Предиабет – что мы о нем знаем?
- Аннотация
- Статья
- Ссылки
- English
В статье рассмотрены патофизиологические аспекты предиабета, его связь с ожирением, факторы риска и способы коррекции, в том числе с помощью новых препаратов.
В статье рассмотрены патофизиологические аспекты предиабета, его связь с ожирением, факторы риска и способы коррекции, в том числе с помощью новых препаратов.
Введение
За последние 100 лет кардинально изменился образ жизни человека. Высокая физическая активность сменилась сидячим, малоподвижным образом жизни. При этом отмечается избыточное поступление энергетических ресурсов, а именно легкодоступных углеводов и жиров.
В основе этого лежат современные технологии – начиная со средств автоматизации, например лифта и машин, и заканчивая удешевлением высокофруктозного кукурузного сиропа, массово добавляемого в подавляющее большинство сладких напитков и снеков [1].
Как следствие, повышение массы тела.
Согласно докладу европейского регионального бюро Всемирной организации здравоохранения от 3 мая 2022 г., в европейском регионе у 59% взрослых, а также у 29% мальчиков и 27% девочек (практически каждый третий ребенок) имеет место избыточная масса тела или ожирение [2].
После открытия J. Friedman в 1994 г. лептина стало понятно, что жировая ткань не столько эстетический дефект, сколько эндокринный орган, синтезирующий множество медиаторов и сигнальных веществ, именуемых адипокинами, посредством которых жировая ткань связана с другими органами и системами [3, 4].
В исследованиях HPFS, Framingham и NHS показано, что ожирение является важнейшим фактором риска развития сахарного диабета (СД) 2 типа. Так, с каждым килограммом массы тела риск возникновения патологии возрастает на 4,5%. При увеличении массы тела на 8,0–10,9 кг – в 2,7 раза [5].
Однако не у всех пациентов с ожирением развивается СД 2 типа.
СД 2 типа предшествует предиабет – состояние, объединяющее нарушенную толерантность к глюкозе и нарушенную гликемию натощак и поддающееся коррекции.
В статье рассмотрены диагностика предиабета, его этиология, факторы риска и способы коррекции.
Диагностика
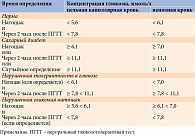
Согласно Алгоритмам специализированной медицинской помощи больным сахарным диабетом 2021 г., нарушенная гликемия натощак и нарушенная толерантность к глюкозе диагностируются при определенных значениях гликемии (таблица) [6]. Аналогичные критерии диагностики представлены в рекомендациях американской и европейской диабетологических ассоциаций [7, 8]. Необходимо отметить, что уровень гликированного гемоглобина (HbA1c) от 6,0 до 6,4% не позволяет поставить какой-либо диагноз [6]. Использование средств непрерывного мониторинга глюкозы у данных пациентов в действующих клинических рекомендациях не регламентировано, однако это может способствовать оперативной реакции пациента на колебания гликемии в ответ на прием пищи и, как следствие, снижению веса [9].
Факторы риска
Факторы риска развития предиабета можно разделить на две группы – модифицируемые и немодифицируемые. Модифицируемые факторы включают нутриентный статус, физическую активность, соблюдение суточных ритмов, вредные привычки, немодифицируемые – возраст, пол, наследственность и экологическую ситуацию в месте постоянного проживания (относительно немодифицируемый фактор при возможности смены места жительства) [10, 11].
В коррекции факторов первой группы ключевая роль отводится пациенту. В обязанности врача входит дать соответствующие рекомендации и оценить эффективность предпринятых действий.
Ведущим фактором риска развития ожирения и предиабета считается западный стиль питания, для которого характерно потребление большого количества мяса, обработанной и рафинированной пищи, быстрых углеводов или фастфуда [12]. Согласно канонам здорового питания, на продукты растительного происхождения должно приходиться примерно 75%, животного происхождения – около 25% рациона. Основу рациона должны составлять овощи, зерновые, бобовые, орехи, семена. Их дополняют молочными продуктами с низким содержанием жира, рыбой, птицей и небольшим количеством мяса. Кроме того, должно быть ограничено потребление сахара и продуктов на основе фруктозы, в том числе фруктов [1, 13].
В исследовании NHS, которое продолжалось практически 24 года, было показано, что диета с большим соотношением крахмала к зерновым волокнам и меньшим потреблением клетчатки повышала риск возникновения СД 2 типа. Так, при сравнении первого и пятого квантилей потребление крахмала ассоциировалось с более высоким относительным риском развития СД 2 типа, а общей клетчатки, клетчатки злаков, фруктовой клетчатки – с меньшим риском (1,23 против 0,80, 0,71 и 0,79 соответственно) [14].
Не менее важное значение придается относительному и абсолютному количеству мышечной массы. Мышечную массу можно рассматривать как маркер общего физического развития организма [15]. Уменьшение мышечной массы и силы мышц связано с процессом старения или саркопенией. Последняя в свою очередь обусловливает повышение риска развития сердечно-сосудистых заболеваний, нарушения двигательной активности, падений и переломов. Более того, низкое количество мышечной ткани прямо коррелирует с возрастанием риска смерти [16, 17].
Уменьшение мышечной массы может носить как физиологический (у пожилых вследствие старения организма), так и патологический (у молодых вследствие низкой физической активности) характер.
Скелетные мышцы участвуют в опосредованной инсулином утилизации глюкозы посредством глюкозного транспортера 4. Установлено, что у мышей без глюкозного транспортера 4 развивалась выраженная инсулинорезистентность и нарушалась толерантность к глюкозе [18].
Инсулинорезистентность является результатом потери мышечной массы, повышения активности липолиза и последующего высвобождения свободных жирных кислот из жировой ткани, что в свою очередь приводит к ингибированию гормона роста/инсулиноподобного фактора роста 1 и уменьшению регенерации мышц. Инсулинорезистентность связана с активацией глюконеогенеза, ингибированием β-оксидации, повышением уровня жирных кислот, нарушением транспорта триглицеридов, что обусловливает аккумуляцию триглицеридов в печени и скелетных мышцах [19, 20].
Инсулинорезистентность лежит в основе нарушений углеводного обмена как в начале развития СД 2 типа, на этапе предиабета, так и при его клинической манифестации.
Патофизиологическая основа инсулинорезистентности и предиабета
Организм человека является открытой энергетической системой. В нем непрерывно происходят процессы синтеза, деградации и накопления веществ, поступления энергии извне (пища). В нормальных физиологических условиях поступление энергии приблизительно равно ее расходу [21]. В условиях гиперкалорийного питания избыток энергии аккумулируется в виде триглицеридов в адипоцитах, способствуя увеличению их размера, или гипертрофии.
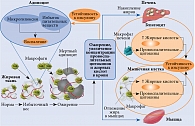
На фоне избыточного размера адипоцитов происходят нарушение их кровоснабжения, развитие воспаления и гибель. Формируется порочный круг, приводящий к развитию инсулинорезистентности (рисунок) [22].
Ниже приведены ключевые моменты данного процесса.
В результате высококалорийной диеты увеличивается масса жировой ткани и одновременно количество Т-лимфоцитов и нейтрофилов в ней. Далее начинают рекрутироваться макрофаги – преимущественно М1. Макрофаги М1 характеризуются провоспалительной направленностью, М2 – противовоспалительной. При наборе веса баланс смещается в сторону первых. На фоне инфильтрации жировой ткани клетками иммунной системы увеличивается количество цитокинов, в частности фактора некроза опухоли α и интерлейкина 6, которые способны активировать инсулиновый рецептор. Однако в отличие от физиологического пути при активации инсулином своего рецептора и фосфорилировании тирозина цитокины активируют серинкиназу. В результате запускается фосфорилирование другой аминокислоты – серина, в том числе в субстрате инсулинового рецептора. Этот процесс нарушает внутриклеточный сигнальный путь инсулина, что приводит к инсулинорезистентности [22].
Способы коррекции
С учетом общей этиологии предиабета и СД 2 типа схемы их коррекции схожи.
Прежде всего необходимо мотивировать пациента на расширение физической активности и нормализацию рациона.
Согласно Алгоритмам специализированной медицинской помощи больным сахарным диабетом, физическая активность должна быть умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) и продолжительностью не менее 30 минут в день и не менее 150 минут в неделю. Рекомендации по питанию при предиабете и СД 2 типа не различаются [6].
Основной задачей модификации образа жизни на начальном этапе лечения является создание отрицательного энергетического баланса с целью снижения веса, что приведет к снижению инсулинорезистентности и, следовательно, коррекции нарушений углеводного обмена.
Если на фоне изменения образа жизни не удается достичь целевой гликемии, возможно добавление медикаментозной терапии.
На сегодняшний день на российском фармацевтическом рынке представлено ограниченное количество препаратов, зарегистрированных по показанию «нарушенная толерантность к глюкозе», а именно метформин и Субетта®.
Метформин широко известен с 70-х гг. прошлого века. Его влияние на предиабет оценивалось в исследованиях DPP и DPPOS. Результаты данных исследований подтвердили снижение риска перехода предиабета в сахарный диабет 2 типа на фоне приема метформина [23, 24].
В 2010 г. на отечественный фармацевтический рынок был выведен новый препарат Субетта® («Научно-производственная фирма “Материа Медика Холдинг”», Россия) [25].
Действующие вещества препарата Субетта® – технологически обработанные аффинно очищенные антитела к С-концевому фрагменту β-субъединицы рецептора инсулина и эндотелиальной NO-синтазе.
В рамках исследования эффективности препарата у лиц с нарушенной толерантностью к глюкозе и ожирением, принимавших его в течение 12 недель, отмечено, что у большинства из них среднее значение глюкозы плазмы крови снизилось до нормальных значений. У 25% пациентов с нарушенной толерантностью к глюкозе уровень HbA1c нормализовался и достиг значений менее 5,5% [26].
Запуская сигнальные пути, Субетта® повышает чувствительность тканей к инсулину, активируя метаболизм глюкозы на 43% [27].
В исследовании по сравнению разных режимов терапии СД 2 типа наряду с улучшением параметров углеводного обмена более выраженное снижение индекса инсулинорезистентности наблюдалось у получавших препарат Субетта® и метформин, чем у принимавших только метформин, – -18,8 против -12,8% (р < 0,05) [28].
Заключение
Ожирение, инсулинорезистентность, предиабет и сахарный диабет 2 типа являются звеньями одной патофизиологической цепи.
Для предотвращения развития данных состояний прежде всего необходимо поддержание нормального веса благодаря рациональному питанию и достаточной физической нагрузке.
В случае развития предиабета и неэффективности изменения образа жизни возможно добавление сахароснижающих препаратов, в первую очередь метформина, закрепленного по данному показанию в действующих клинических рекомендациях.
В 2022 г. показание «нарушенная толерантность к глюкозе» было добавлено в инструкцию препарата Субетта®. Назначение препарата данной группе пациентов позволит воздействовать на основные звенья патогенеза инсулинорезистентности и улучшить показатели гликемии.
I.I. Golodnikov
National Medical Research Center for Endocrinology
Contact person: Ivan I. Golodnikov, golodnikov@fbm.msu.ru
In the 21st century, obesity has been recognized as a non-infectious pandemic affecting not only adults but also adolescents. Parallel to the increase in the incidence of obesity, the number of people with insulin resistance and prediabetes is also increasing, due to common pathophysiological pathways. If treatment is not started on time, the risk of developing type 2 diabetes mellitus will significantly increase, the treatment of which requires large resources from both the doctor and the health insurance system, and the patient. The most rational way of prevention is a “healthy lifestyle”, namely, normocaloric nutrition with enough fiber and physical activity, the same recommendations can be applied to people with already existing disorders of carbohydrate metabolism.
This article analyzes the pathophysiological aspects of prediabetes, its relationship with obesity, risk factors and methods of correction considering new drugs.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.