Рациональная антибиотикотерапия: эффективная и адекватная. X научно-практическая конференция дерматовенерологов и косметологов. Сателлитный симпозиум компании Astellas
- Аннотация
- Статья
- Ссылки
Рациональному использованию антибиотиков при лечении пациентов с наиболее распространенными дерматологическими и урогенитальными заболеваниями был посвящен симпозиум, организованный в рамках X научно-практической конференции дерматовенерологов и косметологов при поддержке компании Astellas (Санкт-Петербург, 27 октября 2016 г.).
Рациональному использованию антибиотиков при лечении пациентов с наиболее распространенными дерматологическими и урогенитальными заболеваниями был посвящен симпозиум, организованный в рамках X научно-практической конференции дерматовенерологов и косметологов при поддержке компании Astellas (Санкт-Петербург, 27 октября 2016 г.).



Проблемы резистентности возбудителей инфекций, передаваемых половым путем
Гонококковая инфекция признана одной из наиболее распространенных инфекций, передаваемых половым путем (ИППП). Несмотря на улучшение эпидемиологической ситуации, ежегодно в мире, согласно данным Всемирной организации здравоохранения за 2015 г., выявляется около 60 млн зараженных.
«Одной из основных причин высокой заболеваемости считается резистентность возбудителя Neisseria gonorrhoeae к применяемым антимикробным препаратам», – отметила Маргарита Рафиковна РАХМАТУЛИНА, д.м.н., профессор кафедры дерматовенерологии и косметологии с курсом клинической лабораторной диагностики Государственного научного центра Российской Федерации – Федерального медицинского биофизического центра им. А.И. Бурназяна.
Инфицирование штаммами N. gonorrhoeae, устойчивыми к антибиотикам, не позволяет достичь эрадикации возбудителя и может приводить к развитию осложненных форм заболевания и, как следствие, нарушению репродуктивной функции.
Сегодня во многих странах мира наблюдается неуклонный рост антибактериальной резистентности. Так, в США с 2006 по 2012 г. отмечена тенденция к увеличению числа штаммов N. gonorrhoeae, резистентных к пенициллину (с 11,2 до 13,2%), тетрациклину (с 16,7 до 22,8%) и ципрофлоксацину (с 9,6 до 14,8%). Высокий уровень резистентности возбудителя к антимикробным препаратам зарегистрирован также в странах Европы, Азии, Африки1, 2.
В последние годы исследователи уделяют особое внимание возможности развития устойчивости возбудителя к цефалоспоринам третьего поколения, которые являются препаратами выбора для лечения гонококковой инфекции. Появление и распространение штаммов, резистентных к данной группе препаратов, может стать серьезной проблемой общественного здравоохранения и обусловливает необходимость проведения эффективного, глобального контроля над распространением антибиотикорезистентных штаммов на региональном, национальном и общемировом уровнях3, 4.
В Российской Федерации цефалоспорины третьего поколения – цефтриаксон и цефиксим – по-прежнему остаются препаратами выбора при гонококковой инфекции.
По результатам мониторинга антибактериальной резистентности возбудителя в России, в последние годы в нашей стране также наблюдается тенденция к повышению устойчивости микроорганизма к пенициллинам, тетрациклинам, фторхинолонам, азитромицину, однако среди выделенных N. gonorrhoeae не выявлено штаммов, не чувствительных к препаратам группы цефалоспоринов. Кроме того, уровень чувствительности как в целом по России, так и в отдельных федеральных округах составил 100%. Поэтому согласно Клиническим рекомендациям Российского общества дерматовенерологов и косметологов по ведению больных гонококковой инфекцией (2015) препаратами выбора для лечения гонококковой инфекции нижних отделов мочеполового тракта, гонококкового фарингита и гонококковой инфекции аноректальной области остаются цефтриаксон в дозе 500 мг внутримышечно однократно или цефиксим в дозе 400 мг перорально однократно, альтернативным препаратом – спектиномицин в дозе 2 г внутримышечно однократно.
Лечение осложненных форм гонококковой инфекции осуществляется по следующей схеме: цефтриаксон 1 г внутримышечно или внутривенно каждые 24 часа в течение 14 дней, или цефотаксим 1 г внутривенно каждые 8 часов в течение 14 дней, или спектиномицин 2 г внутримышечно каждые 12 часов. Через 24–48 часов после начала парентеральной антибактериальной терапии, при условии исчезновения клинических симптомов заболевания, возможно продолжение пероральной антимикробной терапии с общей продолжительностью лечения 14 дней.
Еще одна широко распространенная ИППП – урогенитальный хламидиоз. В мире ежегодно выявляется более 90 млн новых случаев инфицирования Chlamydia trachomatis, из них более 4 млн приходится на США и около 5,5 млн на Европу.
В течение последних лет в Российской Федерации заболеваемость урогенитальной хламидийной инфекцией вышла на первое место среди всех бактериальных ИППП и в 2015 г. составила 41,3 случая на 100 тыс. населения. Кроме того, урогенитальный хламидиоз является второй по распространенности регистрируемой ИППП после трихомониаза.
Несмотря на актуальность выбора эффективных лекарственных препаратов для лечения хламидийной инфекции, изучение антибактериальной резистентности C. trachomatis затруднено. В настоящее время существует ряд методик определения чувствительности хламидий к антибактериальным препаратам, отличающихся по виду используемых культур клеток, срокам их инфицирования и внесения препаратов в питательную среду, процедурам оценки жизнеспособности хламидий после антибактериального воздействия, однако результаты, полученные при их использовании, могут существенно различаться.
В условиях in vitro уже описаны случаи резистентности C. trachomatis к рифампицину и фторхинолонам. Резистентность к фторхинолонам, как правило, ассоциировалась с генетическими заменами отдельных нуклеотидов в генах gyrA и parC.
Макролидные и тетрациклиновые антибактериальные препараты обладают высокой активностью против хламидий как в условиях in vitro, так и в условиях in vivo. Истинная резистентность к этим группам лекарственных средств у патогенных для человека хламидий практически не встречается. Устойчивость к макролидам и тетрациклинам, обнаруживаемая у незначительной части выделенных изолятов, не имеет генетической базы, так как появление генов резистентности оказывает неблагоприятное влияние на способность мутантных микроорганизмов к выживанию5–9.
В связи с изложенным выше при неосложненных формах хламидийной инфекции препаратами выбора являются доксициклина моногидрат в дозе 100 мг два раза в сутки в течение семи дней, джозамицин в дозе 500 мг три раза в сутки в течение семи дней и азитромицин в дозе 1 г однократно. В качестве альтернативы применяется офлоксацин в дозе 400 мг два раза в сутки в течение семи дней.
Лечение хламидийной инфекции верхних отделов мочеполовой системы, органов малого таза проводится доксициклина моногидратом или джозамицином в вышеупомянутых дозах. Длительность курса терапии в зависимости от степени клинических проявлений воспалительных процессов, результатов лабораторных и инструментальных исследований варьирует от 14 до 21 дня.
Наряду с высокой распространенностью ИППП важнейшей медико-социальной проблемой считается инфекционная патология репродуктивной системы женщин. Ведущее место в структуре данной патологии занимают воспалительные процессы, обусловленные условно-патогенными микроорганизмами. Долгое время последние рассматривались как моновозбудители воспалительных процессов урогенитального тракта. Однако в ходе многочисленных исследований установлен полимикробный характер вульвовагинитов. Так, этиологический спектр возбудителей при вульвовагините, вызванном условно-патогенными микроорганизмами, представлен Corynebacterium spp. (91,4%), Escherichia coli (54,5%), Enterococcus faecalis (54,0%), Staphylococcus saprophiticus (29,3%), Klebsiella pneumoniae (18,2%), Streptococcus anginosus (18,2%), Streptococcus agalactiae (16,2%) в количестве 102–104 КОЕ/мл и облигатными анаэробами Bacteroides spp. (10,1%), Fusobacterium nucleatum (8,6%), Propionibacterium spp. (8,1%) в ассоциациях четырех и более микроорганизмов. При этом наблюдается замещение облигатно-анаэробных видов лактобактерий на факультативно-анаэробные.
Наиболее высокая чувствительность аэробных и факультативно-аэробных условно-патогенных микроорганизмов отмечается к амоксициллину/клавулановой кислоте (93,4–100%), нитрофуранам (92,4–100%) и цефалоспоринам третьего поколения (93,6–100%). Это определяет возможность использования их в качестве препаратов выбора при лечении вульвовагинитов, вызванных аэробными условно-патогенными микроорганизмами10, 11.
Уреамикоплазменная инфекция – реальная опасность для репродуктивного здоровья или мнимая?
В организме человека обитает 16 видов микоплазм, шесть из них – на слизистых половых органов и мочевых путей: Ureaplasma urealyticum, Mycoplasma primatum, Mycoplasma spermatophilum, Mycoplasma penetrans, Mycoplasma hominis и Mycoplasma genitalium. Большинство микоплазм являются условно-патогенными микроорганизмами.
Установлено, что генитальные микоплазмы могут вызывать развитие инфекций мочеполовой системы, так называемые уреамикоплазменные инфекции.
Уреамикоплазменные инфекции сегодня относятся к наиболее распространенным инфекциям. Именно поэтому важно определить, влияют они на репродуктивное здоровье или нет. Рассмотрению данного вопроса был посвящен доклад заведующего кафедрой дерматовенерологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, д.м.н., профессора Евгения Владиславовича СОКОЛОВСКОГО.
В начале своего выступления Е.В. Соколовский привел результаты исследований влияния U. urealyticum- и M. hominis-инфекции на риск развития бесплодия. Так, в исследовании M. Salmeri и соавт., в котором изучалась распространенность U. urealyticum- и M. hominis-инфекции у 250 бесплодных мужчин, первый возбудитель обнаружен в 15,6% случаев, второй – в 3,6%. У одного пациента выявлена сочетанная инфекция (U. urealyticum + M. hominis). Клинические симптомы заболевания наблюдались у 41% инфицированных. Согласно результатам спермограммы у инфицированных преобладали олигоастенотератозооспермия (p < 0,0001) или астенозооспермия (p < 0,05)12. В исследовании X.Y. Xia и соавт. зафиксировано, что U. urealyticum-инфекция снижает целостность мембраны сперматозоида, что может являться важным фактором мужского бесплодия13.
В работе H.P. Lin и соавт. по изучению возбудителей хронического простатита у 1186 бесплодных мужчин микроорганизмы выявлены в 51,7% случаев, в частности Chlamydia trachomatis у 67 (5,6%) пациентов, U. urealyticum у 116 (9,8%), M. hominis у 41 (3,5%) пациента14. Полученные результаты свидетельствуют о том, что бактерии, микоплазмы и C. trachomatis – возможные этиологические факторы мужского бесплодия.
Хронический эндометрит, вызванный различными микроорганизмами, может стать причиной повторных выкидышей. Доказательством тому служит улучшение исходов беременности после проведенной антибактериальной терапии. Так, ретроспективный анализ данных 360 пациенток с идиопатическим невынашиванием беременности, проведенный E. Сicinelli и соавт., показал, что у 208 (57,8%) женщин диагноз был подтвержден данными гистероскопии. У 190 (91,3%) из них отмечались гистологические признаки заболевания и только у 142 (68,3%) патогены обнаружены по результатам полимеразной цепной реакции (ПЦР) и бакпосева. Обычные бактерии (Escherichia coli, Enterococcus faecalis, Streptococcus agalactiae и т.д.) – в 110 (77,5%) случаях, Mycoplasma spp. и U. urealyticum – в 36 (25,3%), Chlamydia trachomatis – в 18 (12,7%) случаях. 208 пациенткам проведена антибактериальная терапия согласно протоколу Центров по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention – CDC). У 102 (71,8%) женщин зафиксирована элиминация патогенов (первая группа), у 40 (28,2%) – их персистенция (вторая группа), у 16 (24,2%) – нормализация гистероскопической картины (третья группа), у 50 (75,7%) женщин – отсутствие изменений гистероскопической картины (четвертая группа). Через год после лечения большее количество успешных беременностей зарегистрировано в первой и третьей группах по сравнению со второй и четвертой группами – 80 (78,4%) и 8 (50%) против 7 (17,5%) и 15 (30%) соответственно15.
Исследование E. Vancutsem и соавт. продемонстрировало взаимосвязь между наличием Ureaplasma spp. и составом микробиоты влагалища. Так, нарушение микробного пейзажа очень часто сочеталось с положительным ответом в отношении U. urealyticum (ПЦР в режиме реального времени) – среднее количество копий ДНК 5,51 (3,88–7,87) log10. Авторы исследования предположили, что патогенный эффект (преждевременные роды) указанной ассоциации может быть связан с утратой защитной функции синантропной флоры. Это позволяет другим микроорганизмам, в частности Ureaplasma spp., подниматься в верхние отделы мочеполовой системы. Восхождение инфекции в свою очередь обусловливает неблагоприятные исходы беременности16.
M. hominis и U. urealyticum часто обнаруживаются в амниотической жидкости пациенток, родивших преждевременно. Данные микроорганизмы ассоциируются также с развитием хориоамнионита.
В перекрестном исследовании, проведенном R. Verteramo и соавт., зафиксирована значимая корреляция между персистированием инфекции, вызванной вирусом папилломы человека, и наличием U. urealyticum, C. trachomatis17.
Роль M. hominis и U. urealyticum в развитии бесплодия у женщин была исследована M. Seifoleslami и соавт. Из 350 мазков, взятых из влагалища фертильных и бесплодных женщин (образцы культивировали, при положительном ответе проводили ПЦР-обследование), 11 оказались положительными в отношении M. hominis, 15 – в отношении U. urealyticum, 5 – в отношении обоих микроорганизмов. При этом распространенность U. urealyticum и M. hominis среди бесплодных женщин была выше, чем среди фертильных (р < 0,05)18.
Поэтому пациенток с диагнозом «бесплодие» необходимо обследовать на наличие указанных микроорганизмов и проводить антибактериальную терапию.
Далее выступающий рассмотрел более подробно роль отдельных микроорганизмов в развитии урогенитальных заболеваний, способы их выявления и подходы к лечению.
M. genitalium – возбудитель ИППП. Данный патогенный микроорганизм способен вызывать уретрит у лиц обоего пола и цервицит у женщин.
На сегодняшний день не подтверждена и не опровергнута связь между инфицированием M. genitalium и неблагоприятными исходами беременности. Речь, в частности, идет о спонтанном аборте, преждевременных родах, замедлении внутриутробного роста, мертворождении.
Показаниями к обследованию на M. genitalium являются:
- клинические и/или лабораторные признаки воспалительного процесса органов урогенитального тракта;
- предгравидарное обследование половых партнеров;
- беременность;
- предстоящие оперативные (инвазивные) манипуляции на органах малого таза;
- перинатальные потери и бесплодие в анамнезе;
- половой контакт с инфицированным партнером в период до 60 дней;
- сексуальное насилие в период до 60 дней.
Верификация диагноза заболеваний, вызванных M. genitalium, осуществляется с помощью молекулярно-биологических методов, направленных на обнаружение специфических фрагментов ДНК и/или РНК микроорганизма, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации.
Другие методы лабораторных исследований – иммунофлюоресценция (ПИФ), иммуноферментный анализ (ИФА), культуральный метод – для диагностики не используются.
Для оценки степени лейкоцитарной реакции и состояния микробиоценоза уретры, влагалища, цервикального канала следует провести микроскопическое исследование клинического материала.
Применение биологических, химических и алиментарных провокаций с целью повышения эффективности диагностики заболеваний, вызванных M. genitalium, с позиций доказательной медицины нецелесообразно19.
Идентификация M. genitalium с помощью молекулярно-биологических методов у пациента либо его полового партнера служит показанием к проведению лечения. Одновременное лечение половых партнеров является обязательным.
В терапии M. genitalium-инфекций существует ряд проблем. Ключевая – резистентность к антибактериальным препаратам.
С 2006 г. международные руководства рекомендуют лечение заболеваний урогенитального тракта, вызванных M. genitalium, азитромицином в дозе 1 г однократно. Однако результаты исследований свидетельствуют о снижении бактериальной чувствительности к макролидам. Доказано, что такой режим лечения может приводить к селекции штаммов M. genitalium, несущих мутации генов устойчивости к макролидам 23S rRNA, и, как следствие, неэффективности терапии20, 21.
Для M. genitalium данный режим применения азитромицина может увеличивать риск формирования устойчивости к макролидам по окончании лечения22.
Результаты последних исследований показали, что в отсутствие резистентности к макролидам назначение пятидневного курса азитромицина эффективно и не индуцирует резистентность.
«Согласно инструкции по применению азитромицина, одобренной в нашей стране, препарат должен назначаться только для лечения инфекций, вызванных C. trachomatis», – подчеркнул профессор Е.В. Соколовский.
На сегодняшний день установлено, что микробиологическая эффективность азитромицина в отношении M. genitalium-инфекции ниже таковой джозамицина – 74–76%23 и 9624 соответственно. Моксифлоксацин продемонстрировал эффективность в 96% случаев. Длительность такой терапии составляет 10–14 дней25. Однако очень быстро формируется резистентность к препарату26. Левофлоксацин и гатифлоксацин показали очень низкий уровень эрадикации – у 60 и 83% больных соответственно27, 28. Полученные результаты подтверждены результатами других исследований29.
Фторхинолоны (ФХ) в рекомендациях Российского общества дерматовенерологов и косметологов не рассматриваются в качестве препаратов выбора для лечения урогенитальных инфекций, вызванных микоплазмами30.
Эмпирическое применение ФХ при урогенитальных инфекциях, ассоциированных с M. genitalium, способствует росту резистентности микоплазм и Mycobacterium tuberculosis к ФХ, снижает шансы на излечение при наличии резистентности микоплазм к макролидам и лекарственной резистентности микробактерий, лишено доказательной базы, не имеет преимуществ перед 16-членными макролидами.
Препаратами выбора для лечения инфекций, вызванных M. genitalium, являются доксициклина моногидрат 100 мг два раза в сутки в течение 10 дней или джозамицин 500 мг три раза в сутки перорально в течение 10 дней.
Альтернативный препарат – офлоксацин 400 мг внутрь два раза в сутки в течение 10 дней.
Беременным назначают только джозамицин в аналогичной дозе и режиме, детям с массой тела менее 45 кг – 50 мг/кг массы тела в три приема в течение 10 дней.
M. hominis и Ureaplasma spp. относятся к условно-патогенным микроорганизмам. Для реализации их патогенных свойств требуются определенные условия, в частности высокий уровень бактериальной обсемененности, иммуносупрессия.
Уреаплазмы у мужчин способны вызывать уретрит (U. urealyticum), у женщин – цервицит, цистит, воспалительные заболевания органов малого таза, а также осложнения во время беременности, послеродовые и послеабортные осложнения.
Показанием к обследованию на Ureaplasma spp. и M. hominis является наличие клинико-лабораторных признаков воспалительного процесса в области урогенитального тракта в отсутствие патогенных возбудителей ИППП.
Если клинические проявления отсутствуют, обследованию подлежат пациенты с диагнозом «бесплодие», имеющие в анамнезе невынашивание беременности и перинатальные потери, доноры спермы.
Верификация диагноза базируется на результатах лабораторных исследований. Проводится микроскопическое исследование клинического материала из уретры, влагалища и цервикального канала для оценки состояния их эпителия, степени лейкоцитарной реакции, исключения сопутствующих ИППП (гонококковой инфекции, урогенитального трихомониаза), состояния микробиоценоза влагалища. Кроме того, используются культуральные и/или молекулярно-биологические методы. Целесообразность применения методики количественного определения (определение титра), как и клиническое значение полученных результатов, не доказана. Другие методы лабораторных исследований, в том числе ПИФ, ИФА, для обнаружения антител к Ureaplasma spp. и M. hominis использовать недопустимо. С позиций доказательной медицины применение биологических, химических и алиментарных провокаций с целью повышения эффективности диагностики нецелесообразно.
Учитывая высокую распространенность микоплазм в нижних отделах мочеполовой системы у практически здоровых лиц репродуктивного возраста, а также их этиологическое значение, проведение скринингового обследования на генитальные микоплазмы неоправданно.
Показанием к лечению при выявлении M. hominis и Ureaplasma spp. служит наличие клинико-лабораторных признаков инфекционно-воспалительного процесса, при котором не выявлены другие возбудители ИППП, в том числе C. trachomatis, N. gonorrhoeae, Trichomonas vaginalis; у доноров спермы, лиц с диагнозом «бесплодие» и женщин с невынашиванием беременности и перинатальными потерями в анамнезе – обнаружение M. hominis и/или Ureaplasma spp. в отсутствие клинических симптомов воспаления; у половых партнеров лиц, инфицированных M. hominis и/или Ureaplasma spp., – наличие клинической симптоматики и лабораторных признаков воспалительного процесса мочеполовой системы, при исключении иной этиологии данного процесса.
По данным российских и зарубежных исследователей, M. hominis, U. urealyticum, Ureaplasma spp. сохраняют высокую чувствительность к доксициклину и джозамицину31.
Заболевания, вызываемые M. hominis и/или Ureaplasma spp., лечат по одной из следующих схем: доксициклина моногидрат по 100 мг внутрь два раза в сутки в течение 10 дней; джозамицин по 500 мг внутрь три раза в сутки в течение 10 дней. Беременным джозамицин назначают в дозе 500 мг внутрь три раза в сутки в течение 10 дней, детям с массой тела менее 45 кг – исходя из 50 мг/кг массы тела в три приема в сутки.
U. urealyticum – потенциальный возбудитель простатита.
Устойчивость патогена к ципрофлоксацину достигает 59,5%, джозамицину, доксициклину – 1,7%14. Это подтверждает, что последние являются наиболее активными из анибактериальных препаратов.
Благодаря высокой концентрации джозамицина (препарат Вильпрафен®) и доксициклина (препарат Юнидокс Солютаб®) в тканях простаты обеспечивается высокая эффективность терапии хронического простатита, в частности в отношении C. trachomatis, M. genitalium, M. hominis, U. urealitycum14, 32–40.
Общая длительность антибактериальной терапии пациентов с хроническим простатитом должна составлять четыре – шесть недель41.
Рекомендуется сначала принимать Вильпрафен® по 500 мг три раза в день в течение двух недель, далее Юнидокс Солютаб® по 100 мг два раза в день в течение двух недель.
Преимуществом такой терапии является улучшение показателей спермограммы42.
Эффективность и безопасность препаратов Флемоклав Солютаб®(амоксициллин/клавулановая кислота) и Вильпрафен® продемонстрированы в терапии неспецифического вагинита и цервицита. Так, в многоцентровом неинтервенционном проспективном наблюдательном исследовании, проведенном И.А. Аполихиной и соавт., с участием 711 пациенток (средний возраст – 31,3 ± 7,0 года) согласно основной нозологии и показаниям к применению препаратов 67,9% женщин с неспецифическим вагинитом получали Флемоклав Солютаб®; 69% женщин с цервицитом – Вильпрафен®; 51,5% женщин с неспецифическим вагинитом и цервицитом – комбинацию «Флемоклав Солютаб® + Вильпрафен®». Клиническое выздоровление зафиксировано у большинства пациенток вне зависимости от диагноза: в 212 случаях (98,6%) – при неспецифическом вагините, в 220 случаях (90,9%) – при неспецифическом цервиците. Отсутствие клинического эффекта проводимой терапии наблюдалось у трех пациенток с цервицитом и семи – с неспецифическим вагинитом и цервицитом. Эрадикация этиологических возбудителей (типичных E. coli, E. faecalis, Streptococcus agalactiae и др., атипичных Ureaplasma spp., M. hominis, M. genitalium) зафиксирована в большинстве случаев: у 203 пациенток (94,4%) с неспецифическим вагинитом, у 216 (89,3%) – с цервицитом. В ходе исследования зарегистрировано 14 нежелательных явлений, включая 5 (0,7%) серьезных43.
Таким образом, джозамицин – единственный макролид для лечения урогенитальных инфекций с универсальной активностью in vitro как в отношении C. trachomatis, так и в отношении всех клинически значимых микоплазм.
Системная антибактериальная терапия: эффективность и безопасность в лечении инфекционно-воспалительных заболеваний кожи
По словам д.м.н., профессора кафедры дерматовенерологии и косметологии Института повышения квалификации Федерального медико-биологического агентства Елены Владиславовны МАТУШЕВСКОЙ, инфекционно-воспалительные заболевания кожи (пиодермии) занимают одно из первых мест в структуре общей заболеваемости. Так, около 200 млн человек ежегодно переносят первичную стафилококковую и стрептококковую инфекции. Пиодермии также занимают ведущее место среди дерматозов – от 17,5 до 43,9% случаев. При этом бактериальные осложнения отмечаются у 56% пациентов с хроническими дерматозами, 48% пациентов с атопическим дерматитом, 30% пациентов с экземой.
На современном этапе наиболее часто используемой в практике классификацией инфекций кожи и мягких тканей (ИКМТ) является классификация Дж. Ядассона (J. Jadasson) в модификации А.А. Каламкаряна и соавт. Так, в зависимости от возбудителя ИКМТ подразделяются на стафилодермии, стрептодермии, смешанные; по течению – на острые и хронические; по глубине поражения – на поверхностные и глубокие; по механизму возникновения – первичные и вторичные (осложнения ряда дерматозов, особенно зудящих).
Наиболее частым возбудителем ИКМТ считается Staphylococcus aureus – 82,5% случаев. На долю Streptococcus pyogenes приходится 5,3% случаев, других возбудителей – 12,2%44.
Золотистый стафилококк не относится к представителям нормальной микрофлоры, колонизирующим кожу, за исключением носительства в носовых ходах и паховых складках. Он содержит структуры (суперантигены), способные поликлонально активировать специфические клетки иммунной системы. Речь, в частности, идет об активации Т-клеток, стимуляции дегрануляции базофилов, тучных клеток и продукции иммуноглобулина Е. Стафилококки продуцируют протеазы, которые разрушают корнеодесмосомы и многокомпонентную систему кожного барьера45–47.
За последнее десятилетие увеличилось число пациентов с гнойной патологией ИКМТ. Наиболее часто идентифицировался метициллин-резистентный золотистый стафилококк (MRSA)48.
Проспективное исследование по изучению распространенности инфекционной патологии показало, что у одного из пяти пациентов с ИКМТ причиной заболевания был MRSA, что увеличивает затраты на лечение данной категории больных (стоимость лечения одного пациента повысилась на 2000 долларов США)49.
Среди факторов риска развития пиодермии называют как экзогенные, так и эндогенные. К первым относятся нарушение целостности эпидермиса, загрязнение кожи, повышенное потоотделение, смещение рН кожи в щелочную сторону, воздействие высоких и низких температур, ко вторым – нарушение углеводного обмена (сахарный диабет), дефицит белков в организме, тяжелые соматические заболевания, гиповитаминоз, хронические интоксикации, стафилококконосительство.
Базисная терапия инфекционно-воспалительных заболеваний кожи предполагает применение антибиотиков. При этом антибактериальные препараты могут назначаться системно, местно, системно и местно одновременно.
Антибиотики системного действия используются при распространенных, глубоких, хронических, рецидивирующих пиодермиях, в отсутствие эффекта топической терапии, при наличии общих явлений и регионарных осложнений, локализации глубоких пиодермий на лице. К таковым относятся пенициллины (амоксициллин), ингибиторозащищенные пенициллины (амоксициллин/клавуланат), цефалоспорины первого – четвертого поколения, аминогликозиды (гентамицин), фторхинолоны второго поколения (офлоксацин, левофлоксацин, ципрофлоксацин), тетрациклины (доксициклин), линкозамиды (клиндамицин), макролиды, гликопептиды (ванкомицин), сульфаниламиды (ко-тримоксазол).
Высокую активность в отношении S. aureus и S. pyogenes продемонстрировал Флемоклав Солютаб® (амоксициллин + клавулановая кислота)50, 51.
Согласно российским рекомендациям Флемоклав Солютаб® является препаратом выбора при пиодермиях52–54. Режим применения – по одной таблетке 875 мг/125 мг два раза в сутки в течение пяти – семи дней.
Способ высвобождения активного вещества из диспергируемых таблеток Солютаб® обусловливает ряд преимуществ проводимой терапии. Так, под воздействием воды или желудочного сока таблетка распадается на гранулы55. Активное вещество высвобождается из гранул в двенадцатиперстной кишке. Благодаря этому достигается высокая биодоступность препарата56. Практически полное и предсказуемое всасывание антибиотика в тонкой кишке способствует снижению риска развития побочных эффектов со стороны желудочно-кишечного тракта. Так, на фоне терапии препаратом Флемоклав Солютаб® по сравнению с терапией традиционными лекарственными формами амоксициллина/клавуланата количество таких нежелательных явлений, как диарея и боль в области живота, сократилось в 2,6 раза57.
Флемоклав Солютаб® в лекарственной форме таблетки диспергируемые обладает эффективностью инъекционных форм препаратов58–60.
Далее Е.В. Матушевская представила слушателям еще один эффективный препарат для лечения пиодермий – Юнидокс Солютаб®. В лекарственное средство входит доксициклин с благоприятным профилем безопасности за счет нейтральной формы моногидрата. Как следствие, при приеме доксициклина моногидрата значительно снижается риск развития язв пищевода по сравнению с приемом доксициклина гидрохлорида61, 62.
При ИКМТ легкой степени тяжести, вызванных стафилококками и/или стрептококками, рекомендуется амоксициллин/клавуланат, метициллин-резистентным золотистым стафилококком – доксициклин (при госпитальной этиологии и/или факторах риска)63.
Эффективность и безопасность, подтвержденные многочисленными исследованиями, позволили включить антибактериальные препараты группы пенициллинов (амоксициллин + клавулановая кислота) и тетрациклинов (доксициклин) в Федеральные клинические рекомендации по лечению ИКМТ 2015 г.
Следующий вопрос, который затронула выступающая, – антибактериальная терапия акне.
Акне – это мультифакториальный дерматоз, в патогенезе которого большую роль играют генетически обусловленная гиперандрогения и детерминированный тип секреции сальных желез.
Заболевание характеризуется увеличением продукции кожного сала, фолликулярным гиперкератозом, микробной колонизацией Propionibacterium acnes, развитием воспалительного процесса с участием врожденного и приобретенного иммунитета (интерлейкин (ИЛ) 8, нейтрофильные лейкоциты).
Важная роль в патогенезе угревой болезни отводится бактерии P. acnes. Колонизация P. acnes может быть триггером воспаления посредством активации Toll-подобных и протеазных рецепторов на клетках врожденного иммунитета, что приводит к синтезу антимикробных пептидов и ИЛ. При активации макрофагов в сальных фолликулах и моноцитов крови P. acnes стимулирует продукцию ИЛ-8, -12, -1-альфа.
P. acnes способствует повышенной кератинизации в устье волосяного фолликула за счет индукции интегрина и филаггрина. У лиц, склонных к акне, последний отмечается в более высоких концентрациях в протоках и воронке сальных желез.
Биопленки дополнительно влияют на формирование гиперкератоза и увеличивают устойчивость P. acnes к антибиотикам.
Вместе с тем P. acnes может индуцировать продукцию антимикробных пептидов, бета-дефенсинов 2 и 3, которые принимают участие в защите кожи от патогенного влияния S. aureus и S. pyogenes.
Основой лечения акне в течение многих лет остается системная антибактериальная терапия. Она показана при среднетяжелом и тяжелом акне, а также воспалительных акне, рефрактерных к топической терапии.
Эффективность антибиотиков определяется не только по уменьшению количества P. acnes, но и их дополнительным противовоспалительным действием. Клинически успешная антибактериальная терапия может не сопровождаться уменьшением количества возбудителя. Рутинные микробиологические исследования при оценке эффективности терапии не рекомендуются. Однако при дифференциальной диагностике с акне-подобными высыпаниями (грамотрицательный фолликулит, Malassezia) их проведение необходимо.
Для лечения акне применяются препараты различных групп: тетрациклины (тетрациклин, доксициклин и миноциклин) – сила рекомендаций A, макролиды (азитромицин, эритромицин) – сила рекомендаций A, триметоприм (в сочетании или без сульфаметоксазола) – сила рекомендаций B.
На сегодняшний день антибиотики тетрациклиновой группы рассматриваются в качестве препаратов первой линии терапии тяжелой угревой сыпи и угревой сыпи средней степени тяжести, за исключением случаев, когда их применение противопоказано (беременность, возраст ≤ 8 лет, аллергия).
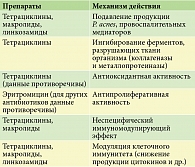
Антибактериальные средства, обычно применяемые при лечении акне, а именно тетрациклины, обладают также противовоспалительным действием, не зависящим от микробиологической эффективности. Потенциальные неантибактериальные эффекты антибиотиков при акне представлены в таблице.
Преимущество использования доксициклина (по сравнению с другими антибиотиками) при акне заключается прежде всего в высокой эффективности лечения64. Рандомизированное контролируемое исследование, в котором сравнивалась терапия азитромицином в режиме три дня в месяц с ежедневной терапией доксициклином, продемонстрировало превосходство последнего.
Кроме того, данные, обосновывающие применение цефалоспорина и пенициллина при акне, ограниченны. Макролиды, цефалоспорины, как и пенициллины, являются альтернативными терапевтическими средствами – в случае, когда применение препаратов первой линии невозможно (риск наступления беременности, аллергия к антибиотикам других классов).
Механизм действия доксициклина заключается в подавлении активности P. acnes (антибактериальный эффект), угнетении хемотаксиса и активности металлопротеиназ (провоспалительный эффект).
Эффективность доксициклина у больных вульгарным акне средней степени тяжести продемонстрирована для доз от 1,7 до 2,4 мг/кг65. Количество пустул на фоне проводимой терапии сократилось на 90%, папул – на 84%. У пациентов с воспалительными акне средней и тяжелой степени тяжести отмечена эффективность доксициклина в субтерапевтических дозах (20 мг два раза в сутки или 40 мг один раз в сутки)66.
Эффективность доксициклина при акне показана и в других многочисленных клинических исследованиях.
Для профилактики формирования антибиотикорезистентности и развития побочных эффектов необходимо ограничить продолжительность системной терапии до трех месяцев – сила рекомендаций A. Кроме того, такая терапия должна дополняться топическими ретиноидами или ретиноидами/бензоил пероксидом.
«Чтобы справиться с акне, многим больным достаточно назначить препараты, подавляющие деятельность P. acnes и устраняющие патологический гиперкератоз. При более тяжелых формах заболевания, когда такой подход неэффективен, необходимо лечение, направленное на подавление секреции кожного сала», – констатировала Е.В. Матушевская.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.