Ринобронхиальный симптомокомплекс и собственный опыт лечения больных острым риносинуситом с сопутствующим аллергическим ринитом и бронхиальной астмой
- Аннотация
- Статья
- Ссылки
- English
В группе Полидексы с фенилэфрином отмечалось более быстрое (уже на четвертый день) улучшение субъективных и объективных симптомов по сравнению с группой мометазона фуроата. Полидекса с фенилэфрином эффективно подавляла рост патогенной микрофлоры (отсутствие роста у 84% пациентов на десятый день лечения). На фоне применения Полидексы с фенилэфрином реже наблюдались случаи обострения бронхиальной астмы и потребность в изменении приема бронхолитиков и ингаляционных глюкокортикостероидов.
В группе Полидексы с фенилэфрином отмечалось более быстрое (уже на четвертый день) улучшение субъективных и объективных симптомов по сравнению с группой мометазона фуроата. Полидекса с фенилэфрином эффективно подавляла рост патогенной микрофлоры (отсутствие роста у 84% пациентов на десятый день лечения). На фоне применения Полидексы с фенилэфрином реже наблюдались случаи обострения бронхиальной астмы и потребность в изменении приема бронхолитиков и ингаляционных глюкокортикостероидов.
![Рис. 1. Концепция глобального заболевания дыхательных путей [11]](/upload/resize_cache/iblock/787/195_350_1/Zaytsev1.jpg)


Введение
В последние годы многие постулаты в медицине пересматриваются. Все чаще ученые говорят о необходимости лечить не отдельные симптомы и синдромы, а разбираться в проблеме более глубоко и корректировать терапию с учетом влияния патологии на разные органы и ткани, тем более что во многом деление организма на системы весьма условно. В ряде случаев составляющие некоторых систем после классифицирования оказались в поле зрения разных медицинских специалистов. Так произошло с дыхательной системой, которая глобально является единым комплексом, но разделена на верхнюю и нижнюю [1–3]. Особое внимание ученые всего мира уделяют аллергическим заболеваниям. Доказана взаимосвязь аллергического ринита (АР) и бронхиальной астмы (БА) [4–6]. Выявлено также, что у взрослых больных с аллергическими заболеваниями в 2,2 раза чаще регистрируются рецидивирующие эпизоды острых респираторных заболеваний (р < 0,001), в 15,7 раза чаще такие заболевания протекают в тяжелой форме (р < 0,001) [7].
Респираторные вирусы индуцируют воспаление, усиливая выброс медиаторов. Вирусы гриппа, парагриппа, риновирусы, респираторно-синцитиальный вирус поражают не только верхние, но и нижние отделы дыхательных путей, стимулируют гиперреактивность бронхов с развитием бронхоспазма. Показана также связь обострений аллергических заболеваний, в том числе БА, с частыми острыми респираторными вирусными инфекциями (ОРВИ) [8, 9]. ОРВИ является одним из основных факторов, способных вызывать обструкцию дыхательных путей, и может служить как триггером обострения БА, так и этиологическим фактором, формирующим БА у предрасположенных к ней людей [10]. Концепция глобального заболевания дыхательных путей представлена на рис. 1 [11].
Для оценки влияния острого риносинусита на течение БА на кафедре оториноларингологии Российского университета медицины и центра пульмонологии Главного военного клинического госпиталя им. Н.Н. Бурденко была проведено наблюдательное исследование.
Цель – оценить клиническую эффективность, переносимость и безопасность препарата Полидекса с фенилэфрином (ФЭ) у пациентов с острым риносинуситом, возникшим на фоне АР и БА.
Задачи исследования:
- выявить на основании субъективных данных, результатов клинического и лабораторных исследований, осмотра пульмонологом взаимосвязь острого риносинусита и обострений БА у больных круглогодичным АР;
- установить сроки наступления эффекта (скорость купирования объективных и субъективных симптомов) при использовании препарата Полидекса с ФЭ (основная группа) и топических глюкокортикостероидов (ГКС) (контрольная группа) у больных острым риносинуситом, возникшим на фоне АР и БА;
- оценить частоту развития обострений БА в виде увеличения кратности применения короткодействующих бронхолитиков, увеличения дозы ингаляционных ГКС (иГКС) в группах сравнения;
- определить переносимость и удовлетворенность лечением в группах.
Материал и методы
В нерандомизированное сравнительное наблюдательное исследование были включены 50 пациентов в возрасте от 20 до 55 лет с диагнозом «острый риносинусит легкой или средней степени тяжести, круглогодичный АР, контролируемая БА».
Первичное обследование включало в себя сбор жалоб и анамнеза, осмотр, физикальные и инструментальные методы исследования лор-органов, консультацию пульмонолога. Проанализированы результаты обследования, их соответствие критериям включения/невключения. После получения информированного согласия пациентам выдавали анкету для субъективной оценки состояния по визуальной аналоговой шкале (ВАШ). Наблюдение за пациентами проводилось в течение 21 дня с промежуточными обследованиями на 4-й ± 1, 10-й ± 1 и 21-й ± 1 дни наблюдения.
Все пациенты были разделены поровну на две группы. Пациентам первой (основной) группы назначали препарат Полидекса с ФЭ по одному впрыску в обе половины полости носа четыре раза в день в течение 10 дней и орошение изотоническим солевым раствором. При необходимости разрешалось использовать местно сосудосуживающие средства. Пациенты второй (контрольной) группы получали мометазона фуроат по две дозы два раза в день в обе половины полости носа в течение 10 дней и также орошение изотоническим солевым раствором. При необходимости разрешалось применять местно сосудосуживающие средства.
Сопутствующие заболевания и соответствующее лечение (название лекарственного средства, дозы, длительность применения) отмечали в индивидуальной карте больного.
Клиническую эффективность лечения в группах сравнения оценивали по изменениям суммарного значения субъективных (динамика по ВАШ) и объективных критериев. Показатели, не имеющие количественного измерения, оценивали по верификационной шкале баллов.
Распределение больных по половозрастным характеристикам в группах было сопоставимо.
Результаты и обсуждение
Всем участникам исследования на первом визите проводилась цифровая диафаноскопия для исключения острого экссудативного риносинусита. Обследование выполняли при комбинированном включении источников излучения с длиной волны 650 и 850 нм. Если в результате показатели прозрачности пазухи превышали 50%, такое состояние расценивалось как норма или пристеночное утолщение слизистой оболочки пазухи носа вследствие воспалительного процесса. Прозрачность менее 50% указывала на возможность наличия отделяемого в полости пазухи. В этом случае пациенты исключались из исследования (рис. 2).
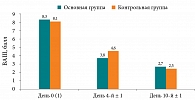
Общее самочувствие пациентов оценивали по десятибалльной ВАШ, где 0 – отсутствие изменений, а 10 – крайне тяжелое самочувствие.
На фоне проводимого лечения положительная динамика показателей самочувствия по ВАШ отмечалась в обеих группах, но в основной группе она была более выраженной в отношении всех субъективных симптомов уже ко второму визиту (4-й ± 1 день лечения). В контрольной группе явное улучшение больные фиксировали только к третьему визиту (10-й ± 1 день лечения) (рис. 3).
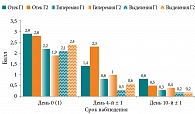
При объективном осмотре пациентов также оценивались изменения слизистой оболочки полости носа по балльной системе. Гиперемия, отечность слизистой оболочки, наличие слизистого отделяемого оценивались от 0 баллов – отсутствие признака до 3 баллов – сильно выражен (рис. 4).
Достоверные различия в купировании воспалительных изменений между группами отмечались уже ко второму визиту (4-й ± 1 день терапии). В основной группе (Полидекса с ФЭ) эффект наступал раньше и был более выражен.
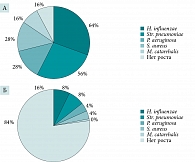
Кроме того, проводился забор биоматериала со слизистой оболочки полости носа для определения состава микрофлоры и ее чувствительности к антибиотикам перед началом терапии и на десятый день лечения. На первом визите (день 0 (1)) результаты микробиологического исследования были такие:
- в основной группе Haemophilus influenzae – 64%, Streptococcus pneumoniae – 56%, Staphylococcus aureus – 28%, Pseudomonas aeruginosa – 28%, Moraxella catarrhalis – 16%. В 16% случаев роста патогенной микрофлоры не выявлено;
- в контрольной группе: H. influenzae – 72%, Str. pneumoniae – 48%, P. aeruginosa – 32%, S. aureus – 8%, M. catarrhalis – 8%. В 20% случаев рост патогенной микрофлоры отсутствовал.
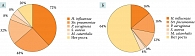
На третьем визите (день 10-й ± 1) от начала терапии выполнялся повторный забор отделяемого из полости носа. Получены следующие результаты:
- в основной группе: H. influenzae – 8%, Str. pneumoniae – 8%, P. aeruginosa – 4%, S. aureus – 4%. У всех пациентов патогенные возбудители высевались в пределах референсных значений;
- в контрольной группе: H. influenzae – 16%, Str. pneumoniae – 16%, P. aeruginosa – 12%, M. сatarrhalis – 4%. У 8% пациентов патогены определялись в значениях выше референсных. В 64% случаев роста патогенной микрофлоры не зафиксировано.
У всех пациентов основной группы рост патогенных возбудителей находился только в пределах референсных значений, в то время как у части пациентов контрольной группы было получено этиологически значимое количество бактерий.
Динамика результатов микробиологического исследования мазков из полости носа по группам между визитами представлена на рис. 5 и 6.
Все участники исследования на первом визите проходили осмотр пульмонологом для оценки и при необходимости коррекции терапии БА, включая дозы и режим дозирования используемых иГКС. Кроме того, проводились спирометрия (рис. 7) с внесением в регистрационную карту показателей объема форсированного выдоха за первую секунду (ОФВ1) и пульсоксиметрия (SpO2). Следует отметить, что на первичном визите жалоб на увеличение количества эпизодов «дыхательного дискомфорта», требующих применения быстродействующих бронхолитиков в комбинации с иГКС, не было ни у одного пациента. Показатель SpO2 ± среднее значение в основной группе (Полидекса с ФЭ) составил 95,2 ± 1,7%, в контрольной – 94,8 ± 1,3%. Значимого снижения ОФВ1 у всех пациентов обеих групп не наблюдалось.
На третьем визите (10-й ± 1 день лечения) только три пациента основной группы отметили эпизоды «дыхательного дискомфорта», приступы затрудненного дыхания, что потребовало использования комбинации бронхолитика и иГКС. В контрольной группе применение этой комбинации потребовалось семи пациентам. Кроме того, им были повышены дозы иГКС. У двоих пациентов контрольной группы при проведении спирометрии зарегистрировано снижение ОФВ1 ниже 60%. Значимых нарушений газообменной функции, по данным пульсоксиметрии, не зарегистрировано. На 21-й ± 1 день (окончание исследования) осуществлялся телефонный контакт с пациентами. У пациентов основной группы (Полидекса с ФЭ) повторных эпизодов острого риносинусита, обострения аллергического ринита, эпизодов «дыхательного дискомфорта» или приступов затрудненного дыхания и необходимости в дополнительном применение бронхолитика или изменения режима приема иГКС не отмечалось.
За период наблюдения нежелательных явлений, случаев непереносимости назначенной терапии, а также отказов от лечения в обеих группах не зафиксировано.
Выводы
Результаты сравнительного наблюдательного исследования показали эффективность назального спрея Полидекса с ФЭ у пациентов с острым синуситом (легкого и среднетяжелого течения), развившимся на фоне круглогодичного АР и БА.
У пациентов, использовавших препарат Полидекса с ФЭ, отмечалось более быстрое улучшение самочувствия (уже на 4-й ± 1 день лечения) и быстрое купирование воспалительных изменений в полости носа (отечность, гиперемия слизистой оболочки носа, наличие патологического отделяемого в полости носа) по сравнению с пациентами контрольной группы (мометазона фуроат).
Анализ микрофлоры полости носа показал, что Полидекса с ФЭ эффективно подавляет рост патогенной микрофлоры и обеспечивает санацию полости носа у 84% пациентов. При этом у оставшихся 16% пациентов рост патогенных возбудителей находился в пределах референсных значений.
В ходе исследования подтверждена взаимосвязь между острой инфекцией верхних дыхательных путей (острый синусит) и появлением/увеличением эпизодов удушья, «дыхательного дискомфорта» у пациентов с БА. Применение Полидексы с ФЭ ассоциируется с уменьшением частоты развития обострений БА в виде увеличения необходимости использования короткодействующих бронхолитиков, увеличения дозы иГКС.
Таким образом, комплексный топический антибактериальный препарат Полидекса с ФЭ подтвердил высокую клиническую эффективность, безопасность и целесообразность применения у пациентов с острым риносинуситом (легкого и среднетяжелого течения), развившимся на фоне АР и БА.
A.Yu. Ovchinnikov, PhD, Prof., N.A. Miroshnichenko, PhD, Prof., Yu.O. Nikolaeva, PhD, A.A. Zaytsev, PhD, Prof.
Russian University of Medicine
Contact person: Andrey Yu. Ovchinnikov, lorent1@mail.ru
In recent years, many postulates in medicine have been revised. Increasingly, scientists are talking about the need to treat not individual symptoms and syndromes, but to understand the problem more deeply and adjust therapy taking into account the influence of pathology on different organs and tissues, especially since in many ways the division of the body into systems is quite conditional. Domestic and foreign experts pay special attention to allergic diseases. At the Department of Otorhinolaryngology of the Russian University of Medicine and the Center of Pulmonology of the N.N. Burdenko Main Military Clinical Hospital conducted an observational study aimed at choosing the optimal treatment for patients with mild to moderate acute rhinosinusitis that occurred against the background of allergic rhinitis and bronchial asthma. The study included 50 patients who were divided equally into two groups. Patients of the first (main) group received Polydexa with phenylephrine (dexamethasone sodium metasulfobenzoate + neomycin + polymyxin B + phenylephrine) one injection into both halves of the nasal cavity four times a day for ten days. In the second (control) group, mometasone furoate was prescribed two doses twice a day in both halves of the nasal cavity for ten days. In addition to the main treatment, patients of both groups received irrigation with isotonic saline solution, if necessary, local vasoconstrictors were allowed to be used.
In the Polydexa group with phenylephrine, there was a faster (already on the fourth day) improvement in subjective and objective symptoms compared with the mometasone furoate group. Polydexa with phenylephrine effectively inhibited the growth of pathogenic microflora (lack of growth in 84% of patients on the tenth day of treatment). There were less frequent cases of exacerbation of bronchial asthma and the need to change the intake of bronchodilators and inhalation of glucocorticosteroids in the Polydexa with phenylephrine group.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.