Роль интерферонотерапии в лечении неспецифических вагинитов
- Аннотация
- Статья
- Ссылки


Микоплазмы относятся к классу Molecutes семейства Mycoplasmataceae, роду Mycoplasma. К этому же семейству относится и род Ureaplasma (представитель – Ureaplasma urealyticum) – микроорганизмы, способные выделять фермент уреазу, расщепляющий мочевину. Это мелкие (микоплазмы диаметром 3-5 мкм, уреаплазмы – 10-30 мкм) грамотрицательные микроорганизмы, отличающиеся значительным полиморфизмом микроструктур и многообразием форм репродукции, могут определяться в мочеполовых органах, в том числе у практически здоровых женщин. По строению они более сходны с вирусами, от бактерий их отличает отсутствие ригидной клеточной стенки.
Уреаплазмоз передается при половых контактах, в связи с чем многие авторы относят данное заболевание к инфекциям, передающимся половым путем. Факторами, усиливающими потенциальную патогенность Ureaplasma, являются: нарушения иммунологической реактивности, гормональный дисбаланс, оперативные вмешательства, а также предшествующие или сопутствующие заболевания воспалительного генеза, беременность, роды, прерывание беременности.
Основной способ распространения Ureaplasma urealyticum – по протяжению внутренней оболочки мочеполовых путей. Нельзя также исключить возможность лимфогенного и гематогенного путей распространения.
При лечении уреаплазмоза и микоплазмоза используют антибиотики, ингибирующие синтез мембранных и внутрицитоплазматических белков. В связи с отсутствием клеточной стенки данные микроорганизмы устойчивы к антибиотикам, ингибирующим ее синтез, в частности, препаратам группы пенициллина. С целью иммунокоррекции используют широкий спектр иммуномодулирующих средств, направленных как на врожденное, так и на адаптивное звено иммунитета. Терапия должна способствовать нормализации микробиоценоза влагалища, а также профилактике рецидивов заболевания. Кроме того, важными аспектами являются хорошая переносимость лекарственного препарата и удобство его применения.
В последние годы в комбинированной терапии неспецифических вагинитов нашли широкое применение препараты интерферона-a, а также индукторы эндогенных интерферонов.
Интерферон-a оказывает противовирусное, иммуномодулирующее и антипролиферативное действие. Противовирусный эффект опосредован активацией ряда внутриклеточных ферментов, которые оказывают прямое ингибирующее действие на репликацию вирусов. Иммуномодулирующее действие проявляется, в первую очередь, усилением клеточно-опосредованных реакций иммунной системы, что повышает эффективность иммунного ответа в отношении вирусов, внутриклеточных паразитов и клеток, претерпевших опухолевую трансформацию. Это достигается за счет активации CD8 + Т-киллеров, NK-клеток, усиления дифференцировки В-лимфоцитов и продукции ими антител, активации моноцитарно-макрофагальной системы и фагоцитоза, а также повышения экспрессии молекул главного комплекса гистосовместимости I типа, что увеличивает вероятность распознавания инфицированных клеток клетками иммунной системы. Активизация под воздействием интерферона лейкоцитов, содержащихся во всех слоях слизистой оболочки, обеспечивает их активное участие в ликвидации патологических очагов; кроме того, за счет влияния интерферона достигается восстановление продукции секреторного иммуноглобулина А.
Широкое распространение препаратов интерферона, прежде всего, генно-инженерного происхождения, в практике здравоохранения как в нашей стране, так и за рубежом, обусловливается тем, что интерфероны являются важнейшим звеном реакций врожденного иммунитета при самых различных заболеваниях. Особенно актуально применение препаратов интерферона при инфекционно-воспалительных заболеваниях урогенитального тракта, в патогенезе которых значительную роль играют вирусно-бактериальные ассоциации и вторичный иммунодефицит, нередко выражающийся в супрессии продукции интерферона-α.
Экспериментальные исследования и опыт практического применения препаратов интерферона доказали, что их парентеральное введение целесообразно не при всех заболеваниях. Препараты, предназначенные для местного применения (мази, суппозитории, капли и т.д.) при ряде нозологических форм оказываются эффективнее, так как способны обеспечить более высокие концентрации препарата непосредственно в очаге поражения при отсутствии побочных эффектов, свойственных парентеральному введению высоких доз интерферона. Однако следует заметить, что при лечении инфекционно-воспалительных заболеваний урогенитального тракта важным является не только местное действие интерферона, но и общее, позволяющее достичь системного иммуномодулирующего и противовирусного эффекта. Особенно большое значение при лечении урогенитальных инфекций имеет накопление препарата в органах малого таза, ввиду того, что распространение инфекции при этих заболеваниях нередко носит восходящий характер. Поэтому данные о фармакокинетике препаратов интерферона, вводимых в виде суппозиториев, представляют большой практический интерес.
Применение препаратов интерферона в комплексной терапии больных неспецифическим вагинитом приводит не только к улучшению клинического состояния больных, но также и к восстановлению иммунного статуса. При этом следует отметить обратимый характер изменений иммунной реактивности, показатели которой нормализуются после лечения, что сочетается с обратным развитием клинических признаков заболевания. Поскольку местное применение интерферонов обладает меньшими побочными эффектами, чем парентеральное их введение, область их использования быстро расширяется. Одним из препаратов данной группы является Генферон, нашедший свое применение в терапии широкого спектра инфекционно-воспалительных заболеваний урогенитального тракта, в том числе генитального герпеса, папилломавирусной инфекции, уреаплазмоза, микоплазмоза, хламидиоза, рецидивирующего вагинального кандидоза, бактериального вагиноза и др.
Генферон – комбинированный препарат, действие которого обусловлено лечебными свойствами компонентов (ИФН-a2b, таурин, анестезин), входящих в его состав. Описанные выше эффекты интерферона-a потенцируются действием таурина, который обладает регенерирующими, репаративными, мембранопротекторными, антиоксидантными и противовоспалительными свойствами. Анестезин – местный анестетик, препятствует возникновению болевых ощущений. Данное сочетание компонентов представляется весьма рациональным для лечения инфекционно-воспалительных заболеваний урогенитального тракта, а также нарушений вагинального микробиоценоза.
Целью нашего исследования явилось сравнительное изучение клинической эффективности препарата Генферон, который применяется в комплексной терапии больных с неспецифическими вагинитами. Лечение рекомендовали тем пациентам, у которых при исследовании на наличие Ureaplasma urealyticum и M.genitalis выявлен высокий титр возбудителя (>104 КОЕ/мл). Выздоровление оценивали в соответствии с общепринятыми стандартами лечения. Критериями являлись: устранение клинических проявлений заболевания и элиминация инфекционного агента.
Материалы и методы
Проведено обследование 60 женщин в возрасте 18-36 лет с уреаплазменной и микоплазменной инфекцией.
I группа – 20 пациенток, получали антибактериальную терапию и вагинальные свечи Кипферон, II группе – 20 пациенток – был назначен Виферон в дозе 1000000 МЕ 2 раза в сутки ректально в сочетании с антибактериальной терапией, в III группе 20 пациенток получали антибактериальную терапию и суппозитории Генферон в дозе 500000 МЕ 2 раза в сутки вагинально. Курс лечения составил 10 дней во всех группах (таблица 1).
Для лечения уреаплазменной и микоплазменной инфекции использовали тетрациклины, макролиды, офлоксацины. Схема применения антибактериальных препаратов представлена в таблице 2.
После курса антибиотикотерапии (через 7-10 дней), с целью восстановления микробиоценоза влагалища, рекомендовали проведение терапии эубиотиками (Ацилакт, Бифидумбактерин) в течение 7 дней.
Контроль излеченности проводили через 10 дней после окончания терапии (культуральное исследование отделяемого) и далее, в течение 3 менструальных циклов (забор осуществляли после окончания менструации через 1-2 дня).
У большинства пациенток были выявлены сопутствующие воспалительные заболевания влагалища. При бактериальном вагинозе назначался орнидазол 500 мг 2 раза в сутки в течение 3 дней, при вагинальном кандидозе – Флюкостат 150 мг 2 раза с интервалом в 7 дней. На протяжении всего лечения пациенты пользовались методами барьерной контрацепции. В процессе всего лечения и последующего контроля не рекомендовалось применение других иммуномодулирующих препаратов, помимо исследуемых. Распределение пациентов по группам проводилось рандомизированно – методом случайной выборки. В процессе исследования проводилось физикальное обследование, ПЦР – диагностика, бактериологическое исследование, микроскопия мазков, окрашенных по Граму, цитологическое исследование мазков, окрашенных по Папаниколау, кольпоскопия.
Критерии излеченности уреаплазменной и микоплазменной инфекции: отрицательный результат бактериологического исследования в течение 3 менструальных циклов, отсутствие местных воспалительных явлений.
Исследования на наличие возбудителя проводили с использованием тест-систем Mycoplasmа duo («BIO-RAD», Франция), позволяющих определить концентрацию возбудителя в исследуемом материале. Обнаружение возбудителя в исследуемом материале более чем в 104 КОЕ/мл свидетельствовало о наличии выраженного инфекционного процесса. Проводили цитологическое исследование, а также оценивали состояние флоры влагалища. Забор материала проводили с помощью цитощеток и ложек Фолькмана.
Исходные характеристики больных
Анализ анамнеза у 60 больных с диагностированной уреаплазменной и микоплазменной инфекцией показал, что обращались к врачу с жалобами пациентки молодого возраста 18-36 лет, большинство из них с отягощенным акушерско-гинекологическим анамнезом. Из перенесенных инфекций половых путей наиболее часто встречались: уреаплазмоз – 30%, хламидиоз – 14%, ВПЧ – 7%, ЦМВ, ВПГ и кандидоз ранее встречались у 3% больных. У 29 (48,3%) обследованных были в анамнезе и подтверждены при исследовании хронические воспалительные заболевания. Преобладали хронический сальпингоофорит и хронический цистит, 40% пациенток были направлены на консультацию к урологу. Эктопия шейки матки выявлена у 10 пациенток (34,5%). Оценка симптоматики заболеваний показала, что частыми жалобами являлись выделения из половых путей различной интенсивности, жжение и зуд в области влагалища и вульвы, тянущие боли внизу живота.
При исследовании на наличие Ureaplasma и Mycoplasma выявлен высокий титр возбудителя (>104 КОЕ/мл) у 100% обследованных. Грибы рода Candida выявлены у 20% больных, бактериальный вагиноз у 13,3% (8 пациентов).
Результаты
Результаты контрольного бактериологического исследования продемонстрировали высокую эффективность проведенного лечения.
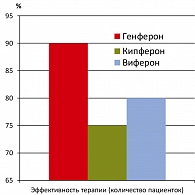
В группе пациентов, в комплексном лечении которых применялся Генферон, была достигнута более высокая частота элиминации инфекционного агента, чем при применении других иммунотропных лекарственных препаратов. Положительный результат получен у 18 пациенток (90%) в группе «антибактериальный препарат + Генферон». Повторное выявление возбудителя после лечения антибактериальными препаратами в сочетании с Генфероном наблюдалось у 2 пациенток (10%). При этом у данных пациентов отсутствовали какие-либо клинические проявления заболевания. При бактериологическом исследовании на наличие уреаплазм и микоплазм выявлен низкий титр возбудителя (<104 КОЕ/мл), что свидетельствовало о носительстве этих возбудителей и отсутствии инфекционного процесса. Этим пациентам повторный курс лечения неспецифического вагинита не проводился, было рекомендовано в течение трех менструальных циклов проводить бактериологическое исследование. Однако роста возбудителей не было выявлено – титр оставался низким.
В то же время при применении антибактериальной терапии и Виферона положительный результат наблюдался у 75% пациенток, при применении антибактериальной терапии и Кипферона – у 80% пациенток (рисунок 1).
Обсуждение
Несмотря на наличие обширного спектра антибактериальных и иммуномодулирующих препаратов, проблема рецидивирующих урогенитальных инфекций бактериальной этиологии актуальна до сих пор. Пациентки с диагнозом неспецифического вагинита являются постоянными посетителями не только кабинета гинеколога, но и уролога.
Анализ результатов данного исследования свидетельствует о том, что комплексная терапия уреаплазменной и микоплазменной инфекции с использованием препарата Генферон имеет наибольшую эффективность. Применение антибактериальной терапии в сочетании с Генфероном позволило достичь положительного результата у 90% пациенток.
Применение препарата Генферон в комбинации с антибактериальной терапией хорошо переносится пациентами, не вызывает местных и системных реакций, уменьшает болевой синдром, способствует элиминации возбудителя, снижает частоту рецидивов заболевания.
Результаты исследования позволяют сформулировать следующие рекомендации по применению препарата Генферон при лечении неспецифических вагинитов: назначение антибактериального препарата после определения чувствительности при культуральном исследовании и параллельное назначение Генферона в дозе 500000 МЕ 2 раза в сутки вагинально 10 дней. После курса антибиотикотерапии с целью восстановления микробиоценоза влагалища – назначение эубиотиков в течение 7-10 дней.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.