Современные аспекты применения десмопрессина в лечении несахарного диабета
- Аннотация
- Статья
- Ссылки

Несахарный диабет (НСД) – заболевание, характеризующееся выделением большого количества мочи с низкой относительной плотностью, гиперосмолярностью плазмы и жаждой. НСД гетерогенен и объединяет несколько заболеваний с разной этиологией, для которых характерна гипотоническая полиурия. К заболеваниям группы НСД относятся: гипоталамический (центральный или нейрогипофизарный) несахарный диабет – связан с нарушением секреции вазопрессина нейрогипофизом и, как правило, его синтезом в нейронах гипоталамуса;
- нефрогенный несахарный диабет – обусловлен неадекватным ответом почек на вазопрессин;
- транзиторный несахарный диабет беременных – развивается вследствие ускорения метаболизма вазопрессина;
- первичная полидипсия – вызвана неадекватно большим употреблением жидкости [5, 6].
К редким формам НСД относятся:
- синдром церебральной потери соли (обусловленный гиперпродукцией предсердного натрий-уретического фактора) [37];
- функциональный НСД у детей первого года жизни;
- ятрогенный НСД (бесконтрольный прием диуретиков, препаратов, нарушающих действие вазопрессина – демеклоциклин, препараты лития, карбамазепин) [5].
В зависимости от механизма развития различают врожденный, приобретенный и идиопатический НСД, в зависимости от степени тяжести – полный и частичный НСД [11].
Точных данных относительно общей распространенности несахарного диабета нет. Приобретенная форма заболевания выявляется у 3–5% нейрохирургических пациентов, но среди больных с поражением гипоталамо-гипофизарной области его частота может быть существенно выше. Встречаемость врожденных форм НСД значительно ниже и не превышает 30% от общего числа заболевших. Заболевание может выявляться в любом возрасте, однако чаще развивается в интервале 20–40 лет. Несколько чаще болеют мужчины, среди пациентов с Х-сцепленными наследственными формами мужчины преобладают [11].
Вазопрессин синтезируется в телах нейронов, образующих супраоптическое и паравентрикулярное ядра гипоталамуса, для транспортировки связывается с белком-носителем нейрофизином. Комплекс вазопрессин-нейрофизин в виде гранул транспортируется к терминальным расширениям аксонов нейрогипофиза и срединного возвышения, где и накапливается. Физиологическую регуляцию синтеза и секреции вазопрессина осуществляют две системы – контроля осмотического давления плазмы и контроля артериального давления/объема циркулирующей крови. Концентрация вазопрессина в крови может меняться при приеме различных медикаментов (таб. 1). Барорецепторы, реагирующие на высокое артериальное давление (АД), располагаются в каротидных синусах и дуге аорты, а рецепторы объема циркулирующей крови, реагирующие на низкое АД – в предсердиях и легочных венах. Афферентные импульсы от них идут в ствол головного мозга через IX и X пару черепных нервов. Импульсы угнетают крупноклеточные нейроны, что приводит к активации секреции вазопрессина. Осморецепторы головного мозга при повышении осмотического давления плазмы вызывают быстрое увеличение концентрации вазопрессина в плазме крови за счет высвобождения его из запасов в задней доле гипофиза. Секрецию вазопрессина и жажду также может вызвать увеличение объема внеклеточной жидкости. Считается, что объем циркулирующей крови на фоне увеличения секреции вазопрессина под воздействием афферентной импульсации от барорецепторов изменяется значительно меньше, чем под воздействием импульсов от осморецепторов [6]. Далее вазопрессин действует на свой основной орган-мишень – почки. Гормон связывается с V-рецепторами вазопрессина 2 типа, расположенными на базальной мембране эпителиальных клеток собирательных трубочек. С помощью цАМФ-опосредованного механизма происходит фосфорилирование аквапоринов‑2 протеинкиназой А, которые выходят из внутриклеточного депо и встраиваются в апикальную мембрану; проницаемость апикальной мембраны для воды увеличивается. Из клеток собирающих канальцев вода через аквапорины базальной мембраны 3 и 4 переходит в почечный интерстиций и в конечном итоге в циркуляторное русло.
В основе центрального несахарного диабета, как правило, лежит нарушение синтеза, транспортировки или высвобождения вазопрессина. Основные клинические симптомы болезни – полиурия, полидипсия и связанное с ними нарушение сна. Клиническая картина центрального несахарного диабета часто возникает внезапно, с неутолимой жажды в течение дня и ночи, сочетающейся с желанием употреблять холодные жидкости [6]. При объективном исследовании могут выявляться симптомы дегидратации: сухость кожи и слизистых, уменьшение слюно- и потоотделения. Систолическое АД чаще нормальное или немного понижено в сочетании с повышением диастолического АД.
Несмотря на часто неоспоримую яркость клинической картины, не следует переоценивать эти симптомы. Прежде всего, необходимо подтвердить наличие полиурии, например, назначить сбор суточной мочи, анализ мочи по Зимницкому. Для несахарного диабета характерна постоянно низкая осмоляльность (< 300 мосм/кг) или относительная плотность мочи (< 1005 г/л). У большинства пациентов функциональное состояние центра жажды полностью сохранено, в связи с чем нормонатриемия и нормальная осмоляльность крови у этих пациентов поддерживаются путем потребления жидкости, адекватной потерям. Биохимические изменения становятся очевидными только при ограничении доступа больных к воде и при патологии центра жажды [12]. При ограничении питьевого режима у больных НСД обычно имеется гипернатриемия (широко варьирующая за пределами нормальных показателей), тогда как у пациентов с первичной полидипсией концентрация натрия в сыворотке постепенно становится меньше нижней границы нормы. Однако у больных указанных групп выявляют различия в концентрации мочевой кислоты в сыворотке крови, которая при центральном несахарном диабете повышается в результате умеренного сокращения объема циркулирующей жидкости и отсутствия эффектов вазопрессина на V1‑рецепторы в почках, активация которых в норме приводит к увеличению клиренса уратов.
Для центрального НСД одним из важных дифференциальных признаков является повышение уровня мочевой кислоты более 5 мкг/дл. Диурез, превышающий 18 л, с высокой степенью вероятности указывает на первичную полидипсию, поскольку это значение превышает количество мочи, поступающей в норме в собирательные трубочки. Большинство пациентов с центральным НСД имеют умеренно выраженную дегидратацию, у них снижена скорость клубочковой фильтрации и объем экскретируемой мочи не превышает 6–12 л/день. Если же заболевание проявляется сразу после хирургического вмешательства в об-
ласти гипоталамуса/гипофиза или после травмы головы (особенно с переломом черепа и потерей сознания) с развитием таких симптомов, как полиурия или полидипсия, то диагноз центрального НСД более чем вероятен [6].
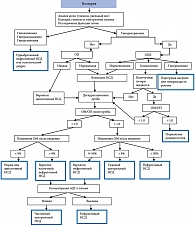
Общепринятым методом верификации диагноза НСД остается дегидратационная проба, при проведении которой в норме стимулируется высвобождение вазопрессина, на фоне низкой плотности и осмотического давления мочи. Дегидратационная проба – наиболее часто используемый в клинической практике метод исследования при синдроме полиурии (рис. 1), проводится в стационаре и включает оценку изменения концентрации вазопрессина в плазме крови, а также ответа на введение экзогенного вазопрессина или его аналога – десмопрессина [8]. Если у пациента достаточно выраженная полиурия, пробу следует начинать вечером, когда наибольшая часть мочи уже выделится перед исследованием. Если пациент указывает на выделение большого количества мочи в ночное время, лучше всего проводить пробу днем, когда пациента можно наблюдать.
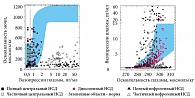
Перед исследованием больной должен опорожнить мочевой пузырь, после чего регистрируют его массу тела. Затем берут образец сыворотки крови для измерения концентрации натрия и запрещают употреблять что-либо внутрь (естественно, никакой жидкости) во время проведения пробы. Затем регистрируют каждое мочеиспускание и измеряют осмотическое давление мочи. Пациента взвешивают после выделения каждого литра мочи. Когда при двух последовательных измерениях регистрируют изменение осмотического давления мочи (но не более чем на 10%) и/или пациент теряет 2% массы тела, берут анализ крови на содержание натрия, ее осмотическое давление и концентрацию вазопрессина. Сразу после взятия крови пациенту внутривенно или внутримышечно вводят 2 мкг десмопрессина, после чего каждый час в течение еще 2 часов регистрируют диурез и изменения осмотического давления мочи [6]. Дегидратационную пробу прекращают, если пациент теряет более 3% массы тела, или при превышении границ физиологической концентрации натрия в крови. В зависимости от заболевания продолжительность пробы будет различаться: при несахарном диабете осмотическое давление мочи снижается в течение нескольких часов и в дальнейшем остается низким, при других заболеваниях проба может длиться до 18 часов. При диагностике тяжелого центрального или нефрогенного несахарного диабета затруднений не возникает. При первом заболевании осмотическое давление мочи будет минимальным, несмотря на дегидратацию; при этом в ответ на введение десмопрессина осмотическое давление мочи увеличивается минимум на 50%, но чаще на 200–400%. К концу пробы у таких пациентов концентрация вазопрессина в плазме крови ничтожно мала. При нефрогенном несахарном диабете также наблюдается низкая осмотическая плотность мочи, несмотря на дегидратацию, но в ответ на введение десмопрессина осмотическое давление мочи изменяться не будет (или изменится незначительно). От пациентов с центральным несахарным диабетом этих больных отличает высокая концентрация вазопрессина в плазме крови, часто более 5 пг/мкг к концу исследования (рис. 1, 2).
Среди инструментальных методов исследования используются рентгенография черепа, КТ и МРТ головного мозга. Наиболее специфичным методом является МРТ, так как в норме запасы вазопрессина в виде нейросекреторных гранул в задней доле гипофиза на Т1‑взвешенных магнитно-резонансных томограммах видны как яркое пятно в области турецкого седла. При несахарном диабете центрального генеза нейрогипофиз не визуализируется или его свечение более тусклое. У пациентов с нефрогенным несахарным диабетом яркое пятно может как отсутствовать, так и обнаруживаться. У пациентов с высокой концентрацией вазопрессина в плазме крови и хронической дегидратацией запасы вазопрессина в задней доле гипофиза могут быть истощены. Также задняя доля гипофиза может быть истощена при осмотическом напряжении на фоне декомпенсации сахарного диабета или транзиторного несахарного диабета у беременных. В этом случае в период заболевания или его декомпенсации яркое пятно исчезает, но может появляться вновь при выздоровлении [6]. Проведение КТ или МРТ необходимо для исключения органической причины заболевания, составляющей примерно 40% случаев центрального НСД. Точная диагностика заболевания позволяет не только вовремя выявить серьезные сопутствующие заболевания, назначить эффективную терапию, но и избежать осложнений, связанных с неправомерным назначением десмопрессина.
Лечение врожденного нефрогенного НСД проводится с помощью тиазидных диуретиков и нестероидных противовоспалительных препаратов. При его приобретенном варианте необходимо лечение сопутствующего заболевания. При психогенной полидипсии в части случаев происходит «выздоровление» после объяснения пациенту причины его заболевания, эффективными методами являются психотерапия и назначение психотропных препаратов.
Несахарному диабету беременных, причиной которого является разрушение эндогенного вазопрессина активными ферментами плаценты – вазопрессиназами, свойственны проявления как центрального, так и нефрогенного НСД. Уровень вазопрессина в крови в таких случаях снижен. Полиурия начинается обычно в третьем триместре, а после родов спонтанно исчезает. Полиурия не реагирует на экзогенный вазопрессин, но поддается лечению десмопрессином [15].
Основной целью лечения НСД является уменьшение выраженности жажды и полиурии до такой степени, которая бы позволила пациенту вести нормальный образ жизни. Лечение должно легко переноситься и, по возможности, существенно не ограничивать жизнедеятельность пациента, а время и дозы лекарственных препаратов следует подбирать индивидуально. Безопасность назначенных препаратов и схема приема, позволяющая избежать любых неблагоприятных эффектов лечения, должны быть основными критериями ввиду сравнительно доброкачественного течения НСД и неблагоприятных последствий гипонатриемии.
Лечение больных центральным НСД начинается с коррекции питания и питьевого режима пациента. Диетическое питание больного НСД характеризуется ограничением белков с сохранением в рационе углеводов и жиров в достаточном количестве, ограничением поваренной соли до 5–6 г/сут. В рацион включают овощи, фрукты, соки, молоко, молочнокислые продукты; для утоления жажды рекомендуют фруктовые напитки, компоты [2]. Независимо от природы НСД необходимо установить свободный (в соответствии с потребностью) питьевой режим, а при всех вариантах центрального НСД с недостаточной продукцией вазопрессина назначить специфическую заместительную терапию. Лучший способ поддержать водный баланс – собственная жажда пациентов. Если пациент не способен отвечать жаждой из-за повреждения гипоталамических центров жажды или сниженного сознания, водный баланс может поддерживаться внутривенным введением жидкости.
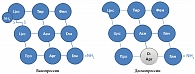
В качестве заместительной терапии центрального несахарного диабета более 30 лет применялся интраназально синтетический аналог вазопрессина – десмопрессин [33]. В настоящее время производство назальной формы прекращено [5]. Большим достижением в лечении нарушений водно-электролитного обмена стало внедрение в клиническую практику таблетированной формы десмопрессина – Минирина. Минирин (десмопрессин, 1‑деза-мино-8‑D-аргинин-вазопрессин) является синтетическим аналогом натурального антидиуретического гормона задней доли гипофиза аргинин-вазопрессина (рис. 3). По структуре Минирин имеет два принципиальных отличия от вазопрессина: отсутствие аминогруппы в положении 1 и замена D-аргинина в положении 8, что повышает устойчивость молекулы Минирина к ферментативному расщеплению, усиливает антидиуретическую активность и устраняет вазопрессорный эффект (не действует на гладкую мускулатуру). Минирин активирует только V2‑рецепторы вазопрессина, главных клеток собирательных канальцев почки. V1‑опосредованное действие десмопрессина выражено минимально, что не приводит к повышению АД, спазматическому действию на гладкомышечные органы, такие, как матка, кишечник.
Десмопрессин – единственное лекарственное средство, входящее в отечественный стандарт диагностики и лечения несахарного диабета [10], а Минирин – единственный таблетированный препарат десмопрессина, зарегистрированный в Российской Федерации [1]. В 2005 г. был создан препарат десмопрессина для сублингвального применения на основе лиофилизата десмопрессина – Минирин МЕЛТ (Ferring) [35]. Препарат успешно применяется в ряде стран и в настоящее время регистрируется в Российской Федерации. Открытое рандомизированное перекрестное многоцентровое исследование применения Минирина МЕЛТ у детей с ночным энурезом показало более высокую склонность пациентов к приему сублингвальной формы по сравнению с таблетированной. Отличие было особенно выраженным среди пациентов младше 12 лет. Преимущество новой формы десмопрессина – отсутствие необходимости запивать препарат водой при одинаковой эффективности и безопасности разных форм лекарственного средства, а также меньшей дозе действующего вещества [27].
Целый ряд клинических исследований Минирина показали высокую эффективность, хорошую переносимость, удобство применения и существенно более низкую частоту побочных эффектов по сравнению с интраназальной формой препарата [18, 19, 25, 29, 30]. В 2003 г. I. Fukuda и соавт. сообщили о положительных результатах применения препарата при 5‑летнем наблюдении [24]. Исследование E. M. Boulgourdjian и соавт. (1997 г.) продемонстрировало клиническую эффективность данного препарата у детей, страдающих центральным НСД [14].
В 2003 г. в Эндокринологическом научном центре РАМН и Московской медицинской академии им. И. М. Сеченова было проведено открытое исследование по разработке схемы применения препарата Минирин (“MINIRIN”, Ferring) для лечения НСД центрального генеза [7, 9]. На фоне лечения Минирином в таблетках в изучаемой группе пациентов с центральным НСД был отмечен выраженный положительный эффект препарата как на клинические признаки заболевания, так и на результаты лабораторных исследований. Так, на фоне терапии Минирином у больных НСД отсутствовали жажда и полиурия. Все пациенты отмечали значительное удобство приема таблетированного Минирина по сравнению адиуретином для интраназального применения, что улучшало их психологическое состояние и качество жизни. При присоединении интеркуррентных катаральных заболеваний преимущество таблетированного Минирина отмечено всеми пациентами. При применении Минирина не возникает такого эффекта, как атрофия слизистой оболочки носа, что характерно для интраназальных форм десмопрессина [7].
В исследовании T. Callreus и соавт. (1999 г.) здоровые добровольцы получали Минирин в сочетании с препаратами, изменяющими перистальтику желудочно-кишечного тракта: эритромицином и лоперамидом. В результате было выявлено, что при замедлении перистальтики увеличивалась длительность действия Минирина, тогда как стимуляция работы ЖКТ не влияла на биодоступность препарата [17].
Несмотря на то что биодоступность пероральных форм десмопрессина низкая (от 1 до 5%), ее достаточно, чтобы вызвать антидиуретический эффект продолжительностью от 7 до 9 часов у здоровых лиц и у пациентов с несахарным диабетом. После приема внутрь антидиуретический эффект препарата наступает уже через 15 минут. Начало действия препарата, определяемое по уменьшению объема мочи и увеличению ее осмоляльности, наступает через 1 час после его приема [28].
Таблетки Минирин (0,1 мг/0,2 мг) назначают за 30–40 минут до еды или через 2 часа после еды. Адекватная доза Минирина подбирается в основном в течение первых 3–4 дней лечения индивидуально. Лечение должно начинаться с малых доз Минирина (0,1 мг/сут.) с последующим увеличением дозы в зависимости от выраженности жажды, показателей диуреза и удельного веса мочи. У большинства больных суточная доза Минирина составляет 0,1–0,4 мг (1 таб. по 0,1 мг – 2 таб. по 0,2 мг), реже до 1,2 мг. Прием Минирина в дозе 0,1–0,2 мг обеспечивает у большинства пациентов антидиуретический эффект продолжительностью 8–12 часов. Следует обращать особое внимание на первые 2–3 дня приема Минирина, когда при его передозировке могут возникать кратковременные отеки лица и небольшая задержка жидкости с повышением удельного веса мочи. При появлении этих симптомов доза препарата должна быть уменьшена. Между возрастом пациентов и суточной дозой Минирина корреляция отсутствует. У больных с ожирением потребность в Минирине повышена [7, 9].
В присутствии избыточного приема жидкости у пациентов, принимающих десмопрессин, может развиться гипонатриемия разведения – одно из основных осложнений приема данного препарата [26]. Если это происходит достаточно быстро, недостаток адаптации может привести к перемещению воды внутрь клеток и отеку мозга, который проявляется анорексией, тошнотой и рвотой, затруднением концентрации, спутанным сознанием, апатией или возбуждением, головной болью и судорогами. Риск гипонатриемии выше при применении назальных форм десмопрессина, по сравнению с пероральными формами. В 2007 г. Therapeutic Goods Administration внесла изменения в показания к применению назального десмопрессина – рекомендовано использовать препарат ограниченно, только в случае невозможности применения пероральных форм. [34]. При метаанализе исследований по безопасности применения десмопрессина отмечают, что основная часть случаев гипонатриемии связана с применением назальных форм препарата, а также с нарушением питьевого режима, нарушением дозировки препарата или приемом лекарственных средств, изменяющих его метаболизм и выведение [32, 35]. В этих случаях следует применить терапию мочегонными средствами (фуросемид). Побочные эффекты встречаются редко, они незначительны и исчезают после уменьшения дозы. Жалобы, наиболее часто предъявляемые пациентами, неспецифичны: головные боли, тошнота, боли в животе. Описаны лишь единичные случаи отказа от таблетированной формы препарата [4].
Хотя основными показаниями к приему десмопрессина является НСД центрального генеза, препарат также может использоваться для контроля временной полиурии и полидипсии, вызванной травмой головы, хирургическими вмешательствами на гипофизарной области. Применение препарата Минирин у пациентов с установленным диагнозом приводит к значительному уменьшению объема мочеотделения, что проявляется в снижении частоты позывов к мочеиспусканию. Десмопрессин неэффективен в случаях полиурии, вызванной заболеваниями почек, нефрогенным несахарным диабетом, психогенной полидипсией.
Минирин является также эффективным препаратом для лечения ночного энуреза. Ночной энурез определяется как недержание мочи в ночное время. Энурез широко распространен в детском возрасте: около 20% мальчиков и 10% девочек в возрасте 6 лет страдают ночным недержанием мочи. Начальная доза Минирина в случаях энуреза составляет 0,2 мг препарата на ночь. При недостаточном эффекте доза препарата может быть увеличена до 0,4 мг/сут. Курс лечения составляет 3 месяца. Вопрос о необходимости продолжения терапии следует решать после недельного перерыва в приеме препарата Минирин. Во время терапии следует ограничивать прием пациентом жидкости на ночь и после приема препарата [20].
Есть данные относительно эффективного использования десмопрессина у детей после реконструктивных операций по поводу комплекса экстрофии–эписпадии. Такие пациенты, оставаясь сухими днем, имеют ночное недержание мочи, так как ночной приток мочи превышает объем мочевого пузыря. Десмопрессин в дозе 10–30 мкг/сут. уменьшает ночной приток мочи и хорошо переносится детьми [16].
Применяется Минирин и в лечении ноктурии. Международное общество по проблеме удержания мочи (International Continence Society, ICS) определяет ноктурию («пробуждение ночью для опорожнения мочевого пузыря») как два или более мочеиспускания за ночь [22]. Ночной энурез, в отличие от ноктурии, является состоянием, касающимся непроизвольного, без пробуждения, ночного мочеиспускания. В своих самых простых проявлениях ноктурия характеризуется ночными а) пробуждениями и б) микциями, что практически всегда влечет за собой определенную степень ухудшения самочувствия. Ноктурия часто сочетается со многими патологическими состояниями и заболеваниями, включая старение, синдром гиперактивного мочевого пузыря, доброкачественные гиперплазии простаты и синдром нижних мочевыводящих путей (benign prostatic hyperplasia/lower urinary tract symptoms, BPH/LUTS) у мужчин. Применение ряда медикаментов (включая мочегонные средства и анальгетики), сахарный и несахарный диабет, анорексия и нарушения сна также могут вызывать ноктурию. Данные зарубежных и отечественных исследователей показывают высокую эффективность Минирина и минимальную частоту побочных эффектов, отсутствие отказов от приема препарата. Полученные исследователями результаты позволяют считать Минирин эффективным лекарственным средством при лечении выраженных форм ноктурии без ее сочетания с императивным недержанием мочи [22, 36].
Десмопрессин широко применя-ется в лечении отдельных видов гемофилии. Путем активации V2‑рецепторов тромбоцитов он вызывает выброс некоторых факторов свертывания крови (VIII, фактора Виллебрандта, тканевого активатора плазминогена) [23]. Минирин также используется в хирургической практике как средство, снижающее потребность в трансфузии препаратов крови в послеоперационном периоде: G. Crescenzi с соавт. в 2008 г. при метаанализе 38 рандомизированных, плацебо-контролируемых исследований показали, что профилактическое применение десмопрессина в дозе 0,3 мкг/кг уменьшает потерю крови пациентом на 80 мл (за счет уменьшения кровопотери из мелких сосудов), уменьшает потребность в переливании препаратов крови (на 0,3 единицы для пациента с хирургической патологией), уменьшает количество пациентов, нуждающихся в переливании компонентов крови [21].
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.