Лекарственные препараты, составляющие основу медикаментозного комплекса бронхолитической терапии
Хорошо известно, что при оказании неотложной помощи детям с бронхообструктивным синдромом основу медикаментозного комплекса составляют бронхолитические препараты короткого действия. Бронхолитики назначаются при обструктивном бронхите, бронхиолите, угрозе обострения или обострении БА. В педиатрии для купирования остро возникающих нарушений бронхиальной проходимости используют различные группы бронхолитиков: бета-2-агонисты, антихолинергические препараты, метилксантины. Особенности применения этих препаратов в клинической практике обусловлены их механизмами действия.
Действие бета-2-агонистов основано на стимуляции адренергических рецепторов. При ингаляционном применении они дают быстрый (в течение 3–5 минут) бронходилатирующий эффект. Способ доставки этих лекарственных средств выбирается в зависимости от возраста ребенка, тяжести патологического процесса и индивидуальных предпочтений пациента. Исходя из этого, бета-2-агонисты могут применяться в виде дозированных аэрозольных ингаляторов (ДАИ), ДАИ со спейсером, растворов для распыления через небулайзер. В зависимости от времени наступления терапевтического эффекта бета-2-агонисты подразделяют на быстродействующие (сальбутамол, фенотерол и др.) и бронхолитики с медленным началом действия (сальметерол). По продолжительности терапевтического эффекта бронхолитики разделяют на короткодействующие (4–6 часов) (например, сальбутамол) и длительного (8–12 часов) действия (формотерол, сальметерол). Для купирования приступов бронхиальной обструкции используются короткодействующие бета-2-агонисты или их сочетание с холинергическими средствами. Наиболее эффективным способом доставки препаратов является небулайзерное введение. Вместе с тем практикующий врач должен помнить: при введении препаратов с помощью небулайзера возможно временное снижение сатурации кислорода и кратковременный парадоксальный бронхоспазм. В качестве превентивной меры целесообразно наблюдать пациента в течение 30–40 минут.
Важное место в терапии обструктивного синдрома занимают антихолинергические препараты, что обусловлено основными патогенетическими механизмами нарушений бронхиальной проходимости: отек стенки бронхов, гиперсекреция слизи и спазм гладкой мускулатуры. Препарат из группы блокаторов М-холинорецепторов ипратропия бромид ослабляет опосредованное ацетилхолином влияние парасимпатической вегетативной нервной системы на внутренние органы и оказывает бронхорасширяющее действие. Ипратропия бромид характеризуется низкой растворимостью в жирах, плохо всасывается через биологические мембраны, поэтому терапевтический эффект при ингаляционном введении достигается за счет его местного воздействия. Бронхоспазмолитический эффект ипратропия бромида наступает через 5–15 минут после ингаляции и достигает максимума в течение 1–1,5 часов. Продолжительность клинического эффекта составляет 6–8 часов. У детей раннего возраста с целью купирования острой обструкции легкой степени выраженности препарат может назначаться в виде монотерапии. Дозировка зависит от возраста ребенка и составляет на одну ингаляцию:
- у новорожденных и детей грудного возраста – 1 капля/кг массы тела;
- от 1 до 5 лет – 125 мг (10 капель);
- старше 6 лет – 250 мг (10–20 капель).
Для купирования обструкции в остром периоде заболевания целесообразно проводить 2–3 ингаляции в сутки.
При обострении БА для проведения неотложной помощи ипратропия бромид в качестве монотерапии практически не используется, а назначается в комбинации с бета-2-агонистами. Согласно международным рекомендациям GINA (2010) и Российской национальной программе «Бронхиальная астма у детей. Стратегия лечения и профилактика» (2008), фиксированная комбинация фенотерола и ипратропия бромида (Беродуал®) является первой линией терапии обострений, хорошо зарекомендовавшей себя у детей начиная с раннего возраста. Компоненты препарата имеют различные точки приложения и механизмы действия. Действие фенотерола (бета-2-агониста) связано с активацией аденилатциклазы, что приводит к увеличению образования ц-АМФ и стимуляции работы кальциевого насоса. В результате снижения концентрации кальция в миофибриллах происходит дилатация бронхов. Фенотерол расслабляет гладкую мускулатуру бронхов, сосудов и противодействует развитию бронхоспастических реакций, обусловленных влиянием гистамина, метахолина, аллергенов, триггерных факторов. Под воздействием фенотерола происходит усиление мукоцилиарного транспорта. В препарате с фиксированной комбинацией для достижения желаемого эффекта требуется более низкая доза бета-адреномиметика, что уменьшает риск развития побочных эффектов. В присутствии фенотерола ипратропия бромид не оказывает негативного действия на секрецию слизи, мукоцилиарный клиренс и газообмен. Для купирования обструкции ингаляции растворов Беродуала через небулайзер проводят до 3–4 раз в день в адекватной возрасту ребенка дозировке (на 1 ингаляцию):
- новорожденные и дети грудного возраста – 1 капля/кг массы тела;
- от 1 до 5 лет – 10 капель;
- старше 6 лет – 10–20 капель.
При бронхиальной обструкции с выраженными симптомами дыхательной недостаточности назначаются системные глюкокортикостероиды (внутрь или парентерально). Ингаляционные кортикостероиды (будесонид – Пульмикорт суспензия) также являются стартовыми средствами и, как правило, включаются в комплекс бронхолитической терапии уже при среднетяжелом приступе. Показаниями к применению системных стероидов при острой обструкции являются:
- недостаточный эффект бронхолитиков (бета-2-агонистов или антихолинергических средств);
- тяжелые и жизнеугрожающие обострения;
- применение стероидов в анамнезе для купирования обострений.
Терапевтический эффект системных стероидов при тяжелой обструкции сохраняется в течение 8–12 часов. Следует помнить, что системные стероиды имеют отсроченное начало действия (через 4–6 часов), поэтому при наличии показаний их следует включать в комплекс медикаментозной терапии на начальном этапе оказания неотложной помощи. При обострении БА используется наименьшая доза (1 мг/кг массы тела в сутки при пероральном введении), обеспечивающая контроль симптомов заболевания. При коротком курсе после достижения позитивного эффекта терапии постепенного снижения дозы преднизолона не требуется. Длительность курса лечения обычно не превышает 3–5 дней.
При лечении обострений БА или купировании обструкции при инфекциях нижних дыхательных путей начальная доза суспензии Пульмикорт составляет 1–2 мг 2 раза в сутки для взрослых и детей старше 12 лет и 0,5–1 мг 2 раза в день для детей от 3 месяцев до 12 лет. При достижении контроля заболевания назначается поддерживающая доза, которая составляет 50% от начальной. Исследования также показали эффективность применения суспензии Пульмикорт 1 раз в день. При двукратном назначении препарата должны использоваться минимальные поддерживающие дозы.
Неотложная помощь при обострении БА
Бронхиальная астма является наиболее распространенным хроническим заболеванием в детском возрасте. Согласно результатам исследования AIRCEE (Asthma Insights and Reality in Eastern Europe), в России почти треть детей с БА еженедельно испытывают внезапные эпизоды симптомов болезни, 36% в течение года обращаются за неотложной помощью, а 27% посещают врача из-за ухудшения течения заболевания.
Оказание неотложной помощи при обострении БА следует определенному алгоритму и подчиняется общим принципам вне зависимости от степени тяжести:
- по возможности удалить или ослабить действие причинно-значимых аллергенов или триггерных факторов;
- оценить состояние больного в соответствии с выраженностью клинических симптомов;
- уточнить характер и объем ранее проводимого лечения (количество доз бронхолитических средств, путь введения и время, прошедшее с момента последнего приема; выяснить, получал ли ребенок базисную противовоспалительную терапию, использовались ли в лечении системные стероиды и пр.);
- провести пикфлоуметрию (если это возможно по возрасту) и определить уровень сатурации кислорода;
-
объем неотложной медикаментозной помощи должен соответствовать тяжести обострения.
В процессе наблюдения и в зависимости от ответа на терапию степень тяжести обострения может быть пересмотрена; - необходимо мониторировать в динамике клинические симптомы, ПСВ и уровень сатурации кислорода;
- обязательным мероприятием в процессе оказания помощи и последующего лечения должно быть обучение пациента и его родителей (опекунов) навыкам пользования ингаляторами (небулайзер и/или дозирующий аэрозольный ингалятор).
- Продолжить прием короткодействующих бронхоспазмолитиков: бета-2-агонисты или бета-2-агонисты + ипратропия бромид до 3 раз в сутки.
- Если ребенок получал базисное лечение, продолжить прием противовоспалительных препаратов (кромогликат натрия, антилейкотриеновые средства или ингаляционные кортикостероиды).
- Провести мониторирование ПСВ и уровня сатурации кислорода.
- Наблюдение педиатра с проведением оценки состояния ребенка через сутки и на 3-й день после ликвидации приступа БА. При необходимости консультация пульмонолога относительно назначения или коррекции дозы противовоспалительной терапии.
Стартовым препаратом в протоколе медикаментозной бронхолитической корреции при обострении БА средней тяжести является комбинированный бронхолитик (бета-2-агонист короткого действия + ипратропия бромид). Ингаляционную терапию целесообразно проводить с помощью небулайзера, при отсутствии эффекта ингаляция повторяется каждые 20–30 минут в течение часа. Если в динамике наблюдения нет тенденции к уменьшению клинических симптомов обструкции, показано введение будесонида (Пульмикорт суспензия) через небулайзер. Дополнительно для усиления бронхолитического эффекта можно использовать внутривенное введение раствора эуфиллина из расчета 4–5 мг/кг массы тела. Ретроспективный анализ подтвердил обоснованность данных рекомендаций, основанных на результатах многочисленных исследований.
После ликвидации выраженных симптомов обструкции, улучшения функции внешнего дыхания необходимо:
- продолжить прием комбинированных бронхолитических препаратов короткого действия (бета-2-агонист + ипратропия бромид) до 3 раз в сутки в течение как минимум 48–72 часов;
- поскольку у детей клинические признаки обструкции исчезают быстрее, чем происходит полное восстановление бронхиальной проходимости, при лечении в домашних условиях необходимо наблюдение педиатра с осмотром через сутки и на 3-й день терапии, далее – по показаниям;
- в зависимости от частоты и тяжести обострения БА для решения вопроса о назначении или коррекции дозы противовоспалительной базисной терапии целесообразна консультация пульмонолога.
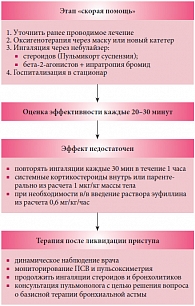
Тяжелое обострение БА является показанием к госпитализации. На амбулаторном этапе оказание неотложной помощи проводится согласно общим, ранее изложенным принципам. Следует помнить, что ингаляционная терапия бронхолитиками проводится одновременно с введением системных стероидов и оксигенотерапией. При поступлении в стационар начатую терапию продолжают в соответствии с алгоритмом (рис. 1).
При оказании помощи детям с тяжелым обострением БА особое внимание следует уделять пациентам, имеющим следующие факторы риска неблагоприятного исхода:
- тяжелое течение БА с частыми обострениями;
- наличие астматических состояний в анамнезе, особенно в течение последнего года;
- более двух обращений за медицинской помощью в последние сутки или более трех в течение 48 часов;
- неконтролируемое течение БА;
- ранний или подростковый возраст ребенка;
- сочетание БА с эпилепсией, сахарным диабетом;
- несоблюдение врачебных рекомендаций и назначений родителями или пациентом;
- низкий социальный, культурный и экономический уровень.
Купирование обструктивного синдрома при бронхите и ОРВИ
В педиатрической практике не менее частой причиной бронхиальной обструкции является острый бронхит, клиническая картина которого в значительной степени определяется этиологией. Обструктивный бронхит обычно сочетается с инфекциями верхних дыхательных путей (ринит, назофарингит) и сопровождается инфекционным токсикозом различной степени выраженности. Кроме этого, для острого обструктивного бронхита характерна одышка с участием вспомогательной мускулатуры, удлиненный свистящий выдох, вздутие грудной клетки, при аускультации выслушиваются преимущественно сухие свистящие и/или грубые хрипы с небольшим количеством непостоянных влажных хрипов. Алгоритм оказания неотложной бронхолитической помощи этой категории пациентов представлен на рисунке 2.
У детей раннего возраста при тяжелой и среднетяжелой обструкции показана эффективность ингаляционного применения комбинации бронхолитика и муколитика. Возможно добавление к этой комбинации ингаляционного глюкокортикостероида. Включение в медикаментозный комплекс мукоактивных средств, обладающих многофакторным действием, целесообразно со 2–3-х суток. Стартовым препаратом в данном случае является амброксол (Лазолван). Результаты исследований, проведенных отечественными и зарубежными учеными, свидетельствуют о положительном влиянии амброксола на терапевтическую эффективность антимикробных средств и противовирусной активности препарата. Амброксол вводится ингаляционно в сочетании с бронхолитиками, а при необходимости – со стероидами, преимущественно в первой половине дня. Продолжительность терапии при остром обструктивном бронхите составляет 7–10 дней.
В заключение отметим, что алгоритмический подход к проведению бронхолитической терапии на догоспитальном этапе в зависимости от клинической ситуации, нозологической формы и возраста пациента обеспечивает высокую клиническую эффективность лечения и способствует повышению качества медицинской помощи.