Влияние сахароснижающей терапии, статинов, ингибиторов ангиотензинпревращающего фермента на сроки развития инфаркта миокарда у пациентов с сахарным диабетом 2 типа
- Аннотация
- Статья
- Ссылки
- English
Материал и методы. Проведено проспективное исследование 6138 пациентов, выписанных с 2010 по 2016 г. из кардиологических отделений больниц г. Москвы, в том числе 3704 из городской клинической больницы (ГКБ) № 63 и ГКБ № 4 (2010–2013 гг.) и 2434 из ГКБ № 4 (2014–2016 гг.). Оно включало осмотр, сбор анамнеза, регистрацию лабораторных и инструментальных данных и фиксацию полученных сведений в базе данных при формировании выписного эпикриза из стационара.
Результаты. Временной интервал между диагностированием СД 2 типа и развитием первого ОИМ зависел от сахароснижающей терапии и стадии ХБП. Большая продолжительность времени до ОИМ с 2014 по 2016 г. обусловлена приемом статинов, ингибиторов ангиотензинпревращающего фермента (АПФ). При применении инсулина с момента выявления СД 2 типа до ОИМ проходило 15,5–18,1 года, производных сульфонилмочевины второго поколения (ПСМ2) – 6,0–9,5, бигуанидов – 5,7–6,0 года. Делать вывод, что интервал между выявлением СД 2 типа и ОИМ зависит от рассмотренных препаратов, сложно. Возможно, новые сахароснижающие препараты откроют такую возможность.
Сравнение числа госпитализированных в 2010–2013 и 2014–2016 гг. показало, что доля пациентов на монотерапии бигуанидами увеличилась с 6,9 до 15,6%, монотерапии ПСМ2 уменьшилась с 31,9 до 25,6%, монотерапии инсулином практически не изменилась – 14,5 и 16,1% соответственно (различие недостоверно при p < 0,05). При этом в 2014–2016 гг. доля госпитализированных с ХСН IV функционального класса (ФК) на инсулинотерапии увеличилась. Если в период с 2010 по 2013 г. инсулин получал каждый седьмой такой пациент, с 2014 по 2016 г. – каждый пятый. У пациентов с ХСН II–III ФК и ХБП II–IV стадий, получавших комбинированную терапию (ПСМ2 и бигуаниды), отмечалось более позднее наступление ОИМ, чем у пациентов, получавших ПСМ2. В группе пациентов c ХСН IV ФК в 2010–2013 гг. отношение рисков ОИМ среди получавших инсулин и бигуаниды составило 2,5:1,0 (17,6 и 7,1%), а при ХСН I ФК – 0,6:1,0 (8,8 и 14,3% соответственно).
Вывод. Проводимая сахароснижающая терапия наряду с применением статинов и ингибиторов АПФ влияет на риск развития ОИМ у пациентов с ишемической болезнью сердца при разной выраженности ХСН и стадии ХБП.
Материал и методы. Проведено проспективное исследование 6138 пациентов, выписанных с 2010 по 2016 г. из кардиологических отделений больниц г. Москвы, в том числе 3704 из городской клинической больницы (ГКБ) № 63 и ГКБ № 4 (2010–2013 гг.) и 2434 из ГКБ № 4 (2014–2016 гг.). Оно включало осмотр, сбор анамнеза, регистрацию лабораторных и инструментальных данных и фиксацию полученных сведений в базе данных при формировании выписного эпикриза из стационара.
Результаты. Временной интервал между диагностированием СД 2 типа и развитием первого ОИМ зависел от сахароснижающей терапии и стадии ХБП. Большая продолжительность времени до ОИМ с 2014 по 2016 г. обусловлена приемом статинов, ингибиторов ангиотензинпревращающего фермента (АПФ). При применении инсулина с момента выявления СД 2 типа до ОИМ проходило 15,5–18,1 года, производных сульфонилмочевины второго поколения (ПСМ2) – 6,0–9,5, бигуанидов – 5,7–6,0 года. Делать вывод, что интервал между выявлением СД 2 типа и ОИМ зависит от рассмотренных препаратов, сложно. Возможно, новые сахароснижающие препараты откроют такую возможность.
Сравнение числа госпитализированных в 2010–2013 и 2014–2016 гг. показало, что доля пациентов на монотерапии бигуанидами увеличилась с 6,9 до 15,6%, монотерапии ПСМ2 уменьшилась с 31,9 до 25,6%, монотерапии инсулином практически не изменилась – 14,5 и 16,1% соответственно (различие недостоверно при p < 0,05). При этом в 2014–2016 гг. доля госпитализированных с ХСН IV функционального класса (ФК) на инсулинотерапии увеличилась. Если в период с 2010 по 2013 г. инсулин получал каждый седьмой такой пациент, с 2014 по 2016 г. – каждый пятый. У пациентов с ХСН II–III ФК и ХБП II–IV стадий, получавших комбинированную терапию (ПСМ2 и бигуаниды), отмечалось более позднее наступление ОИМ, чем у пациентов, получавших ПСМ2. В группе пациентов c ХСН IV ФК в 2010–2013 гг. отношение рисков ОИМ среди получавших инсулин и бигуаниды составило 2,5:1,0 (17,6 и 7,1%), а при ХСН I ФК – 0,6:1,0 (8,8 и 14,3% соответственно).
Вывод. Проводимая сахароснижающая терапия наряду с применением статинов и ингибиторов АПФ влияет на риск развития ОИМ у пациентов с ишемической болезнью сердца при разной выраженности ХСН и стадии ХБП.


Введение
Сердечно-сосудистые заболевания (ССЗ) являются главной причиной смерти пациентов c сахарным диабетом (СД) 2 типа [1]. Понимание сложности связи между факторами риска, функциональным состоянием органов кровообращения и других систем организма, а также действием лекарственных средств (ЛС) и эффективностью интервенционного лечения, особенно при остром инфаркте миокарда (ОИМ), обусловило разработку системного подхода к профилактике и лечению ССЗ [2].
Сахарный диабет 2 типа характеризуется инсулинорезистентностью, гиперинсулинемией, дислипидемией, ожирением, артериальной гипертензией (АГ). Осложнения СД 2 типа развиваются параллельно, однако микро- и макрососудистые осложнения диагностируются в разное время. Это особенно выражено при прогрессировании хронической сердечной недостаточности (ХСН) на фоне ишемической болезни сердца (ИБС) и хронической болезни почек (ХБП), которые наряду с диабетической автономной кардионейропатией (ДАКН) считаются проявлением поражения микроциркуляторного русла [1].
В настоящее время опубликованы результаты многочисленных исследований, в которых установлено, что сахароснижающие средства не влияют на частоту смерти от ССЗ, нефатального ИМ и нарушений мозгового кровообращения. Исключение составляют пиоглитазон, лираглутид и эмпаглифлозин [3]. Хотя начало нашего исследования было запланировано на 2009 г., проведенный нами анализ литературы за период до 2016 г. свидетельствовал об отсутствии работ, в которых оценивалась бы частота ИМ и сроки его наступления после выявления СД 2 типа в зависимости от медикаментозной терапии, а также эпидемиология оИМ у пациентов с СД 2 типа в зависимости от наличия ХСН разных функциональных классов (ФК) и ХБП разных стадий. В данной публикации оценка дана на основании результатов многолетних наблюдений за большим количеством пациентов.
Цель исследования
Авторы ставили перед собой цель – оценить частоту и сроки наступления первого ОИМ у пациентов с СД 2 типа в зависимости от проводимой на амбулаторном этапе сахароснижающей терапии, а также особенности ОИМ в зависимости от ФК ХСН и стадии ХБП.
Материал и методы
За период с 2010 по 2016 г. проведено проспективное исследование, которое предполагало осмотр пациентов, сбор анамнеза, регистрацию лабораторных и инструментальных данных и фиксацию полученных сведений в базе данных при формировании выписного эпикриза из стационара. Пациенты при госпитализации давали информированное согласие в письменной форме на обработку и передачу персональных медицинских данных. В исследование не включены умершие в стационаре пациенты.
Были сопоставлены две выборки историй болезни. Первую составили 3704 истории болезни пациентов (1622 мужчины и 2082 женщины), выписанных из кардиологических отделений городских клинических больниц (ГКБ) № 63 и 4 г. Москвы с 2010 по 2013 г. (48 месяцев). Возраст мужчин – от 40 до 98 лет (63,8 ± 11,8 года), женщин – от 41 до 98 лет (72,8 ± 10,3 года). Вторую выборку составили 2434 истории болезни пациентов, выписанных из кардиологического отделения ГКБ № 4 г. Москвы с января 2014 по август 2016 г. (32 месяца). Возраст пациентов – от 40 до 99 лет. Средний возраст мужчин – 67,2 ± 12,3 года, женщин – 75,8 ± 10,4.
В указанные периоды стационары не располагали оборудованием для выполнения инвазивного лечения пациентов с острым коронарным синдромом.
Диагнозы «сахарный диабет 2 типа» и «нарушение толерантности к глюкозе» (НТГ) ставили на основании рекомендаций Европейского общества кардиологов (European Society of Cardiology – ESC) и Европейской ассоциации по изучению диабета (European Association for the Study of Diabetes – EASD) [2].
Острая и хроническая аневризма левого желудочка (ОАЛЖ и ХАЛЖ) выявлялись по данным эхокардиографии (ЭхоКГ). Диагноз «постинфарктный кардиосклероз» (ПИКС) подтверждался представленной медицинской документацией или данными ЭхоКГ.
Если пациент перенес несколько ОИМ, при оценке времени от ОИМ до нарушения углеводного обмена (УО) учитывался первый в жизни инфаркт.
Сведения из карт были занесены в базу данных, созданную с использованием ПО Microsoft Excel 2013. Они были вручную проверены на отсутствие ошибок при кодировании, полноту и непротиворечивость, далее составлены по выборкам.
Статистическая обработка результатов проведена с использованием ПО Microsoft Excel 2013 (блок анализа данных). При сравнении выборочных оценок средних величин использован параметрический t-критерий Стьюдента (если не указано иное, уровень значимости p < 0,05). Для выявления заданных параметров использовались многофакторная модель, модель пропорциональных интенсивностей Кокса – модели имели как объясняющий, так и прогностический характер [4]. Проверка типа распределения исследуемых величин, отбора количества переменных в модели осуществлялась с помощью автоматизированных алгоритмов. Отбор осуществлялся методами прямого пошагового отбора, обратного пошагового удаления и наилучшего подмножества. Для оценки эффективности множественной линейной регрессии, корреляционного анализа использовался коэффициент детерминации R2, который отражал степень рассеяния результата, возникающего благодаря вкладу многих переменных [5].
Результаты
В первой выборке из 3704 пациентов у 1120 (100%) зафиксировано нарушение УО: у 249 (22,2%) – НТГ, 132 (11,8%) – впервые выявлен СД 2 типа (ВВСД2), 739 (67,0%) – ранее выявлен СД 2 типа (РВСД2). Из 739 (100%) пациентов с РВСД2 о соблюдении диеты в отсутствие приема лекарственных средств сообщили 94 (12,7%), несоблюдении диеты и отсутствии терапии – 61 (8,3%), приеме препаратов – 584 (79,0%) пациента. При этом производные сульфонилмочевины второго поколения (ПСМ2) принимали 236 (31,9%) пациентов (глибенкламид в 54,2% случаев, гликлазид и другие – 45,8%), комбинацию ПСМ2 и бигуанидов – 127 (17,2%), только бигуаниды (метформин) – 51 (6,9%) пациент. Инсулин получали 107 (14,5%) человек, инсулин в сочетании с ПСМ2 – 18 (2,4%), инсулин в сочетании с бигуанидами – 14 (1,9%) человек. На другие виды лекарственной терапии приходился 31 (4,2%) случай.
Во второй выборке из 2434 пациентов у 840 (100%) выявлено нарушение УО. Так, НТГ – у 242 (28,8%) пациентов, ВВСД2 – у 71 (8,5%), РВСД2 – у 527 (62,7%) пациентов. Из 527 (100%) пациентов с РВСД2 о соблюдении диеты без приема препаратов сообщил 41 (7,8%) пациент, об отсутствии лекарственной терапии – 84 (15,9%), о приеме сахароснижающих препаратов – 402 (76,3%). Производные сульфонилмочевины второго поколения (глибенкламид – 42,2% пациентов, гликлазид и другие – 57,8%) получали 135 (25,6%) человек, ПСМ2 в сочетании с бигуанидами – 65 (12,3%). Бигуаниды принимали 82 (15,6%) пациента, на инсулинотерапии находились 85 (16,1%), другие виды препаратов получали 35 (6,6%) пациентов.
Сопоставление данных выборок показало, что в 2014–2016 гг. доля принимавших бигуаниды возросла, принимавших ПСМ2 снизилась (за счет сокращения относительной доли принимавших глибенкламид с 54,2 до 42,2%). Относительное число пациентов, получавших инсулин, достоверно не изменилось (16,1 и 14,5% соответственно).
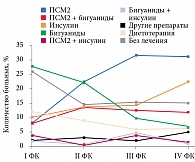
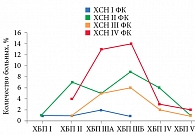
Анализ распределения пациентов с РВСД2 в зависимости от проводимой на догоспитальном этапе сахароснижающей терапии и ФК ХСН продемонстрировал, что с 2010 по 2013 г. пациентов с ХСН I ФК при поступлении было 79 (10,7%), II ФК – 434 (58,4%), III ФК – 136 (18,7%), IV ФК – 90 (12,2%) (рис. 1).
В 2010–2013 гг. на амбулаторном этапе из пероральных сахароснижающих препаратов преимущественно назначались ПСМ2. Распределение пациентов по видам лекарственной терапии в группе соответствующего ФК ХСН приведено на рис. 1. Абсолютное большинство пациентов получало ПСМ2, их число увеличивалось при повышении ФК ХСН. Принимавшие комбинацию ПСМ2 и бигуанидов занимали второе место среди пациентов с ХСН II ФК. Большинство пациентов на инсулинотерапии имели ХСН III ФК.
Значения индекса массы тела (ИМТ) (индекса Кетле) в выборке 2010–2013 гг. у пациентов с ХСН I–II ФК на инсулинотерапии составили 25,8 и 26,0 кг/м2 соотвественно, у принимавших ПСМ2 – 24,8 и 26,0 кг/м2. У пациентов с ХСН III–IV ФК, получавших в течение длительного времени инсулин, ИМТ был 35,4 и 34,8 кг/м2, у принимавших ПСМ2 – 32,8 и 33,2 кг/м2. Утяжеление ХСН ассоциируется с увеличением ИМТ, при этом достоверная разница данных между указанными группами не получена.
В 2010–2013 гг. средний возраст пациентов на терапии инсулином составлял 70,7 года, ПСМ2 – 74,1 года, ПСМ2 в сочетании с бигуанидами – 68,7 года, только бигуанидами – 66,6 года. Средний возраст пациентов в зависимости от ФК ХСН при I ФК составлял 67,3 года, II ФК – 70,3, III ФК – 73,6, IV ФК – 74,6 года.
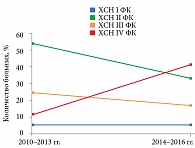
Распределение пациентов с РВСД2 в выборке 2014–2016 гг. по ФК ХСН показано на рис. 2. При всех ФК ХСН бигуаниды принимало большее количество пациентов – 82 (15,6%) против 51 (6,9%) в 2010–2013 гг., бигуаниды в комбинации с инсулином – 14 (1,9%) и 9 (1,7%) соответственно. Количество принимавших комбинацию ПСМ2 и бигуанидов в выборке 2014–2016 гг. снизилось до 65 (12,3%). В выборке 2010–2013 гг. таких пациентов было 127 (17,2%). Сократилось также число получавших ПСМ2 и инсулин – с 18 (2,4%) до 9 (1,7%).
В 2010–2013 гг. из 90 пациентов с ХСН IV ФК на инсулинотерапии был каждый седьмой (14,4%), в 2014–2016 гг. из 161 – каждый пятый (22,2%). В 2010–2013 гг. среди 107 пациентов, находившихся на монотерапии инсулином, у 12,1% диагностирована ХСН IV ФК, в 2014–2016 гг. среди 85 – у 42,4%, при этом доли пациентов с ХСН III ФК достоверно не различались – 25,2 и 17,6% соответственно (p < 0,05), доли пациентов с ХСН II ФК достоверно различались – 55,1 и 34,1% соответственно (p < 0,05). В обеих выборках при ХСН I ФК инсулинотерапию на амбулаторном этапе получали 5,9% пациентов (рис. 3).
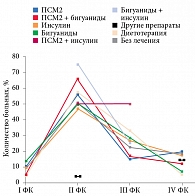
Проведен анализ частоты развития ОИМ среди пациентов с РВСД2, госпитализированных в 2010–2013 гг., в зависимости от проводимой на амбулаторном этапе сахароснижающей терапии и ФК ХСН на момент поступления. Так, у пациентов с ХСН II ФК на монотерапии ПСМ2 развитие ОИМ зафиксировано в 37 (56,1%) случаях, на комбинированной терапии ПСМ2 и бигуанидами – в 27 (65,9%), на монотерапии инсулином – в 16 (47,1%), на монотерапии бигуанидами – в 7 (50,0%) случаях (рис. 4). Таким образом, на ХСН II ФК в перечисленных группах приходилось абсолютное большинство случаев. В группе пациентов с ХСН IV ФК отношение рисков развития ОИМ среди получавших инсулин и бигуаниды составило 2,5:1 (17,6 и 7,1%), при ХСН I ФК – 0,6:1 (8,8 и 14,3% соответственно).
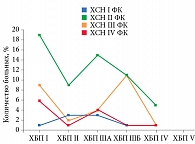
Оценка распределения пациентов в выборке 2010–2013 гг. по стадиям ХБП показала, что более 17% пациентов с ХБП IIIБ – V получали инсулин. Их оказалось значительно больше, чем пациентов, применявших инсулин при ХБП I–IIIA. При ХБП II ПСМ2 назначались в 2,7 раза чаще, чем бигуаниды (27,8 и 10,4% случаев соответственно), и в 2,1 раза чаще, чем инсулин (27,8 и 13,0% случаев соответственно). Достоверных различий в частоте ОИМ у принимавших ПСМ2 как в виде монотерапии, так и в комбинации с бигуанидами и принимавших инсулин при ХБП I–IIIБ не выявлено (p < 0,05). У пациентов с ХБП IV на инсулинотерапии ОИМ регистрировались чаще – 8,2 и 6,9%. Поскольку различие недостоверно (p < 0,05), можно говорить только о тенденции.
Пациенты с ХСН IV ФК имели более тяжелую сопутствующую патологию, в том числе ХБП IIIБ – IV. Это требовало назначения инсулина – с учетом сниженной скорости клубочковой фильтрации (СКФ) другие ЛС применять нельзя (рис. 5 и 6).
Назначение инсулина пациентам с ХБП I–II в 2010–2013 гг. можно объяснить получением данных о снижении показателей смертности после ОИМ среди пациентов на инсулинотерапии (исследование DIGAMI) [6].
При поступлении в стационар часть пациентов с ХСН III–IV ФК принимали ПСМ2 и инсулин, с ХСН I–II ФК – бигуаниды. Среди госпитализированных с ОИМ чаще отмечалась ХСН III–IV ФК: I ФК – у 16 (20,3%) из 79 пациентов, II ФК – у 119 (27,4%) из 434, III ФК – у 44 (32,3%) из 136, IV ФК – у 35 (38,8%) из 90 пациентов в соответствующей группе. Следует отметить, что у пациентов с ХСН III–IV ФК, принимавших бигуаниды на догоспитальном этапе, клинической картины лактатацидоза не наблюдалось.
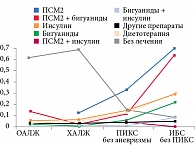
В выборке 2010–2013 гг. среди пациентов с РВСД2 проанализирована сахароснижающая терапия до госпитализации в зависимости от наличия аневризмы левого желудочка (ЛЖ). Выделены четыре группы: 36 (4,9%) пациентов с ОАЛЖ, 171 (23,1%) – с ХАЛЖ, 422 (57,1%) – с ПИКС без аневризмы, 110 (14,9%) – с ИБС без ПИКС. Среди пациентов с РВСД2 и ОИМ, осложненным острой аневризмой ЛЖ, на догоспитальном этапе ЛС не принимали 61,1%, среди пациентов с ХАЛЖ – 69,0%. В группе пациентов ПИКС без аневризмы чаще принимали ПСМ2, инсулин и ПСМ2 в сочетании с бигуанидами. В группе с ИБС без ПИКС пациенты получали ПСМ2, ПСМ2 в сочетании с бигуанидами и инсулин (рис. 7).
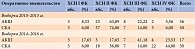
В выборке 2010–2013 гг. у наибольшего числа пациентов с операциями аортокоронарного шунтирования (АКШ) и стентирования коронарных артерий (СКА) в анамнезе указана ХСН II ФК, в выборке 2014–2016 гг. – ХСН II и IV ФК (табл. 1). Согласно данным литературы хирургические вмешательства и чрескожное коронарное вмешательство показаны для облегчения стенокардии у пациентов с ХСН при условии соблюдения ими врачебных рекомендаций [7]. Косвенно это подтверждается распространенностью многососудистого поражения коронарных артерий у пациентов с ХСН IV ФК: в 2010–2013 гг. – у 12,3% пациентов, 2014–2016 гг. – у 14,3%. Как следствие, повышение частоты госпитализаций пациентов с ХСН IV ФК.
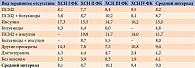
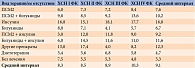
Интегральными показателями эффективности терапии являются продолжительность и качество жизни пациентов [8]. Время с момента выявления СД 2 типа до наступления ОИМ у принимавших разные ЛС в зависимости от ФК ХСН и стадии ХБП приведены в табл. 2 и 3. При разных ФК ХСН и стадиях ХБП больший временной интервал между обозначенными событиями зафиксирован у пациентов, получавших инсулин. При ХСН II–III ФК, а также ХБП II–IV применение комбинации ПСМ2 и бигуанидов сопровождалось более поздним наступлением ОИМ, чем при использовании только ПСМ2. Сравнение выборок 2014–2016 и 2010–2013 гг. не выявило достоверного изменения (p < 0,05) средних интервалов между диагностированием СД 2 типа и наступлением ОИМ в зависимости от вида лекарственной терапии и/или ФК ХСН (различия в пределах одного-двух лет).
Учитывая полученные данные, выполнен сравнительный анализ проводимой в амбулаторных условиях терапии ХСН (табл. 4).
Увеличение интервала времени между выявлением СД 2 типа и наступлением ОИМ у пациентов с ХСН III ФК в 2014–2016 гг. по сравнению с периодом 2010–2013 гг. на 1,2 года могло быть связано с более частым назначением статинов, ингибиторов ангиотензинпревращающего фермента (АПФ), антагонистов минералокортикоидных рецепторов (АМКР). Разница в 1,2 года была статистически значимой (p < 0,05). Различия в частоте приемов статинов, ингибиторов АПФ и АМКР в группах 2010–2013 и 2014–2016 гг. приводятся в табл. 4. Оценка вклада терапии в риски более раннего развития ОИМ проводилась с помощью дисперсионного анализа (ANOVA). Полученные результаты представлены в процентах, чтобы лучше продемонстрировать статистические различия. Число пациентов с СД 2 типа в московской популяции, принимавших стандартные виды лечения ССЗ, не отличается от числа пациентов в странах Европы [9, 10].
Обсуждение результатов
Процент лиц с нарушением УО, госпитализированных с неотложными состояниями в кардиологические отделения стационаров г. Москвы, составил в 2010–2013 и 2014–2016 гг. 30,2 и 34,5 % соответственно.
Это согласуется с опубликованными ранее данными [11]. В 2010–2013 гг. пациенты с РВСД2 не получали сахароснижающую терапию при ХСН III ФК в 8,1% случаев, при ХСН IV ФК – в 10,0%; в 2014–2016 гг. – в 15,4 и 14,9% случаев соответственно. Анализ данных показал, что в 2014–2016 гг. по сравнению с 2010–2013 гг. увеличилось число госпитализированных пациентов с РВСД2 и ХСН III–IV ФК – с 30,6 до 50,3%. Среди пациентов с ХСН III–IV ФК и в 2010–2013, и 2014–2016 гг. преобладали применявшие ПСМ2 и инсулин.
Факторный анализ зависимости времени между диагностированием СД 2 типа и наступлением ОИМ от вида ЛС и ФК ХСН для выборки 2010–2013 гг. продемонстрировал достоверное влияние на указанный показатель только вида сахароснижающей терапии – 97,2% суммарной дисперсии. На ФК ХСН пришлось 2,73% дисперсии, взаимодействие факторов дало 0,05%. Для выборки 2014–2016 гг. на сахароснижающую терапию пришлось 94,7% общей дисперсии, ФК ХСН – 3,78%, взаимодействие факторов – 1,47%. Таким образом, решающее влияние на длительность интервала оказал вид сахароснижающей терапии. Однако различия между усредненными величинами по группам с разными ФК ХСН недостоверны (p < 0,05). Это может свидетельствовать о влиянии на рассматриваемый показатель терапии статинами, бета-блокаторами, ингибиторами АПФ, блокаторами рецепторов ангиотензина II, АМКР и другими препаратами. Исследование, проведенное в Швеции, показало снижение смертности в результате регулярного лечения статинами, контроля уровня АД и глюкозы крови [12].
Средний возраст пациентов с разными ФК ХСН в выборке 2010–2013 гг. достоверно не отличался от среднего возраста пациентов соответствующих групп в выборке 2014–2016 гг. (p < 0,05). Установлено, что на терапии инсулином находились более пожилые пациенты по сравнению с терапией бигуанидами. Пациенты на инсулинотерапии имели осложнения СД 2 типа: нефропатию, ретинопатию, ДАКН, что требовало регулярного осмотра специалистами и контроля лабораторных и инструментальных данных. Как правило, получавшие инсулин принимали статины, антигипертензивные препараты и имели более высокую приверженность лечению, чем принимавшие до госпитализации ПСМ2 и бигуаниды.
Проспективный анализ данных не выявил достоверной разницы во временном интервале между выявлением СД 2 типа и наступлением ОИМ у получавших пероральные сахароснижающие препараты пациентов, госпитализированных с ХСН III–IV ФК в 2010–2013 и 2014–2016 гг. (p < 0,05), и получавших инсулин. В последней группе у пациентов с ХСН III ФК отмечено увеличение интервала между событиями на 1,2 года (по сравнению с данными за 2010–2013 гг.), что обусловлено более частым приемом статинов, ингибиторов АПФ, калийсберегающих диуретиков.
Таким образом, проводимая сахароснижающая терапия у пациентов с ИБС и ХСН III–IV ФК, наряду с терапией ХСН и интервенционными методами лечения, может определять прогноз заболевания.
Заключение
Время между диагностированием СД 2 типа и наступлением ОИМ при проведении инсулинотерапии составило 15,5–18,1 года, терапии ПСМ2 – 6,0–9,5, терапии бигуанидами – 5,7–6,0 года. Более частый прием статинов и ингибиторов АПФ в 2014–2016 гг. по сравнению с 2010–2013 гг. обусловил увеличение интервала между рассматриваемыми событиями на 0,5–2,0 года.
Делать однозначное заключение, что интервал между выявлением СД 2 типа и развитием ОИМ зависит от вида рассмотренной сахароснижающей терапии, сложно. Возможно, на это будут оказывать влияние сахароснижающие препараты новых поколений.
Сравнение числа пациентов с СД 2 типа, госпитализированных в кардиологические отделения в 2010–2013 и 2014–2016 гг., показало, что доля пациентов на монотерапии бигуанидами достоверно увеличилась с 6,9 до 15,6%; на монотерапии ПСМ снизилась с 31,9 до 25,6%. Доля пациентов на монотерапии инсулином в 2010–2013 и 2014–2016 гг. составила 14,5 и 16,1% соответственно (различие недостоверно при p < 0,05).
Доля госпитализированных с ХСН IV ФК на инсулинотерапии 2014–2016 гг. увеличилась. При этом если с 2010 по 2013 г. инсулин получал каждый седьмой пациент с ХСН IV ФК, то с 2014 по 2016 г. – каждый пятый.
Кроме того, выявлена следующая закономерность: у пациентов, госпитализированных с ХСН II–III ФК и ХБП II–IV и принимавших ПСМ2 в сочетании с бигуанидами, наблюдалось более позднее наступление ОИМ, чем у пациентов, принимавших ПСМ2.
Состояние пациентов перед госпитализацией ухудшалось на протяжении различного периода времени. При наличии ХСН III и IV ФК они продолжали принимать рекомендованные ранее бигуаниды, ПСМ2 и их комбинации, так как не могли обратиться в поликлинику с целью коррекции сахароснижающей терапии и терапии ХСН.
В группе пациентов с ХСН IV ФК в 2010–2013 гг. отношение рисков ОИМ среди получавших инсулин и бигуаниды составило 2,5:1,0 (17,6 и 7,1%), в группе пациентов с ХСН I ФК – 0,6:1 (8,8 и 14,3% соответственно).
Большие объемы выборок позволяют экстраполировать оценку рисков на популяцию в целом.
Информация о конфликте интересов. Авторы декларируют отсутствие конфликта интересов.
Информация о финансировании. Исследование выполнено на собственные средства авторов.
Информация о вкладе каждого автора. Авторы внесли равный вклад в выполнение исследования.
S.V. Kakorin, I.A. Averkova, A.M. Mkrtumyan, G.G. Melkonyan
ANO CDB SVYATITELYA ALEKSIYA, Moscow
A.I. Yevdokimov Moscow State University of Medicine and Dentistry
City Clinical Hospital №4, Moscow
Contact person: Sergey Valentinovich Kakorin, kakorin-s@yandex.ru
Objective. To assess the frequency and terms of AMI occurrence in patients with type 2 DM depending on blood glucose lowering therapy preceding current hospitalization as well as to characterize AMI epidemiology in dependence to CHF functional class and CKD stage.
Materials and methods. A prospective study of 6138 patients discharged from 2010 to 2016 from the cardiology departments of the hospitals of Moscow, including 3704 – clinical hospital № 63 and № 4 (2010-2013) and 2434 – clinical hospital № 4 (2014-2016). It included examination, medical history, registration, laboratory and instrumental data from medical records with fixation of the received information in the database in the formation of the discharge medical report from the hospital.
Results. The interval between DM2 diagnosis and first AMI incidence depended on blood glucose lowering therapy type and CKD stage. Greater interval from DM2 diagnosis to AMI incidence in DM2 patients in 2014–2016, compared to 2010–2013 was caused by more frequent indication of statins, angiotensin converting enzyme inhibitors. The term between DM2 diagnosis an AMI incidence in patients, receiving insulin, was 15,5–18,1 years 2-nd generation sulfonilureas drugs 6,0–9,5, biguanides – 5,7–6,0 years. Comparison of DM2 patients number hospitalized in 2010–2013 and in 2014–2016 showed that the number of patients receiving biguanides monotherapy increased from 6,9% to 15,6% sulfonureas monotherapy – decreased from 31,9% to 25,6%. Monotherapy by insulin was indicated to 14,5% in 2010–2013 and to 16,1% in 2014–2016 (difference not significant, p<0,05). The patients hospitalized with CHF II–III FC and CKD II–IV stages on combined therapy including sulfonilureas drugs of 2-nd generation and biguanides had a later occurrence of AMI in comparison to sulfonilureas monotherapy. Risk ratio for AMI occurrence between groups of patients with CHF of IV FC, receiving insulin and biguanides (2010–2013) was 2,5:1 (17,6% and 7,1% respectively), and in patients with CHF I FC it was 0,6:1 (8,8% and 14,3%).
Conclusion. Glucose-lowering therapy as well as the use of statins and angiotensin converting enzyme inhibitors influences the prognosis of AMI occurrence in patients with ICD under different CHF functional classes and CKD stages.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.