Возможности лечения инсомнии у пациентов с сопутствующими заболеваниями
- Аннотация
- Статья
- Ссылки
- English
Инсомния представляет собой клинический синдром, характеризующийся нарушениями сна и бодрствования, возникающими при наличии достаточного количества времени и условий для сна [1]. Клиническое значение инсомнии определяет не только ее высокая распространенность, но и социальные и экономические последствия, а также негативное влияние на состояние здоровья человека. Наблюдается высокая коморбидность этого расстройства с различными хроническими заболеваниями внутренних органов.
Инсомния и сердечно-сосудистая система
Доказано, что инсомния часто сопутствует болезням сердца (21,9%) и артериальной гипертензии (43,1%) [2]. Продолжительность сна менее шести часов ассоциирована с повышенным риском развития артериальной гипертензии, особенно среди женщин. Сильнее всего эта связь проявляется в пременопаузальном периоде [3]. Необходимо подчеркнуть, что подобная зависимость не наблюдается у людей старше 60 лет, что, вероятно, связано с различной потребностью во сне в среднем и пожилом возрасте. Кроме того, установлено, что у пациентов, имеющих профиль суточной кривой артериального давления non-dipper (отсутствие снижения артериального давления во время ночного сна), повышена активность центрального звена симпатической нервной системы, увеличено число пробуждений во время сна, уменьшены длина и глубина фазы быстрого сна. При этом нарушена эндотелийзависимая вазодилатация, и возможной причиной стабилизации высокого уровня артериального давления у таких пациентов рассматривается нарушение барорецепторной реакции в ночные часы, затем «переходящее» и на дневное время. В итоге для лиц с профилем non-dipper, склонных к нарушению ночного сна, характерна повышенная симпатическая активность во время сна, а затем и во время бодрствования, и в результате у них выше риск общей и сердечно-сосудистой смертности [4].
Следует отметить одну интересную особенность, обнаруженную при анализе данных исследования SHHS, – избыточный сон оказался не безвреден для организма. Артериальная гипертензия наблюдалась чаще у людей, чей сон длится более девяти часов, по сравнению со спящими семь-восемь часов в сутки [5].
Инсомния и мочеполовая система
При увеличении ночной продукции мочи растет число ночных пробуждений для мочеиспускания, что в свою очередь ведет к недосыпанию и снижению работоспособности. К таким выводам пришли специалисты, которые изучали влияние никтурии на показатели сна и бодрствования. Используя для оценки сна интроспективную методику (Питтсбургский индекс качества сна), авторы установили, что частые ночные пробуждения, связанные с никтурией, отрицательно влияют на продолжительность и качество сна [6].
Инсомния и пищеварительная система
Симптомы инсомнии часто наблюдаются у пациентов с гастроэзофагеальной рефлюксной болезнью. По данным C. Jannson и соавт. (2009), 79% людей, которые испытывали изжогу еженедельно, сообщали о плохом сне. Среди них 63% жаловались на увеличение времени засыпания и частые пробуждения, а 40% – на дневные симптомы инсомнии (снижение концентрации внимания и работоспособности). Авторы также сделали вывод о том, что риск возникновения гастроэзофагеальной рефлюксной болезни у пациентов с инсомнией в три раза выше, чем у хорошо спящих [7]. Обсуждается коморбидность инсомнии с язвенной болезнью желудка, функциональной диспепсией, воспалением желчного пузыря и раком прямой кишки (чаще в результате нарушения пищевого поведения при психологической предрасположенности).
Инсомния и эндокринная система
Сон участвует в регуляции важных функций организма, в том числе терморегуляции, секреции гормонов и аппетита. Сон также влияет на процессы усвоения пищи и выработки энергии.
Y. Li и соавт. (2016) проанализировали данные 6407 больных сахарным диабетом второго типа за десять лет. После поправки на образ жизни на момент включения сравнили результаты у женщин с нарушениями сна и без и установили, что при плохом сне вероятность развития сахарного диабета выше в 1,45 раза [8].
Дневной сон также ассоциировался с риском развития сахарного диабета. Ученые из Токийского университета провели метаанализ работ, в которых изучалась связь между дневным сном и диабетом, в общей сложности более 300 тыс. случаев. Обнаружилось, что при продолжительности дневного сна более 40 минут риск развития сахарного диабета второго типа значительно увеличивается [9].
Улучшение качества сна не избавляет от сахарного диабета, но улучшает метаболическое здоровье и энергетический гомеостаз, позволяя лучше контролировать уровень сахара крови.
Высокая распространенность ожирения в популяции стимулирует поиск факторов, способствующих его развитию. В ряде работ была продемонстрирована связь между нарушениями сна, его продолжительностью и ожирением. Так, согласно результатам проведенного в 2005 г. в США исследования, недостаток сна провоцирует нарушение синтеза гипокретина и лептина, выделяемых гипоталамусом. Из-за этого повышается аппетит, снижается скорость метаболических процессов и в результате увеличивается масса тела [10].
Как выявили G. Cai и соавт. (2018), на динамику массы тела влияет не только снижение продолжительности сна, но и его увеличение. Авторы не нашли связи между симптомами инсомнии и ожирением при нормальной продолжительности сна [11].
Инсомния и иммунитет
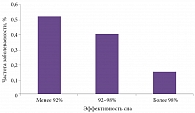
Нередко увеличение частоты простудных заболеваний пациенты склонны списывать на влияние окружающих факторов и стрессы, никак не связывая это с ухудшением качества сна. Однако показано, что нарушение сна – один из ключевых факторов снижения иммунитета. В наиболее известном исследовании влияния сна на резистентность к инфекции приняли участие 153 добровольца. В течение 14 последовательных дней участники фиксировали продолжительность сна и его эффективность. Потом они были изолированы, и им вводились назальные капли, содержащие риновирус. Добровольцы с эффективностью сна менее 92% были более подвержены заболеванию (в 5,5 раза) по сравнению с лицами, эффективность сна которых составила 98% и более (рисунок) [12].
Инсомния и нервная система
Поскольку сон – продукт деятельности центральной нервной системы, неудивительно, что наблюдается высокая коморбидность нарушений сна и болезней нервной системы.
Отечественные ученые проанализировали частоту нарушений сна у пациентов неврологического отделения в зависимости от формы неврологической патологии. Больные с сочетанными формами патологии нервной системы (хронической цереброваскулярной недостаточностью и дорсопатией) чаще остальных предъявляли жалобы на нарушения сна – в 83,3% случаев. Чуть реже нарушения сна отмечались у пациентов с дорсопатией – 65%, острой сосудистой патологией (инсультом и транзиторной ишемической атакой) – 59%, хронической патологией головного мозга (хронической цереброваскулярной недостаточностью, посттравматической и смешанной энцефалопатией, эпилепсией и опухолью мозга) – 53%, периферическими поражениями нервной системы (невропатией лицевого нерва и алкогольной полиневропатией) – 40% [13].
Многие болезни нервной системы, например болезнь Альцгеймера, делят с нарушениями сна основной фактор риска – пожилой возраст. По данным различных авторов, частота нарушений сна при болезни Альцгеймера составляет 25–54%. Предполагают, что расстройства сна не просто являются сопутствующим состоянием, а сами по себе могут ускорять развитие болезни Альцгеймера за счет замедления выведения из мозга бета-амилоида и тау-протеина. Установлена важная роль сна в процессе утилизации бета-амилоида из внеклеточного пространства головного мозга при помощи так называемой глимфатической системы. Показано, что при этом заболевании нарушения сна сопровождаются еще большим ухудшением когнитивных функций, снижением качества жизни больных и ускорением прогрессирования болезни Альцгеймера. Таким образом, сон рассматривается как новый биомаркер и потенциально новая мишень для повышения эффективности терапии болезни Альцгеймера.
Инсомния при болезни Паркинсона (БП) встречается в 60–98% случаев и прежде всего представлена нарушениями структуры сна и его фрагментацией. Фрагментация сна при болезни Паркинсона встречается чаще других расстройств и напрямую зависит от стадии заболевания по шкале Хен – Яра. Причинами вторичной инсомнии при болезни Паркинсона могут быть ночная акинезия, ригидность, тремор, дискинезия, синдром беспокойных ног, что требует коррекции дофаминергической терапии [14].
При мозговом инсульте нарушения сна встречаются почти в 100% случаев и проявляются в виде инсомнии, нарушения цикла «сон – бодрствование» и синдрома обструктивного апноэ сна.
Расстройства сна, которые находятся в «тени» основного (двигательного) дефекта, иногда даже больше, чем он, ухудшают качество жизни постинсультных больных. При этом они также оказывают влияние на ход восстановительного лечения и могут быть негативными предикторами эффективности восстановительных мероприятий.
Говоря о способности головного мозга к восстановлению, феномене нейропластичности, необходимо отметить значимую роль сна в этом процессе. Изменения структуры сна в острейшем периоде инсульта имеют важное прогностическое значение. Сохранность стадий сна свидетельствует о целостности основных мозговых сетей и ассоциируется с позитивным прогнозом даже в отсутствие видимого клинического улучшения [15]. Кроме того, имеются данные о том, что дневной сон после сеансов двигательной реабилитации увеличивает ее эффективность.
Лечение инсомнии у пациентов с коморбидными заболеваниями
Наиболее часто используемые рекомендации по лечению инсомнии опубликованы в 2005 г. по результатам работы согласительного комитета Национального института здоровья США. В последние годы вышли обновленные рекомендации по лечению хронической инсомнии у взрослых Американской коллегии врачей (2016), Европейские рекомендации по диагностике и лечению инсомнии (2017) и рекомендации по фармакологическому лечению хронической инсомнии у взрослых Американской академии медицины сна (2017) [16–19].
Метод выбора – поведенческие техники, которые включают в себя нормализацию гигиены сна, собственно поведенческую и когнитивную терапию. Среди основных рекомендаций по поддержанию правильной гигиены сна – создание комфортных условий для сна, снижение уровня физической и умственной активности в вечернее время, исключение приема стимулирующих и мешающих засыпанию веществ и пищевых продуктов, четкое соблюдение режима бодрствования и времени отхода ко сну, исключение сна в дневное время.
К когнитивным методикам относят разъяснение пациенту основ физиологии и гигиены сна с целью коррекции искаженных или завышенных ожиданий в отношении продолжительности или качества сна. Преимущество когнитивно-поведенческой терапии инсомнии – отсутствие негативных побочных эффектов, неспецифичность (возможность применения при всех формах инсомнии) и продолжительный положительный эффект по окончании лечения.
Для медикаментозного лечения инсомний используют бензодиазепиновые и небензодиазепиновые гипнотики (Z-препараты), блокаторы центральных гистаминовых рецепторов первого типа (H1), антидепрессанты с седативным действием, а также препараты мелатонина. В США, Японии и Австралии недавно был зарегистрирован новый класс гипнотиков – антагонисты орексиновых рецепторов.
Бензодиазепиновые снотворные лидируют среди выписываемых в России снотворных препаратов. Они обладают седативным, анксиолитическим, снотворным, центральным миорелаксирующим и противосудорожным эффектом. Механизм действия бензодиазепиновых снотворных препаратов объясняется тем, что, взаимодействуя с соответствующими рецепторами, входящими в структуру ГАМКА-рецепторного комплекса, они увеличивают сродство ГАМК к своему рецептору. Это способствует большему поступлению ионов хлора внутрь нейронов, сопровождается повышением тормозного постсинаптического потенциала и снижением нейронной возбудимости [20]. Эти препараты характеризуются широким терапевтическим интервалом и относительно низкой токсичностью. Однако, учитывая большое количество негативных эффектов бензодиазепинов (привыкание, зависимость, поведенческая токсичность, увеличение выраженности синдрома обструктивного апноэ сна и дневная сонливость), их использование у пациентов с инсомнией и сопутствующими заболеваниями может быть ограничено.
Небензодиазепиновые снотворные (Z-препараты) – положительные аллостерические модуляторы ГАМКА-рецептора. Z-препараты действуют на определенный подтип альфа-1-рецепторов ГАМКА-рецепторного комплекса, что обеспечивает снотворный эффект при минимальном влиянии на подтипы рецепторов, отвечающие за нежелательные эффекты бензодиазепинов. К этой группе относятся такие препараты, как зопиклон, золпидем и залеплон. Z-препараты обладают меньшей частотой и выраженностью побочных эффектов по сравнению с бензодиазепинами, меньшим потенциалом развития физической зависимости и привыкания, что связывают с их коротким интервалом полувыведения (максимальный – пять часов у зопиклона). Тем не менее терапия Z-препаратами также может сопровождаться побочными эффектами, что особенно важно для пациентов с коморбидными заболеваниями (например, Z-препараты, как и бензодиазепины, противопоказаны пациентам с выраженной дыхательной недостаточностью) [21]. Согласно Европейским рекомендациям по диагностике и лечению инсомнии, применение бензодиазепинов и Z-гипнотиков у пациентов старше 60 лет приводит к значимому увеличению риска развития нежелательных явлений, поэтому их назначение пациентам пожилого возраста нежелательно [18].
Другая возможность фармакологической индукции сна при инсомнии – торможение активирующей мозговой гистаминергической системы с помощью блокаторов центральных H1-гистаминовых рецепторов. Гистаминергическая система мозга относится к группе активирующих систем. Такое влияние на мозг обеспечивается стимуляцией H1-гистаминовых рецепторов. Блокада рецепторов приводит к реципрокному усилению сомногенных влияний и развитию сонливости. Эффективность блокаторов H1-гистаминовых рецепторов при инсомнии подтверждена в ряде клинических исследований. Эти препараты несколько менее эффективны, чем бензодиазепины и Z-гипнотики, кроме того, безопасность их использования у пациентов с инсомнией и сопутствующими заболеваниями не изучалась [18, 22].
Для лечения инсомнии также применяют синтетические аналоги гормона шишковидной железы мелатонина. Синтетический мелатонин обладает легким снотворным и значительно более выраженным хронобиотическим (регулирующим циркадианные ритмы) действием. Гипнотическое действие мелатонина возрастает при снижении его внутренней продукции. В настоящее время в Европейских рекомендациях по диагностике и лечению инсомнии нет указаний на использование синтетических аналогов мелатонина для лечения инсомнии в связи с низкой эффективностью [18]. Агонист мелатониновых рецепторов рамелтеон (не зарегистрирован в России) обладает значительно большей аффинностью к рецептору, чем мелатонин. В клинических исследованиях показано, что лечение рамелтеоном сопровождается ускорением засыпания и улучшением качества сна [18].
Снотворный эффект антидепрессантов (амитриптилина, миансерина, тразодона) достигается за счет антигистаминного и селективного адреноблокирующего действия. Дозы, необходимые для достижения снотворного эффекта, в несколько раз меньше назначаемых при депрессии, что позволяет избежать развития побочных эффектов и привыкания. Следует отметить, что нарушения сна не являются прямым показанием к применению этих препаратов, иначе говоря, они назначаются off-label. При этом не вполне ясно, насколько безопасно использование большей части этих лекарственных средств у пациентов с инсомнией и коморбидными заболеваниями. Европейские рекомендации допускают назначение седативных антидепрессантов для кратковременного лечения инсомнии, длительная терапия этими препаратами нецелесообразна [18].
Новая мишень действия снотворных препаратов – орексиновая (гипокретиновая) система мозга, одна из мощных систем активации, также отвечающая за чередование фаз медленного и быстрого сна. В 2014 г. в США, а в 2016 г. в Японии и Австралии одобрен для применения препарат, блокирующий оба типа орексиновых рецепторов, – суворексант, который продемонстрировал положительный эффект в отношении пре- и интрасомнических нарушений и ранних пробуждений. В России суворексант (Белсомра®, производство компании MSD) зарегистрирован в 2016 г. К настоящему моменту опубликовано несколько крупных систематических обзоров и метаанализов, которые суммируют результаты рандомизированных плацебоконтролируемых исследований эффективности и безопасности суворексанта в лечении инсомнии [23–26]. Результаты этих работ демонстрируют, что препарат ускоряет засыпание, уменьшает число ночных пробуждений, удлиняет общее время сна и повышает его эффективность. При прекращении приема суворексанта не наблюдаются синдром отмены и рикошетная инсомния.
В клинических исследованиях с участием пациентов с инсомнией и коморбидными расстройствами эффективность и безопасность применения суворексанта изучались при таких сопутствующих заболеваниях, как печеночная недостаточность, нарушение функции почек и хроническая обструктивная болезнь легких [27]. С учетом того что 30% взрослых храпят и 4–7% имеют обструктивное апноэ сна, у большого количества людей, нуждающихся в приеме снотворных, их использование невозможно либо требует особого контроля. Показано, что суворексант не угнетает дыхание. Влияние суворексанта на дыхательную систему у здоровых людей и пациентов с хронической обструктивной болезнью легких оценивалось в двух исследованиях. Установлено, что прием препарата даже в больших дозах не ухудшает насыщение крови кислородом во время сна [27].
Заключение
Результаты эпидемиологических исследований позволяют говорить о высокой коморбидности нарушений сна и различных форм соматической и неврологической патологии. Это объясняется, с одной стороны, нарушением восстановительного влияния сна, с другой – развитием характерных для некоторых нарушений сна патологических феноменов, например гиперсимпатикотонии. Поскольку нарушения сна могут быть проявлением различных соматических и/или психических заболеваний, терапию инсомнии необходимо начинать только после тщательного обследования. Показано, что эффективное лечение инсомнии сопровождается не только улучшением качества сна и жизни пациентов, но и благоприятным влиянием на течение сопутствующих заболеваний.
Публикация поддержана компанией MSD.
M.G. Poluektov, S.L. Tsenteradze
I.M. Sechenov First Moscow State Medical University (Sechenovskiy University)
Contact person: Sergo Levanovich Tsenteradze, s.tsenteradze@mail.ru
Disordered sleep leads to the worsening of the diseases like systemic hypertension and diabetes mellitus being the independent risk factor for its development. Treatment of comorbid insomnia includes the nonspecific and specific approaches. Sleep hygiene and cognitive-behavioral therapy are the first line methods of treatment. Pharmacotherapy includes gamma-aminobutyric acid agonists, histamine receptor blockers, agonists of melatonin receptors, some antidepressants and antipsychotics. New approach is the use of the orexin receptor antagonists.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.