Инсомния у больных с тревожными расстройствами
- Аннотация
- Статья
- Ссылки
- English


Введение
Тревожные расстройства широко распространены в современном обществе, особенно в условиях большого города. Их представленность в общей популяции, по разным данным, составляет от 6 до 13,6% [1]. Каждый четвертый житель планеты хотя бы раз в жизни перенес то или иное тревожное расстройство.
Существующие классификации тревожных расстройств предполагают формирование самостоятельных рубрик, основанных на понимании тревоги не как синдрома, а как отдельной диагностической единицы. В отечественной систематике тревожные расстройства относят к группе невротических расстройств (неврозов), то есть к психогенно обусловленным болезненным состояниям. Среди основных клинических признаков этих состояний – физические и психические симптомы тревоги, которые не являются вторичными по отношению к органическому заболеванию мозга или какому-либо психическому расстройству.
В Международной классификации болезней (МКБ) 10-го пересмотра не используется традиционная дифференциация между неврозами и психозами, которая применялась в МКБ-9. Тем не менее термин «невротические» сохраняется в названии большой группы расстройств F40–F48 «Невротические, связанные со стрессом, и соматоформные расстройства» [2]. Внутри данной группы выделяют тревожно-фобические расстройства, так называемые другие тревожные расстройства (паническое расстройство, генерализованное тревожное расстройство, смешанное тревожно-депрессивное расстройство), обсессивно-компульсивные расстройства, реакции на тяжелый стресс и расстройства адаптации (включая посттравматическое стрессовое расстройство).
Клинические симптомы патологической тревоги разнообразны, полисистемны и могут носить приступообразный или постоянный характер (психический или соматический) (табл. 1).
В ряде исследований подтверждена взаимосвязь тревожных расстройств с нарушениями сна, умеренно выраженными или тяжелыми, прежде всего инсомнией [3–5]. При этом между болезнью и синдромом инсомнии не односторонняя (болезнь приводит к нарушениям сна), а, несомненно, двухсторонняя связь. С одной стороны, показана четкая зависимость тяжести заболевания от сопутствующих расстройств сна [5], с другой – продемонстрирована роль патологической тревоги в нарушениях сна. Это во многом обусловлено патогенетическим фактором: тревога проявляется корковой гиперактивацией, которая рассматривается как основное звено патогенеза инсомний.
Те или иные жалобы на нарушения сна возникают у пациентов с различными вариантами тревожных расстройств. В случае генерализованного расстройства и посттравматического стрессового расстройства нарушения сна являются одним из критериев, необходимых для постановки диагноза.
Для инсомнии при тревожных состояниях наиболее характерны пресомнические нарушения. Нередко у больных отсутствует желание спать, не наступает мышечное расслабление. Иногда влечение ко сну имеется, но снижена его интенсивность, сонливость приобретает прерывистый, волнообразный характер. Состояние бодрствования сменяется легкой сонливостью и поверхностной дремотой. Подобные смены состояний могут повторяться несколько раз, приводят к эмоциональному дискомфорту, препятствующему наступлению сна. Для нарушенного засыпания характерно удлинение дремотного периода, который часто сопровождается двигательными, сенсорными и висцеральными автоматизмами, резкими вздрагиваниями, ярким восприятием звуков и зрительных образов, сердцебиением, ощущениями мышечных спазмов.
У ряда больных переживания по поводу нарушенного сна могут приобретать сверхценную ипохондрическую окраску и по механизмам актуализации выдвигаться на первый план. Нередко возникает навязчивый страх бессонницы – агипнофобия, которая обычно сочетается с тревожно-тягостным ожиданием сна, определенными требованиями к окружающим и созданием особых условий для сна.
При полисомнографическом исследовании обнаруживаются изменения, характерные для инсомнии: увеличенное время засыпания, частые пробуждения, снижение эффективности сна, уменьшение его общей продолжительности. Описаны эпизоды «паралича сна». У 50% больных тревожные расстройства сопровождаются частыми пробуждениями, обычно во второй и третьей стадиях сна, а также неприятными сновидениями [6].
Особенности нарушений сна при основных вариантах тревожных расстройств
Генерализованное тревожное расстройство (F41.1)*
Наиболее яркое проявление тревожных расстройств. Диагностируется при наличии не менее трех симптомов из следующих: двигательное беспокойство, повышенная утомляемость, трудность концентрации внимания, раздражительность, мышечное напряжение, нарушения сна. Иначе говоря, нарушения сна – это один из шести диагностических критериев. Кроме того, длительность генерализованного тревожного расстройства должна составлять не менее шести месяцев, симптомы должны вызывать психосоматический дискомфорт и/или социальную дезадаптацию.
Главный симптом генерализованных тревожных расстройств – чрезмерная устойчивая тревога считается основным фактором развития инсомнии. Для инсомнии при генерализованном тревожном расстройстве специфичен характер переживаний в процессе засыпания: они в большей степени связаны с актуальными жизненными проблемами (работой, учебой, взаимоотношениями), чем непосредственно с расстройствами сна [7].
Паническое расстройство (F41.0)
Проявляется периодически повторяющимися приступами паники, возникающими спонтанно, внезапно, без видимой связи с внешними раздражителями («как гром среди ясного неба»). Приступы длятся 5–30 минут и сопровождаются такими симптомами, как одышка, сердцебиение, головокружение, удушье, боль в груди, дрожь, усиленное потоотделение и страх умереть или сойти с ума. Приступы часто возникают в ситуации, когда больные стеснены в свободе передвижения или находятся в помещении, откуда они не могут выбраться и где не могут получить помощь.
Паническому расстройству часто сопутствует агорафобия. В настоящее время этот термин трактуется шире, чем раньше, и включает страх не только открытых пространств, но и сходных ситуаций, когда пациенты чувствуют себя в «ловушке» и не в безопасности. Несмотря на то что агорафобия считается отдельным расстройством, она часто служит механизмом защиты при паническом расстройстве. Оставаясь дома или покидая его только с сопровождающими, больные тем самым избегают стресса, снижая вероятность приступа.
Около 2/3 пациентов, страдающих этим расстройством, имеют те или иные нарушения сна, среди которых преобладают трудности засыпания, ночные пробуждения с паническими атаками, сон без отдыха. Нарушения сна и депривация сна могут утяжелять состояние, приводить к учащению панических атак [6].
Ночные панические атаки проявляются внезапным пробуждением и всеми характерными для панических атак симптомами [8]. Пробуждение происходит чаще из фазы медленного сна, то есть, вероятнее всего, не связано со сновидениями. Показано, что ночные атаки сопряжены с более тяжелым течением заболевания. Опасаясь повторения подобных эпизодов, пациенты лишают себя сна, что утяжеляет их состояние и снижает качество жизни.
При паническом расстройстве встречается также синдром сонного паралича, когда пациент не может совершить произвольное движение при ясном сознании во время засыпания (гипнагогическая форма) либо ночного/утреннего пробуждения (гипнопомпическая форма). Обычно это пугающее состояние, которое часто сочетается с гипнагогическими галлюцинациями, сопровождается тревогой и нередко паническими атаками.
При полисомнографическом исследовании больных паническим расстройством можно обнаружить частые пробуждения, снижение эффективности сна и сокращение его общей продолжительности [9].
Фобическое тревожное расстройство (F40)
Клинически проявляется страхами сверхценного содержания, которые не оправдываются конкретной угрозой или не соответствуют ей по степени значимости. Фобиям присущи следующие характеристики:
- выраженный и устойчивый или неразумный страх, связанный с наличием или ожиданием специфического объекта или ситуации;
- немедленная фобическая реакция на тревожный стимул;
- осознание пациентом чрезмерности и неразумности страха;
- избегание фобических ситуаций;
- выраженный дистресс, связанный с осознанием фобии.
Тематика фобий разнообразна. Одна из самых частых вариантов фобий – нозофобия (страх болезни, например канцерофобия), которая часто провоцируется болезнью кого-то из знакомых. Даже тщательное медицинское обследование редко приносит облегчение.
Для агорафобии (F40.0) специфичен страх оказаться в людской толпе, в общественном месте, в поездке, особенно самостоятельной. Как было сказано ранее, агорафобия сопровождает панические атаки, но может возникать и без них.
Социальная фобия (F40.1) – выраженный страх оказаться в центре внимания или повести себя так, что это вызовет смущение или унижение. Например, общение или прием пищи в общественных местах, публичные выступления, случайная встреча знакомых лиц на публике, посещение общественных туалетов, пребывание в небольших группах (например, на вечеринках, собраниях, в классной комнате) и т.д.
Определяющий критерий специфических (изолированных) фобий (F40.2) – это страх в рамках строго ограниченной ситуации или строго определенных объектов (страх высоты, змей, пауков, полетов на самолете и т.д.). Как и при социальных фобиях, избегание значимых ситуаций в ряде случаев помогает больным достаточно успешно приспосабливаться к повседневной жизни.
Нарушения сна у этих пациентов носят неспецифический характер, и больные не считают их основным проявлением заболевания. Однако в случае формирования так называемой инсофобии (боязни не заснуть) страх становится главной симптомообразующей характеристикой инсомнии и в ряде ситуаций – ведущим клиническим симптомом.
Обсессивно-компульсивное расстройство (F42)
Расстройство проявляется навязчивыми действиями и ритуалами (компульсиями).
Навязчивости (обсессии) – это упорно и неотступно преследующие человека идеи, мысли или импульсы, болезненные и неприятные, например богохульные мысли, мысли об убийстве или сексе. Для них характерны следующие признаки:
- воспринимаются как навязчивые и неуместные;
- не являются результатом чрезмерного беспокойства о реальных проблемах;
- сопровождаются безуспешным стремлением подавлять, избегать, игнорировать их или нейтрализовать другими мыслями или действиями;
- осознаются пациентом как продукт его собственной психики.
Компульсивность – повторяющееся, целенаправленное и намеренное поведение, возникающее как реакция на навязчивости с целью нейтрализовать или предотвратить психологический дискомфорт.
В качестве примера обсессивно-компульсивного расстройства можно привести неотступные мысли на тему грязи и загрязнения, приводящие к навязчивому мытью и избеганию «загрязняющих» объектов, патологический счет и навязчивую проверку, например многократные проверки, выключен ли газ, или возвращения на одну и ту же улицу, чтобы убедиться, что никого не задавил, и др.
Обсессии, как правило, интенсифицируются перед сном, существенно нарушая засыпание. Нарушения сна у таких пациентов могут определять содержание навязчивых мыслей.
Посттравматическое стрессовое расстройство (F43.1)
Постстрессовая тревога в рамках такого расстройства развивается после угрожающих жизни ситуаций или катастрофы (военных действий, автомобильной катастрофы, пожара, наводнения, изнасилования). Характерны стойкие болезненные воспоминания, повышенная возбудимость, раздражительность и вспышки гнева, нарушения сна и кошмары, включающие картины пережитой ситуации, чувство одиночества и недоверия, ощущение собственной неполноценности, избегание общения и любых видов деятельности, которые могут напомнить происшедшие события.
Нарушения сна при данном заболевании являются одним из диагностических критериев и включают два основных симптома: инсомнию и ночные кошмары. Встречаются и другие варианты расстройств сна: сомнамбулизм, сноговорение, гипнагогические и гипнопомпические галлюцинации. Обнаруживаемые при полисомнографии изменения неспецифичны и в некоторых случаях могут отсутствовать. К возможным изменениям относятся: увеличение представленности первой стадии сна, дефицит глубокого (третья и четвертая стадии) медленного сна; увеличение двигательных и электроэнцефалографических активаций, в том числе заканчивающихся поведенческим пробуждением, увеличение общего времени и эпизодов парадоксального (быстрого) сна [10].
Смешанное тревожное и депрессивное расстройство (F41.2)
Диагностируется в тех случаях, когда у больного присутствуют симптомы и тревоги, и депрессии, но при этом по отдельности они отчетливо не выражены или не доминируют.
Тревожная депрессия характеризуется постоянной тревогой, чувством надвигающейся угрозы и неуверенности. В структуру тревожной депрессии входят тревожные опасения, переживание своей виновности, моторное беспокойство, суетливость, колебания аффекта с ухудшением в вечерние часы и соматовегетативные симптомы. Тревожный и тоскливый аффекты часто сосуществуют, во многих случаях невозможно определить, какой из них ведущий. Тревожная депрессия, как правило, наблюдается у лиц инволюционного возраста и протекает по типу затяжных фаз. Кроме того, она фактически ведущий тип депрессий невротического уровня.
Расстройства сна при тревожной депрессии встречаются нередко и проявляются главным образом интрасомническими нарушениями, при которых выражено влечение ко сну, быстро нарастает сонливость, и больной сравнительно легко засыпает. Однако через пять – десять минут он внезапно просыпается, сонливость полностью исчезает, и в дальнейшем в течение одного-двух часов он не может заснуть. Этот период без сна характеризуется неприятными представлениями, мыслями, опасениями, отражающими в большей или меньшей степени переживаемую конфликтную ситуацию и реакцию на невозможность уснуть. Наблюдается гиперестезия к сенсорным стимулам. Страдающие подобной формой расстройства сна чрезвычайно болезненно реагируют на малейшие сенсорные раздражители, вплоть до вспышек аффекта. Характерны частые ночные и раннее окончательное пробуждение. Жалобы на трудности засыпания чаще наблюдаются у молодых пациентов, а частые пробуждения – у пожилых [11].
Тяжесть и длительность инсомнии свидетельствуют о более тяжелом тревожно-депрессивном расстройстве, а инсомния в период ремиссии – о скором возникновении повторного депрессивного эпизода [5].
При полисомнографическом исследовании наиболее распространены и специфичны для депрессивного расстройства такие симптомы, как укорочение латентного периода фазы быстрого и уменьшение представленности дельта-сна (глубокие стадии медленного сна). Показано, что пациенты с более высокой долей дельта-сна дольше остаются в состоянии ремиссии по сравнению с пациентами, у которых наблюдается уменьшение доли этой части сна [11, 12].
Лечение инсомний в рамках тревожных расстройств
Лечение проводится по двум направлениям: основного заболевания и инсомнии как ведущего синдрома.
Терапия тревожных расстройств базируется на комплексном подходе и включает психотерапию, психофармакотерапию и социально-средовое воздействие (табл. 2).
Основным методом лечения при тревожных расстройствах является психотерапия. В настоящее время психотерапевт располагает значительным арсеналом средств: от простых, направленных на симптоматическое улучшение, до сложных, сфокусированных на разрешении внутренних конфликтов пациента. Большинство схем психотерапии основано на предположении, что тревога обусловлена преувеличенной оценкой угрозы или неверной трактовкой собственного состояния повышенной активации. При этом либо переоценивается внешняя опасность, либо недооцениваются собственные возможности справиться с ней. Возникают тревожные опасения и чувство беспомощности, при которых внимание сосредоточено на внутреннем состоянии. Повышенная настороженность приводит к сужению внимания и ослабеванию концентрации, а также к нарушениям самоконтроля и правильного реагирования. Важнейшая цель психотерапии – поэтапное приведение пациентов к осознанию сути своего психологического конфликта и далее постепенная модификация прежних неадекватных схем и установок. Итогом должна стать выработка новой, более гармоничной и гибкой системы взглядов и отношений, более зрелых механизмов адаптации, восстановление самоконтроля и адекватного реагирования.
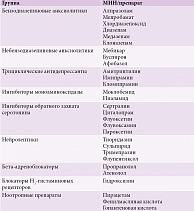
Особую роль в терапии тревожных расстройств играет психофармакотерапия (табл. 3). Современные противотревожные препараты позволяют влиять не только на психические, но и на соматические проявления тревоги. Выбор психотропного препарата зависит:
- от степени выраженности уровня тревоги;
- длительности заболевания (острое, хроническое);
- типа течения (пароксизмальные или перманентные нарушения).
При кратковременных субсиндромальном или мягком тревожном расстройствах используются растительные успокаивающие сборы или препараты на их основе, гомеопатические (Тенотен), антигистаминные (гидроксизин) препараты.
По мере усложнения клинической картины и хронизации тревоги предпочтение следует отдавать антидепрессантам или комбинированной терапии. К препаратам первой линии лечения хронических тревожных расстройств относятся селективные ингибиторы обратного захвата серотонина. Бензодиазепиновые анксиолитики используются для купирования острых симптомов тревоги и не должны применяться более четырех недель из-за угрозы формирования синдрома зависимости.
Все вышеназванные препараты, корректируя состояние эмоциональной сферы, в той или иной степени оказывают влияние на сон человека. Они упрощают засыпание, уменьшают количество и длительность ночных пробуждений, тем самым воздействуя на процессы восстановления, протекающие во время ночного сна.
Среди средств, применяющихся в терапии инсомнии как ведущего синдрома при тревожных расстройствах, по настоящее время лидируют транквилизаторы – производные бензодиазепина. К сожалению, их прием может сопровождаться формированием привыкания, зависимости, необходимостью постоянно увеличивать дозу препарата при длительном употреблении. Эти препараты, как правило, повышают вероятность появления нарушений дыхания во сне, могут вызывать соматические осложнения (аллергия, нарушения работы желудочно-кишечного тракта и др.). Кроме того, злоупотребление снотворными препаратами способствует развитию инсомнии.
К современным гипнотикам относятся производные циклопирролона (зопиклон) и имидазопиридина (золпидем). Эти препараты, наряду со снотворным действием, обладают в минимальной степени седативным, анксиолитическим (у зопиклона выражен), противосудорожным и миорелаксирующим эффектом, характерным для неселективных бензодиазепиновых снотворных. Среди достоинств гипнотиков – отсутствие привыкания, физиологичность, короткий период полувыведения и, как следствие, отсутствие нарушений дневного бодрствования.
Альтернативой сильнодействующим снотворным выступают неснотворные препараты других фармакологических групп, которые оказывают дополнительный снотворный эффект. Среди таких препаратов наиболее часто применяется Донормил (доксиламина сукцинат), который блокирует Н1-гистаминовые рецепторы в центральной нервной системе и М-холинергические рецепторы. Особенность действия препарата заключается в отсутствии прямого влияния на сомногенные структуры, воздействие осуществляется на уровне систем бодрствования путем угнетения их активности [13]. Лечение инсомнии доксиламином эффективно и безопасно, что показано в зарубежных и отечественных исследованиях [14–16].
Уникальный механизм снотворного действия позволяет использовать Донормил в таких ситуациях: смена одного противотревожного препарата на другой, уменьшение доз «привычных» гипнотиков, необходимость отмены снотворных препаратов. Преимущество Донормила заключается в том, что его длительное применение не сопровождается формированием зависимости и синдромом отмены [17].
Другая группа лекарственных средств, которые нередко используются как снотворные у пациентов с тревожными расстройствами и инсомнией без клинически выраженной депрессии, – это антидепрессанты в низких дозах [18, 19]. Достоинство этих препаратов заключается в том, что они не вызывают привыкания и физической зависимости.
Иногда, особенно в педиатрической практике, для лечения инсомнии используют побочное седативное действие некоторых ноотропных препаратов, в частности оксимасляной кислоты.
В последние годы наблюдается большой интерес к снотворным возможностям мелатонина, образно названного «гормоном ночи», «Дракула-гормоном». Будучи гормоном шишковидной железы, он участвует в поддержании нормального циркадианного ритма у человека. Синтетические аналоги мелатонина обладают всеми свойствами этого гормона. Будучи достаточно эффективными и безопасными средствами, они могут быть рекомендованы во всех случаях нарушений сна у больных любого возраста, с любой сопутствующей патологией. Они хорошо переносятся и не вызывают каких-либо выраженных негативных последствий [19].
Среди других средств со снотворным эффектом применяют гомеопатические препараты и травяные сборы.
Среди немедикаментозных методов терапии расстройств сна можно рекомендовать следующие: пребывание на ярком свете в дневное время, водные процедуры, особенно ванны с веществами, обладающими успокаивающим эффектом (хвоей, морской солью, специальной пеной для ванн и т.д.), ароматерапию (массаж с эфирными маслами, ингаляции, испарения и ароматические ванны, снотворные травяные подушки), массаж и иглоукалывание, лечебную музыку и «природные шумы».
Схема лечения больного тревожным расстройством с нарушениями сна определяется индивидуально в зависимости от природы и тяжести симптомов. Приоритетным в лечении инсомнии следует считать использование нелекарственных методов, среди которых ведущий – это психотерапия. В случае их неэффективности можно обратиться к медикаментозной терапии. Начинать медикаментозное лечение предпочтительно с растительных снотворных, гомеопатических препаратов и аналогов мелатонина. Эти препараты создают меньше проблем для принимающих их пациентов и легко могут быть отменены в дальнейшем. При неэффективности в течение трех – пяти ночей эти средства заменяются на более сильнодействующие – современные снотворные препараты с минимальным риском развития лекарственной зависимости и привыкания (доксиламин, зопиклон, золпидем, залеплон). Назначать медикаментозное лечение сразу следует пациентам, для которых важна скорость наступления эффекта. Для длительного применения в качестве снотворных средств без риска развития привыкания и зависимости рекомендованы антидепрессанты с седативным эффектом и мелатонинергические препараты. При хронической инсомнии приоритет имеют нелекарственные методы лечения [20].
Заключение
Залог успешной терапии нарушений сна при тревожных расстройствах – это комплексный подход, направленный на гармонизацию эмоционального состояния и купирование инсомнии как синдрома. Наряду с полноценной фармакотерапией он включает психотерапевтические, физиотерапевтические и социально-реабилитационные мероприятия.
Ye.A. Korabelnikova
I.M. Sechenov First Moscow State Medical University
Contact person: Yelena Aleksandrovna Korabelnikova, e_korabel@mail.ru
Sleep disorders like insomnia are included in the diagnosis criteria of many anxiety disorders, frequently being one of the main patient’s complaints. Phenomenology of insomnia in anxiety disorders consists from disorders of initiation of sleep and sleep maintenance. Some of these symptoms have specific features depending on the type of psychopathological syndrome. Treatment of insomnia in the context of anxiety disorders includes exposure the intervention addressing to the emotional well-being and the elimination of insomnia as a symptom.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.