Новые перспективы успешной терапии постменопаузального остеопороза
- Аннотация
- Статья
- Ссылки


Распространенность остеопороза увеличивается с возрастом, причем как у мужчин, так и у женщин. Большую часть людей, подверженных остеопорозу, составляют женщины. В постменопаузе почти у 30% женщин отмечается остеопороз, а у 54% – остеопения, которые предопределяют высокую склонность к переломам (24). Кроме того, остеопороз выявляется примерно у 22-24% мужчин в возрасте старше 65 лет, а остеопения – в 33-47% случаев. Более половины всех лиц в возрасте 75-80 лет страдают остеопорозом.
Медико-социальная значимость остеопороза определяется его осложнениями – остеопоретическими переломами. Только 30% переломов диагностируются, в то время как остальные 70% остаются без внимания врача, приводят к инвалидизации, ухудшению качества жизни и большому риску последующих переломов. Среди людей европеоидной расы в возрасте старше 50 лет по крайней мере один остеопоретический перелом развивается у каждой третьей женщины и каждого восьмого мужчины (3). Переломы тел позвонков, возникающие, как правило, раньше переломов любой другой локализации, составляя около половины всех переломов, являются наиболее частым осложнением заболевания. Клинические проявления позвоночных переломов, включающие синдром острой или хронической боли в спине, нарушения осанки и снижение роста, легочные дисфункции, ведут к депрессии, снижению качества жизни и инвалидности (2, 3, 16). Риск переломов возрастает, если пациент пережил один остеопоретический перелом. Так, если пациент старше 65 перенес перелом позвоночника, риск перелома бедра или верхней части бедра в течение пяти лет соответственно составляют 6,7% и 13,3%, после первого перелома позвонка, риск другого перелома возрастает в 4-7 раз (1, 17).
Как показали международные исследования, у лиц пожилого возраста 90% переломов шейки бедра происходят на фоне остеопороза (7, 9). К сожалению, наметилась четкая тенденция к увеличению частоты переломов шейки бедра и в возрастной группе 50-60 лет. Последствия такого рода переломов катастрофические: 20% больных погибают в течение полугода, у половины выживших после перелома бедра снижается качество жизни, а треть – нуждается в длительном уходе. (1, 7, 24). Больные с переломами шейки бедра занимают до 20% травматологических коек. Показатели смертности в течение первого года после перелома выше у мужчин и у лиц с сопутствующими заболеваниями. Риск развития переломов шейки бедра у женщин на протяжении всей жизни выше, чем риск развития рака легких, матки и яичников вместе взятых, а у мужчин выше, чем риск развития рака предстательной железы. По данным ВОЗ, именно переломы проксимального отдела бедренной кости ставят остеопороз на 4-ое место среди всех причин инвалидности и смертности (2).
Известно, что поздняя диагностика и несвоевременное начало терапии остеопороза характерны для 75% женщин и 90% мужчин (24). Приоритетной задачей практической медицины является не только своевременная диагностика, но и адекватное лечение остеопороза и его осложнений, порой имеющих фатальный характер. Необходимо предотвратить резкое возрастание частоты обусловленных остеопорозом переломов, которое должно произойти по мере старения населения. Разрешению этой задачи способствует более широкое информирование врачей различных специальностей и населения о проблеме остеопороза, а также активная профилактика заболевания.
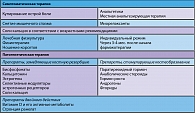
В настоящее время существуют эффективные программы профилактики и лечения остеопороза, включающие сочетание нефармакологических методов с современными противоостеопоретическими препаратами. Основными целями лечения остеопороза являются предотвращение возникновения переломов, замедление или прекращение потери костной массы, уменьшение болевого синдрома и улучшение качества жизни (17). Среди средств патогенетической фармакотерапии ОП в зависимости от преобладающего механизма действия выделяют три основных группы (таблица 1).
Бисфосфонаты (БФ) широко применяются в терапии остеопороза и другой костной патологии (4, 21, 33). Это класс лекарственных препаратов, созданных на основе неорганических пирофосфатов, синтетических производных фосфоновых кислот, которые характеризуются заменой атома кислорода в молекуле пирофосфата на атом углерода (Р-С-Р). Структура P-C-P предусматривает различные варианты соединений за счет модификации двух боковых цепей при атоме углерода или эстерификации фосфатных групп. Кроме того, в структуре боковых цепей БФ имеются два радикала: R1-ОН – группа, увеличивающая физико-химическое связывание БФ с гидроксиапатитом, и R2 –определяющая биологическое действие препаратов на костные клетки (2, 31).
Высокоселективное действие БФ на костную ткань связано с их высоким сродством к кристаллам гидроксиапатита кости (причем прочность этой связи различна у разных представителей этого класса) (2). Это свойство определяет их способность откладываться в местах образования новой кости. БФ сохраняются в местах нового костеобразования до тех пор, пока не произойдет замена старой кости на новую (11, 13). Основным фармакологическим эффектом БФ является снижение костного ремоделирования с более выраженным угнетением костной резорбции, чем костеобразования, а также снижение частоты активации ремоделирования. Препараты уменьшают или предупреждают отрицательное влияние на кость практически всех известных стимуляторов резорбции, в том числе паратгормона (2, 30). Проникая в костную ткань, БФ концентрируются вокруг остеокластов, создавая высокую концентрацию в лакунах резорбции. В исследованиях in vitro было показано, что БФ влияют на глубину лакун резорбции, уменьшая ее (30). Антирезорбтивная активность отдельных препаратов из этой группы существенно варьирует, что связано с особенностями химической структуры (таблица 2). Бисфосфонаты первого поколения, не содержащие в своей структуре атомов азота (этидронат, клодронат и тилудронат), метаболизируются остеокластами внутриклеточно до цитотоксичных аналогов аденозинтрифосфата. Блокируя синтез фарнезилдифосфатсинтазы, азотсодержащие БФ снижают образование мевалоната, который необходим для поддержания нормальной цитоархитектоники и жизнедеятельности остеокластов (30, 31). Азотсодержащие БФ являются более сильными ингибиторами остеокластической активности и остеолиза, чем препараты, не содержащие в своей структуре азота (11, 31). Структурные отличия в азотсодержащей цепочке БФ влияют на их эффективность в отношении ингибирования костной резорбции.
Бисфосфонаты захватываются остеокластами, где они нарушают формирование цитоскелета, необходимого для прикрепления остеокласта к костной ткани, а также снижают секрецию лизосомальных ферментов.
Клеточные механизмы действия бисфосфонатов:
- взаимодействие с цитоскелетом остеокластов;
- блокирование синтеза мевалоната;
- подавление активности тирозинфосфатазы;
- стимуляция апоптоза остеокластов;
- подавление связывания остеокластов с костной тканью;
- подавление активности протонового насоса остеокластов;
- подавление секреции матриксных металлопротеаз;
- подавление образования, дифференцировки из предшественников и созревания остеокластов;
- подавление секреции остеобластами остеокласт-стимулирующего фактора.
Клеточный механизм действия БФ заключается в прямом ингибировании активности остеокластов, их подвижности, а также блокировании связывания остеокластов с костной тканью (2, 30). Присутствие атома азота в боковой цепи объясняет особый механизм действия азотсодержащих БФ, связанный со способностью ингибировать процесс модификации белков в остеокластах, что ведет к апоптозу зрелых клеток и подтверждается появлением специфических изменений в клетке и структуре ядра (19,31). Кроме этого, действие азотсодержащих БФ ведет к потере клетками-предшественниками остеокластов способности к дифференцировке и созреванию, что в дальнейшем приводит к уменьшению популяции остеокластов (23). Однако точный молекулярный механизм действия БФ до сих пор остается невыясненным.
Наряду с антирезорбтивными эффектами, бисфосфонаты обладают подавляющим влиянием на процессы минерализации тканей скелета и мягких тканей (2, 26). Остеобласты также являются потенциальными мишенями для БФ, поскольку влияют на функциональную активность остеокластов. Данные in vitro свидетельствуют, что под влиянием БФ остеобласты снижают секрецию остеокласт-стимулирующего фактора (1, 19, 23).
Помимо антирезорбтивного действия, БФ обладают рядом анаболических эффектов, поскольку блокируют апоптоз остеобластов и остеоцитов и стимулируют образование новой кости (13, 19). Важно отметить положительное влияние БФ на механическую прочность кости. Длительное применение БФ сопровождается положительными изменениями микроархитектоники кости, увеличением толщины трабекул (1, 26). Так, гистоморфометрическое исследование костных биоптатов показало, что микроархитектоника кости у женщин, получавших лечение БФ в течение 5-10 лет, соответствует микроархитектонике пременопаузальных женщин (25).
Всасывание препаратов происходит частично в желудке, в основном – в тонком кишечнике (2, 11). При пероральном приеме БФ всасывается 1-10 % препарата, однако от 20 до 50% всосавшегося препарата депонируется в костях. Процесс всасывания снижается при одновременном приеме с пищей, а также в присутствии солей кальция и железа. Кроме того, абсорбционный процесс уменьшают средства антацидного ряда. В костной ткани БФ остаются в течение очень длительного времени, практически в течение всей оставшейся жизни индивидуума (13, 29). Количество БФ, оставшихся в костях после 10-летнего применения в дозе 10 мг/сут, составляет 75 мг на 2 кг минералов (1). Это небольшое количество БФ распределяется между трабекулярной и кортикальной костью и не оказывает влияния на ее механические свойства. БФ не метаболизируются в организме и выводятся с мочой в неизмененном виде.
К числу побочных эффектов БФ при пероральном использовании, прежде всего, относятся нарушения со стороны желудочно-кишечного тракта (6-30% случаев): тошнота, рвота, диспептические явления, абдоминальные боли, изъязвления слизистой оболочки пищевода и желудка (6, 12, 29). Риск побочных явлений со стороны ЖКТ повышается при одновременном назначении вместе с нестероидными противовоспалительными препаратами. Редко наблюдаются мышечные и головные боли, кожные аллергические реакции и транзиторное повышение температуры. При внутривенном введении, особенно при несоблюдении правила медленной инфузии раствора, могут наблюдаться повреждения почек. Поскольку препараты этой группы проникают через плаценту и могут отрицательно влиять на плод, их не следует применять во время беременности (13, 31).
В процессе терапии БФ постепенно возрастает минерализация кости (5, 22, 25). Первая фаза активизации минерализации вновь сформированного участка кости занимает недели, вторая фаза продолжается в течение нескольких лет. Постоянное повышение минеральной плотности кости (МПК) в ходе терапии БФ в значительной степени обусловлено именно увеличением минерального компонента кости, что ведет к утолщению костных трабекул. В клиническом плане важно, что БФ увеличивают массу и плотность кости в местах повышенной нагрузки – позвоночнике, бедре. Терапия БФ приводит к снижению частоты переломов различной локализации, одновременно снижается и частота множественных переломов (8, 15, 18). При этом риск переломов позвонков снижается на 47%, множественных переломов позвонков – на 90%, проксимального отдела бедра – на 51–56%, предплечья – на 48%. У 64% пациентов замедляются темпы прогрессирования деформаций позвонков (таблица 3).
В клинической практике БФ эффективно используются для лечения практически всех форма остеопороза, а также для лечения гиперкальциемии, остеолитических состояний при злокачественных опухолях и метастазировании в кости (1, 17, 32). Важно отметить, что препараты эффективны не только для лечения остеопороза, но и для профилактики остеопоретических переломов (4, 27).
Особым показанием к лечению БФ считают остеопороз с высокой костной резорбцией. Имеются многочисленные данные об их эффективности при ювенильном, глюкокортикоидном и иммобилизационном остеопорозе, а также при остеопорозе, возникшем после трансплантации органов (сердце, печень) (11, 24).
До настоящего времени при остеопорозе на практике в основном использовались этидронат и алендронат, как ранее изученные препараты. Наибольший опыт лечения больных остеопорозом имеется в отношении препаратов первого поколения (этидронат). Алендронат (Фосамакс, Остеотаб) при остеопорозе назначают по 70 мг 1 раз в неделю или по 10 мг ежедневно. Эти препарат, как и другие бисфосфонаты, следует принимать за 60 минут до приема пищи. Необходимо сохранять вертикальное положение тела в течение часа после приема.
Одним из условий эффективного лечения остеопороза БФ при наличии у больного гипокальциемии является обязательная ее коррекция до начала терапии. Длительная терапия БФ эффективна при дополнительном приеме солей кальция (1-1,5 г в сутки) и 500 МЕ витамина D (8, 13, 31). Интервал между приемом БФ и других лекарственных препаратов должен составлять как минимум 1час.
Терапия остеопороза, являющегося тяжелым хроническим заболеванием, должна проводиться в течение длительного времени. В связи с этим нередко возникает проблема приверженности больных к лечению, тесным образом связанная с его эффективностью. Широкие клинические перспективы имеет БФ нового поколения Бонвива (ибандронат), основное преимущество которого состоит не только в большей антирезорбтивной активности, но и в возможности применения 1 таблетки один раз в месяц (14, 28, 31). Так, при изучении способности ибандроната вызывать угнетение костной резорбции на модели ретиноид-индуцированной костной резорбции было показано его значительное преимущество над памидронатом и алендронатом (30).
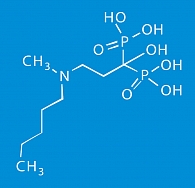
Бонвива (ибандронат) относится к азотсодержащим БФ третьего поколения и используется в терапии остеопороза перорально по 150 мг 1 раз в месяц (8, 13, 31). Ибандронат (3-(N-метил-N-пентил)-амино-l-гидроксипропан-l, l-дифосфоновая кислота) имеет молекулярную формулу C9H23NO7P2 и оптимальную структуру: гидроксильная группа (ОH) в положении R1 обусловливает высокую аффинность ибандроната к костной ткани, а третичная группа азота [СН2 СН2N (СН3) (С5Н11)] в положении R2 предоставляет соединению мощный антирезорбтивный потенциал (рисунок 1).
После всасывания Бонвива быстро распределяется и 40-50% дозы препарата, находящегося в системной циркуляции, связывается с костной тканью и накапливается в ней, что соответствует концепции о высоком сродстве препарата с гидроксиапатитом кости (11, 31). После связывания с минералами кости высвобождение препарата осуществляется чрезвычайно медленно. Менее 2% назначенной дозы препарата накапливается в мягких тканях (печень, селезенка). Как и другие БФ, Бонвива не метаболизируется в организме и в неизмененном виде экскретируется с мочой. Клиренс ибандроната зависит от функции почек. Часть препарата, связавшаяся с костной тканью, не элиминируется из организма до тех пор, пока в этом участке кости не завершится процесс костного ремоделирования. Согласно данным экспериментальных исследований, период полувыведения Бонвивы из костей составляет около 1 года (23).
Клиническая эффективность Бонвива была подтверждена данными ряда многоцентровых исследований по изучению влияния различных доз ибандроната на МПК и качество кости, риск развития новых переломов и переносимость препарата, в которых участвовали более 13000 пациентов из разных стран (22, 23, 33). Результаты исследования MOBILE (Monthly Oral Ibandronate in Ladies, многоцентровое, рандомизированное, двойное слепое) показали, что при частоте введения ибандроната один раз в месяц у женщин с постменопаузальным остеопорозом минерализация костной ткани поясничного отдела позвоночника повышается в той же степени, что и при ежедневном приеме 2,5 мг (22). В исследование MOBILE было включено 1609 женщин (возраст 55-80 лет) с продолжительностью постменопаузы 5 и более лет, имевших диагностированный остеопороз в поясничном отделе позвоночника (Т-критерий МПК – от -2,5 CO и до -5,0 CO). Пациентам было назначено несколько режимов приема Бонвивы или плацебо: 2,5 мг Бонвивы в сутки внутрь и плацебо один раз в месяц; 100 мг Бонвивы внутрь один раз в месяц и ежедневный прием плацебо; 100 мг Бонвивы внутрь один раз в месяц по 50 мг/сутки 2 дня подряд (50/50 мг) и ежедневный прием плацебо; 150 мг Бонвивы внутрь один раз в месяц и ежедневный прием плацебо. Кроме того, все участники исследования ежедневно принимали препараты кальция (500 мг) и витамина D (400 МЕ). Первичной конечной точкой при оценке эффективности было изменение показателей МПК поясничных позвонков через 1 год лечения по сравнению с исходным уровнем. Вторичные конечные точки эффективности включали динамику МПК поясничных позвонков через 2 года, МПК проксимального отдела бедра через 1 и 2 года терапии, изменение уровня маркеров костного обмена (СТХ сыворотки крови) через 1 и 2 года. Через 1 год было отмечено достоверное повышение МПК поясничного отдела позвоночника относительно исходных показателей на 4,3% при приеме 50 мг/50 мг Бонвивы, на 4,1% - при приеме 100 мг, на 4,9% – при ежемесячном приеме 150 мг и на 3,9% – при ежедневном приеме 2,5 мг Бонвивы. Прирост МПК поясничных позвонков через два года исследования: составил 5,3%, 5,6% и 6,6% при приеме 50/50 мг, 100 мг и 150 мг Бонвивы и на 5,0% – при ежедневном приеме препарата (28). Достоверное увеличение показателей МПК бедра в целом, шейки бедра и области большого вертела отмечалось во всех группах лечения через 1 год терапии и сохранялось в течение 2-го года лечения. По сравнению с ежедневным режимом приема препарата, прием 150 мг Бонвивы один раз в месяц сопровождался самым большим и прогрессивным увеличением показателей МПК во всех точках обследования проксимальных отделов бедренной кости (p < 0,05 через 2 года). Так, среднее увеличение минеральной плотности костной ткани через 2 года составило в области шейки бедра – 3,1%, вертела бедра – 6,2%, бедра в целом – 4,2%, поясничных позвонков – 6,6%. Изучение уровня маркеров костного обмена показало снижение их уже через 3 месяца лечения, которое продолжалось в течение всего периода наблюдения. Через 2 года уменьшение уровня CTХ сыворотки крови составило 56,1%-61,5% в группах лечения с наибольшим снижением в группе, получавшей 150 мг ибандроната.
Таким образом, при прямом сравнении ежемесячный прием 150 мг (1 таблетка в месяц) Бонвивы увеличивал минеральную плотность костной ткани намного эффективнее, чем ежедневный прием 2,5 мг (1 таблетка в день) через 1 и 2 года терапии.
Согласно современным представлениям главным критерием эффективности антиостеопоретических препаратов вне зависимости от механизма действия является снижение частоты новых переломов, о чем судят по результатам длительных проспективных исследований (2, 7, 17). Большое значение имеет и положительное влияние фармакотерапии остеопороза на микроархитектонику костной ткани.
Мета-анализ результатов ряда проспективных исследований последних лет показал высокую клиническую эффективность бисфосфонатов в отношении предупреждения связанных с остеопорозом переломов (таблица 3). В исследовании BONE (Oral iBandronate Osteoporosis Vertebral Fracture Trial in North America and Europe) было установлено, что Бонвива, по сравнению с другими бисфосфонатами, максимально снижает риск переломов тел позвонков – на 62% (8). Важно подчеркнуть, что ретроспективный анализ, включавший 375 пациенток с высоким риском внепозвоночных переломов (исходный Т-показатель МПК шейки бедра <-3,0), показал, что прием Бонвивы достоверно снижает риск внепозвоночных переломов на 69% (34).
Кроме того, в рамках исследования BONE проводились гистологические и гистоморфометрические анализы костных биоптатов в подгруппе пациенток, участвовавших в программе по оценке влияния интермиттирующего и ежедневного приема ибандроната на качество и микроархитектонику костной ткани (26). Всего было обследовано 110 женщин, рандомизированных для проведения биопсии крыла подвздошной кости на 22-м и 34-м месяцах терапии. Полученные результаты показали, что как интермиттирующий, так и ежедневный прием Бонвивы перорально ассоциировался с формированием новой кости без признаков нарушения минерализации костного матрикса, при этом отмечались признаки улучшения показателей микроархитектоники кости.
Как уже было сказано выше, эффективность фармакотерапии любого хронического заболевания тесно связана с приверженностью пациента лечению. Более половины пациентов с остеопорозом, которым назначили прием лекарственных средств ежедневно или один раз в неделю, прекращают прием препарата в течение первых 12 месяцев от начала терапии. Согласно имеющимся данным, пациенты с остеопорозом, приверженные к длительной терапии этого заболевания, имеют значительно меньший риск возникновения переломов. Результаты многоцентрового исследования BALTO по сравнительной оценке приверженности пациентов лечению показали, что 66,1% женщин с постменопаузальным остеопорозом предпочитают ежемесячный прием препарата 150 мг Бонвивы еженедельному приему 70 мг Фосамакса (14).
Результаты приведенных и ряда других исследований также свидетельствуют о том, что относительно большая доза, необходимая для приема препарата в режиме один раз в месяц, не оказывала существенного влияния на переносимость Бонвивы (8, 28, 31). Кроме того, показано, что прием Бонвивы не ассоциировался с повышенным риском развития побочных эффектов со стороны верхних отделов желудочно-кишечного тракта (ЖКТ) (18, 28, 29). Хорошая безопасность и переносимость отмечена и у пациентов из групп высокого риска, имевших заболевания верхних отделов ЖКТ в анамнезе, одновременно принимавших нестероидные противовоспалительные препараты (12).
В заключение следует отметить, что современная медицина располагает эффективными методами профилактики и лечения остеопороза. Возможности антиостеопоретической фармакотерапии в повседневной клинической практике существенно возрастают при применении Бонвивы – перспективного высокоэффективного средства терапии остеопороза. Длительное его применение в комплексной терапии постменопаузального остеопороза приводит не только к прогрессивному увеличению МПК в поясничном отделе позвоночника и проксимальном отделе бедренной кости, но и снижению риска переломов позвонков.
Данная статья, опубликованная при финансовой поддержке компаний ГлаксоСмитКляйн и Хоффманн-Ля Рош, отражает мнение авторов.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.