Псориаз в детской практике
- Аннотация
- Статья
- Ссылки
- English


Псориаз является распространенным хроническим воспалительным неинфекционным заболеванием кожи, одинаково часто встречающимся среди лиц обоего пола разных возрастных групп. Почти в трети случаев данный вид дерматоза дебютирует в детстве. По оценкам, в 30–50% случаев псориаз развивается в возрасте до 20 лет [1–3]. Согласно статистике, показатели распространенности заболевания в детской популяции с 1970 г. увеличились более чем в два раза [1]. Например, распространенность псориаза в Великобритании среди детей в возрасте до девяти лет достигает 0,55%, в возрасте от десяти до 19 лет – 1,37% [3]. Псориаз относится к распространенным хроническим иммуноопосредованным воспалительным заболеваниям, поражающим кожу, ногти и суставы.
Псориаз негативно отражается на психологическом статусе ребенка, препятствует его нормальному развитию и психосоциальной адаптации в обществе. В свою очередь ожирение, артериальная гипертензия, гиперлипидемия, сахарный диабет и ревматоидный артрит, нередко сопутствующие детскому псориазу, могут представлять угрозу для здоровья и жизни маленьких пациентов.
Особенности детского псориаза
Несмотря на то что клинические симптомы заболевания проявляются одинаково у лиц разного возраста, детскому псориазу присущи некоторые особенности.
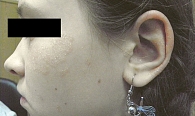
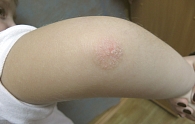
Типичные для псориаза эритематозные бляшки, покрытые серебристыми чешуйками, у детей обычно значительно тоньше и меньше, чем у взрослых. При этом псориатические высыпания у детей в отличие от взрослых часто образуются на лице (рис. 1) и сгибательных поверхностях конечностей (рис. 2), имеют ограниченную площадь распространения на коже и нередко мацерируются [4–5].
Как у детей, так и у взрослых псориатические высыпания в большинстве случаев локализуются на коже. Тем не менее у детей псориатические папулы и бляшки могут располагаться симметрично на любых участках кожного покрова [6].
Формы детского псориаза и диагностика
Нередко псориатические высыпания на ягодицах и в аногенитальной зоне у младенцев ошибочно трактуются как пеленочный дерматит. В отличие от пеленочного дерматита псориатические высыпания указанной локализации характеризуются резко очерченными границами, слабо выраженной инфильтрацией, распространением на паховую зону и отсутствием положительного эффекта от терапевтических манипуляций, используемых при пеленочном дерматите. Псориатические высыпания в зоне памперса часто мацерируются и перерастают в течение одной-двух недель в обширное мокнущее поражение паховой и аногенитальной областей [7]. Такие особенности клинических проявлений псориаза в педиатрической популяции чреваты диагностическими ошибками примерно в 26–30% случаев. При этом псориаз, похожий на пеленочный дерматит, характеризуется торпидным течением и трудно поддается лечению [8].
У детей более старшего возраста почти в 75% случаев развивается вульгарный псориаз, симптомы которого проявляются в виде характерных эритематозно-сквамозных папул и бляшек с серебристо-белыми чешуйками на поверхности. Они могут быть разного размера и возникают преимущественно на волосистой части головы (рис. 3), лице, разгибательных поверхностях локтевых и коленных суставов. У детей с псориазом волосистая часть головы нередко становится областью, где заболевания кожи проявляются впервые [9].
Каплевидный псориаз – вторая по распространенности форма заболевания у детей [10]. По данным некоторых авторов, острое начало каплевидного псориаза связано с перенесенной вирусной или стрептококковой (вызванной бета-гемолитическим стрептококком) инфекцией. Такая форма псориаза развивается примерно спустя две недели после перенесенной инфекции [11]. К развитию каплевидного псориаза у детей могут приводить и перенесенные заболевания желчевыводящих путей. В этом случае псориатические высыпания появляются спустя три-четыре месяца от начала соматического заболевания [11]. Между тем у большинства детей, у которых на фоне патологии желчевыводящих путей псориаз дебютировал в каплевидной форме, впоследствии может развиться бляшечная форма заболевания [5, 12]. Высказывается предположение, что в отсутствие трансформации каплевидного псориаза в бляшечный риск дальнейшего тяжелого течения заболевания возрастает [12].
Пустулезный псориаз у детей наблюдается редко – 1,0–5,4% случаев [13]. Считается, что развитие этой формы заболевания обусловлено мутацией гена, ответственного за синтез рецептора к интерлейкину 36 (IL36RN), а также повышением уровня сывороточного интерлейкина 1 [13]. Пустулезный псориаз характеризуется возникновением на коже поверхностных пустул со стерильным содержимым и может сопровождаться ухудшением общего состояния больного, лихорадкой, недомоганием и артралгией. Различают генерализованные и локализованные формы пустулезного псориаза. У детей отмечаются преимущественно генерализованный пустулезный псориаз Цумбуша и аннулярный псориаз [14].
К менее распространенным формам детского псориаза относятся ладонно-подошвенный (рис. 4), линейный псориаз, изолированный псориаз на коже лица и псориатическая эритродермия. Причем последняя в детском возрасте характеризуется крайне тяжелым течением и может представлять угрозу для жизни из-за выраженной гипотермии, гипоальбуминемии и сердечной недостаточности.
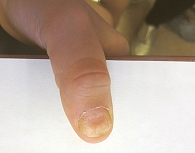
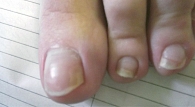
При псориазе иногда наблюдаются изменения ногтевых пластин и ногтевого ложа (рис. 5 и 6). Псориатическая ониходистрофия отмечается примерно у 40% детей с псориазом, причем у мальчиков чаще, чем у девочек [6, 9, 12]. Изменения ногтевой пластины могут предшествовать развитию типичных псориатических высыпаний на коже, появиться одновременно с ними или позже. У детей с псориазом чаще наблюдаются «наперстковидная» ониходистрофия, симптом нефтяного пятна, онихолизис (отделение дистальной части ногтевой пластинки от ногтевого ложа), подногтевой гиперкератоз и точечные кровоизлияния на ногтевом ложе.
Еще одно проявление псориаза у детей – ювенильный псориатический артрит. Данные о его распространенности варьируются в пределах 1–10% [5, 12]. О сложности дифференциальной диагностики свидетельствует тот факт, что среди пациентов с ювенильным идиопатическим артритом примерно в 7% случаев впоследствии диагностируют псориатический ювенильный артрит [15]. Международной ассоциацией ревматологов были утверждены диагностические критерии ювенильного псориатического артрита, согласно которым заболевание диагностируется либо при наличии типичных кожных проявлений псориаза, либо, если высыпания отсутствуют, при появлении изменений ногтевых пластин и/или наличии псориаза у членов семьи первой степени родства [16]. Пик заболеваемости псориатическим артритом у детей приходится на возраст от девяти до 12 лет. При этом появление псориатических высыпаний на коже часто предшествует развитию специфического поражения суставов [7, 12].
Диагностика псориаза у детей основана на визуальном осмотре и выявлении характерных проявлений заболевания. Помимо клинических симптомов и особенностей, описанных выше, у детей с псориазом наблюдается симптом Ауспица, или симптом «кровяной росы», – мелкоточечные кровотечения, возникающие при соскабливании чешуек с поверхности псориатической бляшки. У детей, равно как и у взрослых, в местах травмирования кожи могут возникать новые псориатические высыпания – изоморфная реакция кожи, или феномен Кебнера, вторичная гиперпигментация после разрешения псориатических высыпаний, а также другие типичные для псориаза диагностические симптомы.
Если на основании клинических проявлений, особенно при атипичном течении, подтвердить диагноз псориаза не представляется возможным, следует провести биопсию кожи. В настоящее время дерматоскопия признана стандартным диагностическим инструментом в дерматологии. Дерматоскопическими признаками при псориазе являются красные точки и гранулы, светло-красный или бледно-розовый цвет фона чешуйки серебристо-белого, иногда желтоватого цвета [17].
Псориаз и сопутствующие заболевания
Среди клинических особенностей течения псориаза у детей, так же как и у взрослых, следует отметить высокую степень ассоциации с определенными сопутствующими заболеваниями. Так, у больных псориазом в возрасте до 18 лет гиперлипидемия, ожирение, гипертония, сахарный диабет и ревматоидный артрит обнаруживаются в два раза чаще, чем у детей и подростков аналогичного возраста без псориаза. Болезнь Крона у таких больных встречается в четыре раза чаще, чем в контрольной группе [18].
Ожирение как коморбидное состояние при псориазе отмечают многие исследователи. Например, показано, что у детей с избыточным весом, умеренным и крайне выраженным ожирением риск развития псориаза в 1,31, 1,39 и 1,78 раза соответственно выше, чем у детей с нормальным весом [19]. Соотношение шансов развития ожирения и избыточной массы тела у детей с псориазом – 4,29 и 2,65 соответственно. Установлена прямая зависимость между степенью ожирения и тяжестью течения псориаза [20].
Снижение качества жизни и уменьшение физической активности у детей с псориазом вследствие зуда и появления высыпаний на видимых участках кожного покрова могут способствовать развитию ожирения. В свою очередь псориаз может стать следствием ожирения, когда развиваются процессы системного воспаления. По данным A.S. Paller и соавт., избыточный вес или ожирение опережали псориаз по крайней мере на два года у 93% детей с этим дерматозом [20]. Среди членов семей таких детей от излишнего веса или ожирения страдали 48 и 41% соответственно. Эти данные также свидетельствуют о том, что образ жизни, пищевые привычки оказывают косвенное, но значимое влияние на риск развития псориаза у детей.
Метаболический синдром также считается коморбидным состоянием у детей с псориазом. О наличии метаболического синдрома в детском возрасте можно судить по следующим показателям: уровень триглицеридов натощак ≥ 1,1 ммоль/л, содержание липопротеинов высокой плотности в сыворотке крови < 1,3 ммоль/л (за исключением юношей в возрасте 15–19 лет, у них этот показатель < 1,2 ммоль/л), концентрация сывороточной глюкозы натощак ≥ 6,1 ммоль/л, окружность талии > 75-го перцентиля для соответствующего возраста и пола, систолическое артериальное давление > 90-го перцентиля для соответствующего пола, возраста и роста ребенка [21]. Однако, исходя из современных представлений, детский псориаз не является дополнительным фактором риска развития сопутствующих метаболических нарушений и сердечно-сосудистых заболеваний в зрелом возрасте [22].
Результаты клинических исследований с участием взрослых пациентов с псориазом продемонстрировали наличие признаков депрессии и тревоги примерно у 60% из них. Изучение психологического статуса детей ограничено возрастными особенностями развития психики ребенка. Тем не менее установлено, что боль, зуд и ухудшение внешнего вида, возникшие в результате заболевания, могут привести к развитию крайней стеснительности, социальному дискомфорту и тревоге у детей с псориазом. У таких детей риск развития депрессии, тревожности и биполярного расстройства выше, чем у относительно здоровых сверстников. Кроме того, у детей с псориазом потенциальная необходимость в приеме психотропных препаратов на 47% выше, чем у их ровесников [23].
Заключение
Клинические проявления псориаза у детей и взрослых схожи. Вместе с тем симптоматика детского псориаза имеет ряд особенностей. К сожалению, систематизированных данных о течении псориаза у детей явно недостаточно. Ограниченное количество диагностических руководств и стандартов терапии псориаза у детей требует дальнейшего изучения эпидемиологии и клинической симптоматики, а также разработки и систематизации современных принципов диагностики и лечения.
Ye.V. Dvoryankova, M.I. Deniyeva, M.V. Sosoyeva, I.M. Korsunskaya
Center for Theoretical Problems of Physicochemical Pharmacology
Chechen State University
Republican Dermato-Venerologic Dispansary, City of Grozny
Contact person: Irina Markovna Korsunskaya, marykor@bk.ru
Provided the data on increased incidence of psoriasis in children, discussed the peculiarities of clinical manifestations and comorbidity. Given data dictate the need for further research and systematization of observations for this pathology individualized therapy.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.