количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Обзоры
Существует ли взаимосвязь между аритмией и функциональным состоянием щитовидной железы у беременных
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Эндокринология" №6
- Аннотация
- Статья
- Ссылки
У 110 беременных без органических изменений со стороны сердечно-сосудистой системы и других органов и систем во втором триместре гестации, из которых у 85 были сложные нарушения сердечного ритма по типу частой желудочковой и наджелудочковой экстрасистолии с дуплетами, триплетами и пробежками тахикардии и у 25 зарегистрирован синусовый ритм с единичными экстрасистолами, проведено исследование структурно-функционального состояния щитовидной железы.
Установлено, что все гормоны и объем щитовидной железы находились в пределах референсных значений в обеих группах. Вместе с тем у беременных с аритмиями достоверно чаще регистрировались более высокие значения уровня ТТГ, который, однако, не выходил за пределы физиологической нормы.
У 110 беременных без органических изменений со стороны сердечно-сосудистой системы и других органов и систем во втором триместре гестации, из которых у 85 были сложные нарушения сердечного ритма по типу частой желудочковой и наджелудочковой экстрасистолии с дуплетами, триплетами и пробежками тахикардии и у 25 зарегистрирован синусовый ритм с единичными экстрасистолами, проведено исследование структурно-функционального состояния щитовидной железы.
Установлено, что все гормоны и объем щитовидной железы находились в пределах референсных значений в обеих группах. Вместе с тем у беременных с аритмиями достоверно чаще регистрировались более высокие значения уровня ТТГ, который, однако, не выходил за пределы физиологической нормы.

Таблица 1. Характер нарушений сердечного ритма по данным суточного мониторирования ЭКГ по Холтеру в группах наблюдения (Ме (25%; 75%))
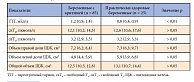
Таблица 2. Сравнительная характеристика структурно-функционального состояния щитовидной железы в группах наблюдения (Me (25%; 75%))
Аритмии при беременности возникают достаточно часто не только вследствие органических изменений со стороны сердечно-сосудистой системы, но и при патологии желудочно-кишечного тракта, эндокринной системы, в первую очередь нарушении функции щитовидной железы. При беременности закономерно происходит изменение функционирования щитовидной железы, что при определенных условиях может приобретать патологическое значение и негативно сказываться на клиническом состоянии не только матери, но и плода. Известно, что даже субклинические формы тиреоидной патологии у матери могут привести к развитию аритмии и крайне неблагоприятно отразиться на состоянии плода и новорожденного [1, 2].
Роль гормонов щитовидной железы в период беременности сложно переоценить: тиреоидные гормоны оказывают влияние на синтез белка и рост клеток, стимулируют синтез РНК в ядре, активируют тканевое дыхание, они имеют большое значение для развития плода, роста и дифференциации тканей, влияя на все виды обмена веществ. Усиливая процессы метаболизма, тиреоидные гормоны повышают потребность в различных ферментах и, соответственно, в необходимых для их синтеза витаминах. Гормоны щитовидной железы матери играют важную роль на протяжении всего гестационного периода. Они стимулируют функцию желтого тела, что важно для поддержания беременности на ранних сроках [3]. Неадекватное лечение материнского гипотиреоза может привести к различного рода осложнениям беременности: анемии, преэклампсии, отслойке плаценты, послеродовым кровотечениям и нарушениям функции сердечно-сосудистой системы (ССС).
При тиреотоксикозе во время беременности имеется риск выкидыша, низкой массы тела плода, пороков развития плода [4]. Вместе с тем окончательное мнение о роли и механизмах участия гормонов щитовидной железы в патогенезе нарушений сердечного ритма у практически здоровых женщин при беременности в настоящее время не сформировано ни у эндокринологов, ни у кардиологов. В связи с этим целью настоящей работы стало исследование функционального состояния щитовидной железы у беременных и оценка возможного ее участия в развитии нарушений сердечного ритма у беременных.
Материалы и методы
Под наблюдением находились 110 женщин в возрасте от 18 до 45 лет (средний возраст 27,7 ± 5,6 лет) во втором триместре гестации. Из них 85 пациенток – со сложными нарушениями сердечного ритма: желудочковые экстрасистолы (ЖЭС) класса 3 и выше по классификации Лауна – Вольфа в модификации Райана и Кенна; наджелудочковые экстрасистолы (НЖЭС) при общем их количестве более 10000/сут или при наличии куплетов, залпов, пробежек пароксизмальной наджелудочковой тахикардии (ПНЖТ) и 25 пациенток – с нормальным синусовым ритмом. Все женщины были включены в исследование согласно следующим критериям: получение информированного согласия, отсутствие структурных изменений (эутиреоидный или узловой зоб) и нарушений функции щитовидной железы в анамнезе и повышения уровня антител к тиреоидной пероксидазе (АТ ТПО), а также отсутствие иной соматической и гинекологической патологии. Все беременные на протяжении гестации получали индивидуальную йодную профилактику 200 мкг калия йодида (Йодомарин).
У всех женщин обследование включало определение уровней тиреотропного гормона (ТТГ), свободного Т3 (свТ3), свободного Т4 (свТ4), а также выполнение ультразвукового исследования (УЗИ) щитовидной железы с оценкой ее структуры и объема. Содержание гормонов щитовидной железы проводили радиоиммунологическим методом, предназначенным для количественного определения уровней ТТГ, свТ4, свТ3 в сыворотке крови, взятой из локтевой вены утром натощак. Согласно этому методу, референсные значения концентраций свТ4 в сыворотке крови составляют 9–22 пкмоль/л, свТ3 – 3,2–7,2 пкмоль/л. Допустимый диапазон значений уровня ТТГ составляет 0,4–4,5 мЕд/л. Антитиреоидный аутоиммунитет определяли по концентрации антител к АТ ТПО в сыворотке крови методом иммуноферментного анализа. Референсные значения для АТ ТПО составляют до 30 мЕд/л.
УЗИ щитовидной железы проводили на аппарате Logic-400 с использованием линейного датчика с частотой 7,5 МГц по стандартной методике. В настоящее время по международным стандартам нормальный объем щитовидной железы для женщин старше 18 лет не превышает 18 см3. Мониторирование ЭКГ по Холтеру осуществляли в течение 24 часов по рутинной методике на мониторах Medilog Prima и Schiller MT-200. При анализе данных суточного мониторирования ЭКГ по Холтеру учитывали следующие показатели: средняя, минимальная, максимальная частота сердечных сокращений (ЧСС), количество ЖЭС и НЖЭС за сутки, наличие признаков ишемии миокарда. Статистическую обработку полученных данных осуществляли с помощью пакета прикладных программ Statistica версии 6.0 (StatSoft Inc., США). Для оценки различий между двумя группами применяли непараметрический тест Манна – Уитни. Данные в тексте и таблицах представлены в виде медианы (Ме) и интерквартильного размаха (25–75%). Критический уровень значимости при проверке статистических гипотез принимали равным 0,05.
Результаты
По данным мониторирования ЭКГ по Холтеру у 85 беременных регистрировались нарушения сердечного ритма в виде ЖЭС и НЖЭС, при этом у большинства пациенток количество экстрасистол за сутки колебалось от 5 тысяч до 40 тысяч, составив в среднем для НЖЭС 3302 ± 102,7, для ЖЭС – 9941 ± 123,6. Следует подчеркнуть, что у части обследованных (6 чел.) были зафиксированы куплеты (от 13 до 80 за сутки) и триплеты (у 4 чел.), количество которых было от 3 до 150 за сутки. Клинически аритмия у всех беременных проявлялась субъективными ощущениями – сердцебиением, чувством замирания в работе сердца, у части из них сопровождалась чувством страха, слабостью. Необходимо отметить, что большинство пациенток (72 чел.; 84%) впервые во время беременности отметили появление вышеперечисленных жалоб, у 13 женщин (16%) нарушения ритма сердца наблюдались и до гестации, однако с наступлением беременности их субъективная переносимость стала хуже.
В группе здоровых пациенток регистрировался нормальный синусовый ритм, иногда встречались единичные НЖЭС и ЖЭС, однако их частота статистически значимо была реже. Следует отметить наличие умеренной тахикардии в обеих группах обследованных, но у женщин с синусовым ритмом максимальная ЧСС и средняя ЧСС были достоверно выше, чем в основной группе (табл. 1). При анализе данных гормонального исследования и результатов УЗИ щитовидной железы у беременных с аритмиями и практически здоровых женщин было отмечено, что все исследуемые показатели не выходили за пределы референсных значений. Однако даже при физиологическом уровне ТТГ в обеих группах его среднее значение у пациенток с аритмиями оказалось достоверно повышенным (табл. 2).
Принимая во внимание, что у пациенток с нарушением сердечного ритма Ме (25%; 75%) уровня ТТГ была равна 0,9 (0,8; 1,4), мы провели более подробный анализ возможного влияния гормонов щитовидной железы на развитие аритмии у беременных. Все пациентки с аритмией и практически здоровые беременные были разделены на 2 группы: в 1-ю группу вошли женщины, у которых Ме ТТГ была менее 1,2 мЕд/л, 2-ю группу составили пациентки с Ме ТТГ 1,2 мЕд/л и более. Оказалось, что пациентки с аритмией распределились примерно поровну в зависимости от уровня ТТГ – 45 чел. (52,9%) с ТТГ менее 1,2 мЕд/л и 40 чел. (47,1%) с ТТГ более 1,2 мЕд/л. В то же время в группе практически здоровых число пациенток с уровнем ТТГ менее 1,2 мЕд/л было в 1,2 раза больше (19 чел.; 76%) по сравнению с пациентками с уровнем ТТГ более 1,2 мЕд/л (16 чел.; 24%). Полученные данные оценены с помощью точного одностороннего критерия Фишера, в результате чего была выявлена высокая достоверность (p < 0,01), позволяющая сделать вывод о том, что в группах обследуемых пациенток имеется ассоциация между уровнем ТТГ и наличием нарушений ритма сердца.
Обсуждение
При беременности предсердная экстрасистолия является нередкой находкой при рутинном обследовании и, как правило, регистрируется у практически здоровых женщин [5]. Провоцирующими факторами такой аритмии являются стрессы, инфекция, курение, употребление продуктов, способствующих повышенному газообразованию, алкоголь, утомление, злоупотребление кофе, чаем, некоторые лекарственные препараты (например, симпатомиметики) [6]. Желудочковые экстрасистолы могут появиться впервые, либо может возрастать их частота как при физиологически протекающей беременности, так и при патологии [7]. Провоцирующими аритмогенными факторами в период беременности могут выступать не только гормональные изменения, касающиеся, прежде всего, повышения уровня прогестерона, который, как считают некоторые исследователи, может способствовать развитию суправентрикулярной тахикардии, но и гемодинамические и нейро-гуморальные факторы [8–11].
На протяжении всей жизни человека нормальный уровень ТТГ является необходимым условием гармоничного функционирования целого организма. В физиологических условиях ТТГ поддерживает нормальную продукцию пролактина, синтез моноаминов, активность желтого тела и, тем самым, нормальный уровень функционирования системы гонадостата. В эмбриональном периоде развития (I триместр беременности) ТТГ обеспечивают процессы нейрогенеза, то есть активно участвуют в формировании основных структур мозга, определяющих важнейшие церебральные функции человека. В силу этого выраженный дефицит ТТГ в данный период внутриутробной жизни может стать причиной формирования неврологической формы кретинизма, характеризующейся, помимо значительного дефекта интеллектуального развития, глухонемотой и тяжелыми моторными нарушениями. Менее выраженный дефицит гормонов в эти сроки беременности приводит к развитию более легких психомоторных нарушений, тугоухости и дизартрии (неврологический субкретинизм).
Легкий дефицит ТТГ, не вызывая серьезных ментальных нарушений, мешает реализации генетически обусловленных интеллектуальных возможностей ребенка. В связи с этим обязательным компонентом ведения беременных является йодная профилактика, хотя, по данным официальной статистики, она применяется только лишь у каждой четвертой женщины [12]. Как уже было отмечено, все пациентки, включенные в исследование, принимали адекватную дозу препарата, содержащего йод, что, возможно, и обусловило отсутствие субклинических проявлений патологии щитовидной железы. Хотя, как видно из представленных данных, даже в условиях референсных значений ТТГ, выявлена статистически значимая связь между частотой развития аритмии и уровнем ТТГ, что может иметь практическое значение не только в отношении его роли в качестве проаритмогенного фактора, но и, как показали другие исследования, его влияния на состояние плода и новорожденного.
Известно, что щитовидная железа плода начинает активно функционировать лишь со второй половины беременности. Из этого следует, что чрезвычайно важный тиреоидный эффект, определяющий формирование и функционирование важнейших функций мозга, целиком зависит от уровня ТТГ у матери, то есть от характера функционирования ее щитовидной железы в I триместре беременности. Факты рождения детей с дефектами интеллектуального развития у женщин с патологией щитовидной железы известны давно, однако только в конце прошлого столетия группа авторов четко сформулировала положение о роли материнской гипотироксинемии в формировании ментальных нарушений у потомства [13–17].
Фетоплацентарный барьер является относительно непроницаемым для гормонов щитовидной железы и ТТГ матери, что ставит фетальную гипофизарно-тиреоидную систему в автономное положение. В плаценте функционируют дейодиназы, среди которых наибольшей активностью обладает 5-дейодиназа 3-го типа (D3), катализирующая дейодирование Т4 матери до реверсивного Т3, который в высокой концентрации содержится в амниотической жидкости. Высвобождающийся в этой реакции йод может переноситься к плоду и использоваться для синтеза его тиреоидных гормонов. Таким образом, тиреоидные гормоны беременной могут стать дополнительным источником йода для плода, что приобретает наибольшее значение в условиях йодного дефицита [18].
Повышение уровня тироксинсвязывающего глобулина вместе с повышением объема циркулирующей плазмы, которое происходит на протяжении всей беременности вплоть до родов, приводит к некоторому увеличению уровня общего Т4 и снижению уровня свободного, биологически активного гормона. Снижение уровня свТ4, в свою очередь, сопровождается увеличением уровня ТТГ и дополнительной стимуляцией щитовидной железы. При достаточном количестве основного субстрата для синтеза тиреоидных гормонов, то есть йода, эти изменения легко компенсируются, и уровень свТ4 остается неизменным. Считается, что в норме продукция Т4 во время беременности возрастает примерно на 30–50%.
У женщин, проживающих в йоддефицитной местности, во время беременности уровень свободного тироксина остается сниженным на 10–15% от такового вне беременности. Одним из компенсаторных механизмов относительной гипотироксинемии является увеличение синтеза биологически более активного трийодтиронина (Т3) и, таким образом, повышение соотношения Т3/Т4 > 0,025 [19, 20]. В связи с повышенной продукцией тиреоидных гормонов по механизму отрицательной обратной связи подавляется продукция ТТГ, уровень которого на протяжении первой половины беременности оказывается сниженным. По мере увеличения срока беременности происходит снижение количества хорионического гонадотропина, и уровень ТТГ возвращается к нормальным значениям, в то время как уровень тиреоидных гормонов остается повышенным до конца беременности. В ряде случаев уровень ТТГ может оставаться сниженным весь период беременности, как это было получено в нашем исследовании.
Другим не менее важным фактором, оказывающим влияние на функцию щитовидной железы в период беременности, являются эстрогены, под влиянием которых стимулируется образование в печени тироксинсвязывающего глобулина, что, как следствие, приводит к стимуляции щитовидной железы. Кроме того, показано, что эстрогены стимулируют щитовидную железу посредством повышения чувствительности тиреотрофов гипофиза к тиролиберину [21]. При достаточном количестве основного субстрата для синтеза тиреоидных гормонов, то есть йода, эти изменения легко компенсируются, и уровень свТ4 остается неизменным.
Очень важно отметить, что термин «относительная гестационная гипотироксинемия» на сегодняшний день пока имеет лишь теоретическое обоснование, поскольку для этого состояния отсутствуют конкретные диагностические критерии. Под ним обычно подразумевают феномен, при котором по различным причинам уровень Т4 у беременной женщины не достигает должного для этого физиологического состояния, но при этом сохраняется в пределах нормы для здоровых лиц вне беременности. Именно с этим феноменом и связывается патогенез нарушений психомоторного развития плода в условиях йодного дефицита.
Таким образом, у практически здоровых беременных и у пациенток со сложными нарушениями сердечного ритма во втором триместре беременности, получающих йодную профилактику в адекватной дозе, структурно функциональное состояние щитовидной железы находится в пределах физиологической нормы. Однако, несмотря на то что у всех обследуемых уровень ТТГ находится в пределах референсных значений, сложные нарушения сердечного ритма у беременных без органических изменений сердечно-сосудистой системы и других органов и систем достоверно чаще возникают при более высоких значениях уровня ТТГ.
1. Древаль А.В., Шестакова Т.П., Нечаева О.А. Заболевания щитовидной железы и беременность. М.: Медицина, 2007.
2. Мельниченко Г.А., Мурашко Л.Е., Клименко Н.И. и др. Заболевания щитовидной железы и беременность // РМЖ. 1999. Т. 7. № 3. С. 145–150.
3. Фадеев В.В., Лесникова С.В., Мельниченко Г.А. Функциональное состояние щитовидной железы у беременных женщин-носительниц антител к тиреоидной пероксидазе // Проблемы эндокринологии. 2003. № 5. С. 23–29.
4. Варламов Т.Н., Керова А.Н., Абуд И.Ю. и др. Дисфункция щитовидной железы и беременность // Гинекология. 2001. Т. 3. № 2. С. 64–66.
5. Саликова С.П. Аритмии у беременных: клиника, диагностика, лечение: Дисс. ... канд. мед. наук. Оренбург, 1996.
6. Meller J., Collaman M.E. Rhythm disorders and pregnancy. New York: Alarm R. Liss, 1987.
7. Lown B., Tykocinski M., Garfein A. et al. Sleep and ventricular premature beats // Circulation. 1973. Vol. 48. № 4. P. 691–701.
8. Villareal R.P., Woodruff A.L., Massumi A. Gender and cardiac arrhythmias // Tex. Heart Inst. J. 2001. Vol. 28. № 4. P. 265–275.
9. Белецкий Ю.В., Кустева А.В., Пилипенко Н.В. и др. Прогностическое значение синусной аритмии сердца и плода // Акушерство и гинекология. 1989. № 11. С. 37–41.
10. Бенедиктов И.И., Сысоев Д.А., Сальников Л.В. Особенности адаптационного процесса вегетативной нервной системы у беременных с синдромом вегетососудистой дистонии // Вестник. 1998. № 4. С. 20–23.
11. Беременность и заболевания щитовидной железы: эндокринологические, акушерские и перинатальные аспекты. Пособие для врачей / Под ред. В.И. Краснопольского и др. М.: ИнтелТек, 2005.
12. Подзолков В.И., Подзолкова Н.М., Можарова Л.Г. и др. Кардиологические аспекты менопаузы // Сердце. 2003. № 6. С. 300–303.
13. Morreale de Escobar G., Obregón M.J., Escobar del Rey F. Is neuropsychological development related to maternal hypothyroidism or to maternal hypothyroxinemia? // J. Clin. Endocrinol. Metab. 2000. Vol. 85. № 11. P. 3975–3987.
14. Haddow J.E., Palomaki G.E., Allan W.C. et al. Maternal thyroid deficiency during pregnancy and subsequent neuropsychological development of the child // N. Engl. J. Med. 1999. Vol. 341. № 8. P. 549–555.
15. Klein R.Z., Mitchell M.L. Maternal hypothyroidism and child development. A review // Horm. Res. 1999. Vol. 52. № 2. P. 55–59.
16. Pop V.J., Kuijpens J.L., van Baar A.L. et al. Low maternal free thyroxine concentrations during early pregnancy are associated with impaired psychomotor development in infancy // Clin. Endocrinol. (Oxf.). 1999. Vol. 50. № 2. P. 149–155.
17. Zurakowski D., Di Canzio J., Majzoub J.A. Pediatric reference intervals for serum thyroxine, triiodothyronine, thyrotropin, and free thyroxine // Clin. Chem. 1999. Vol. 45. № 7. P. 1087–1091.
18. Мельниченко Г.А., Фадеев В.В., Дедов И.И. Заболевания щитовидной железы во время беременности. Диагностика, лечение, профилактика. Пособие для врачей. М.: ИнтелТек, 2003.
19. Фадеев В.В., Мельниченко Г.А. Йоддефицитные заболевания и беременность // РМЖ. 1999. Т. 7. № 18. С. 866–869.
20. Glinoer D. Maternal and fetal impact of chronic iodine deficiency // Clin. Obstet. Gynecol. 1997. Vol. 40. № 1. P. 102–116.
21. Теппермен Дж., Теппермен Х. Физиология обмена веществ и эндокринной системы: пер. с англ. М.: Мир, 1989.
22. Inzucchi S.E., Burrov G.N. The thyroid gland and reproduction. Reproductive endocrinology. Philadelphia: WB Saunders, 1999.
Новости на тему
02.02.2024
21.09.2023
Отправить статью по электронной почте
Ваш адрес электронной почты:
У 110 беременных без органических изменений со стороны сердечно-сосудистой системы и других органов и систем во втором триместре гестации, из которых у 85 были сложные нарушения сердечного ритма по типу частой желудочковой и наджелудочковой экстрасистолии с дуплетами, триплетами и пробежками тахикардии и у 25 зарегистрирован синусовый ритм с единичными экстрасистолами, проведено исследование структурно-функционального состояния щитовидной железы.
Установлено, что все гормоны и объем щитовидной железы находились в пределах референсных значений в обеих группах. Вместе с тем у беременных с аритмиями достоверно чаще регистрировались более высокие значения уровня ТТГ, который, однако, не выходил за пределы физиологической нормы.
" id="sender_art_description" name = "SENDER_ART_DESCRIPTION" />
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
