Коррекция инсулинорезистентности – ключевое воздействие на основные компоненты метаболического синдрома
- Аннотация
- Статья
- Ссылки

C одной стороны, актуальность проблемы МС в современной медицине обусловлена высокой его распространенностью в общей популяции, составляющей до 14-24% и увеличивающейся с возрастом, особенно в средней возрастной группе, достигая максимума среди пожилых людей (2, 8, 28). Частота МС с некоторым отставанием параллельна распространенности ожирения в популяции (30). Некоторые этнические группы, в том числе латиноамериканцы и выходцы из индийского субконтинента (южной Азии), особенно предрасположены к возникновению МС. К сожалению, за прошедшие два десятилетия МС демонстрирует устойчивый рост среди подростков и молодежи (22, 27). Так, в период с 1994 по 2000 годы частота встречаемости МС среди подростков возросла с 4,2 до 6,4%. С другой стороны, МС играет существенную роль в ускорении развития и прогрессировании сердечно-сосудистых заболеваний, связанных с атеросклерозом, а также повышает риск коронарных осложнений и общей смертности (8, 17, 21). Начальные, в ряде случаев обратимые нарушения, объединенные понятием МС, длительное время протекают бессимптомно и нередко начинают формироваться задолго до клинической манифестации сахарного диабета типа 2 (СД2), ИБС и артериальной гипертензии. В настоящее время компоненты, составляющие МС, включают следующие: абдоминально-висцеральное ожирение, ИР и гиперинсулинемию, дислипидемию, артериальную гипертензию, нарушение толерантности к глюкозе, микроальбуминурию, нарушение гемостаза, ранний атеросклероз (1, 2, 21). Кроме того, МС часто сопутствуют нарушения пуринового обмена, синдром ночного апноэ, эндотелиальная дисфункция, недостаточное снижение артериального давления (АД) в ночное время и гепатостеатоз (9, 11). Вместе с тем, часто на практике диагностика этих разнообразных проявлений синдрома происходит случайно. Согласно критериям, которые были разработаны комитетом экспертов Национальной образовательной программы по холестерину (ATPIII, 2001), диагноз МС устанавливается, если у пациента обнаруживается три и более из следующих признаков (29):
- абдоминальное ожирение (ОТ > 102 см у мужчин, ОТ > 88 у женщин);
- уровень триглицеридов ≥ 1,7 ммоль/л (≥150 мг/дл);
- ХС ЛПВП < 1 ммоль/л (<40 мг/дл) у мужчин, <1,3 ммоль/л (< 50 мг/дл) у женщин;
- Артериальная гипертензия (АД ≥ 130/85 мм рт. ст.);
- показатели глюкозы натощак ≥ 6,1 ммоль/л(≥110 мг/дл).
Новая редакция определения МС у лиц белой расы была представлена Международной федерацией диабета в 2005 году (30) (таблица 1).
Практически все компоненты, составляющие МС, являются клинически значимыми факторами риска развития сердечно-сосудистых заболеваний, а сочетание нескольких компонентов существенно увеличивает опасность их развития (1, 16). Патофизиологическим звеном, объединяющим комплекс различных нарушений, развивающихся на фоне МС, является ИР. Степень ИР зависит от ряда факторов, включая генетические особенности организма, условия внутриутробного развития и средовые воздействия (8, 22).
Проблема лечения метаболического синдрома по-прежнему остается в центре внимания практических врачей. Основная цель терапии больных с МС – максимальное снижение риска развития сердечно-сосудистых заболеваний и их осложнений. Лечение МС включает изменение образа жизни и диетические рекомендации: снижение калорийности рациона, полное исключение алкоголя, ограничение жиров животного происхождения и холестерина (менее 300 мг/сут.), употребление полиненасыщенных жирных кислот (в частности морской рыбы), активную физическую нагрузку (4-5 занятий в неделю по 30 минут в день при отсутствии клинических признаков ИБС).
Согласно современным рекомендациям, начальное снижение массы тела у пациентов с МС должно составлять не менее 10% от исходной массы (1). Реально осуществимая цель – снижение массы тела на ≈ 7-10% за период от 6 до 12 месяцев. Снижение массы тела позволяет уменьшить ИР, а также получить положительный эффект в отношении артериальной гипертензии и показателей липидного спектра крови. Так, на каждый 1,0 кг снижения массы тела концентрация общего холестерина уменьшается на 0,05 ммоль/л, ХС ЛПНП – на 0,02 ммоль/л, триглицеридов – на 0,015 ммоль/л,
а уровень ХС ЛПВП повышается на 0,009 моль/л (2, 12). Кроме того, снижение массы тела на 5, 6 кг уменьшает на 58% риск дальнейшего прогрессирования нарушений углеводного обмена – развития СД2 у больных с НТГ (31). В целом практика показывает, что более чем 90% людей, снизивших массу тела, в течение одного года вновь прибавляют свой вес, и только около 4-5% больных МС могут достичь положительных результатов без дополнительной фармакотерапии (8, 21). Коррекция ИР, ключевого звена МС, является важным направлением фармакотерапии. В настоящее время в арсенале эндокринологов имеется эффективный препарат метформина Глиформин 0,5 № 60 производства ОАО «АКРИХИН», крупнейшего на сегодняшний день производителя отечественных препаратов для лечения сахарного диабета. В самое ближайшее время появятся новые дозировки препарата метформин – 850 и 1000 мг.
Опыт применения препаратов производства ОАО «АКРИХИН» доказывает высокое качество выпускаемой продукции и эффективность указанных лекарственных средств по достижению адекватного гликемического контроля, что позволяет с успехом использовать их для лечения пациентов с сахарным диабетом тип II.
Немаловажен тот факт, что стоимость лечения при сравнимом результате оказывается значительно ниже при применении отечественных препаратов, чем при использовании их зарубежных аналогов, что особенно актуально в настоящее время. Согласно рекомендациям Международной федерации диабета (2005), метформин рекомендуется в качестве препарата первого ряда для пациентов с СД2 (30). Детальные механизмы действия метформина, являющегося единственным из препаратов, улучшающим чувствительность к инсулину, который применяется в течение длительного времени, остаются до конца не ясными (14). метформин – препарат, относящийся к группе бигуанидов, повышает печеночную и периферическую чувствительность к эндогенному инсулину, не влияя на его секреции (11, 15). Фармакологические эффекты метформина – это результат воздействия препарата на чувствительность к инсулину на уровне печени, мышечной и жировой тканей. Хотя преобладающим является влияние Глиформина на продукцию глюкозы печенью, именно комбинация его эффектов на уровне всех трех тканей, по-видимому, обусловливает благоприятный фармакологический профиль препарата.
Основным механизмом действия метформина является снижение продукции глюкозы печенью (13). Такой механизм действия препарата в основном связан с подавлением процессов глюконеогенеза и в меньшей степени гликогенолиза. Метформин способствует инсулин-индуцированному подавлению глюконеогенеза из таких предшественников глюкозы, как лактат, пируват, глицерол, некоторые аминокислоты, а также противодействует глюконеогенетическому действию глюкагона. В первую очередь, это происходит вследствие торможения поступления перечисленных субстратов и ингибирования ключевых ферментов глюконеогенеза в гепатоцитах – пируваткарбоксилазы, фруктозо-1,6-бифосфатазы и глюкозо-6-фосфатазы (24). Общепризнанно, что последствия повышенной гепатической продукции глюкозы в ночное время крайне неблагоприятны ввиду стимуляции процессов атерогенеза.
Наряду с этим под влиянием метформина повышается чувствительность к инсулину скелетных мышц и жировой ткани, что реализуется посредством ряда клеточных механизмов. Со стороны рецепторов инсулина наблюдается повышение их числа и аффинности. Кроме того, происходит стимуляция тирозинкиназной активности инсулинового рецептора, а также экспрессии и активности транспортеров глюкозы, их транслокация из внутриклеточного пула на клеточную мембрану (14, 20). Вышеперечисленные процессы приводят к увеличению поглощения глюкозы органами – мишенями инсулина – печенью, мышечной и жировой тканями. Усиливая кровообращение в печени и ускоряя процесс превращения глюкозы в гликоген, метформин увеличивает синтез гликогена в печени (13) .
Следует отметить, что метформин оказывает влияние на всасывание углеводов в желудочно-кишечном тракте, замедляя его скорость, а также снижает аппетит (13, 21). Интестинальные эффекты метформина вносят существенный вклад в предотвращение постпрандиальных пиков гликемии, ассоциированных с риском преждевременной смерти от сердечно-сосудистых заболеваний (33). Полагают, что один из механизмов анорексигенного действия метформина связан с влиянием препарата на метаболизм глюкогоноподобного пептида-1 (ГПП-1). Так, в работе Mannucci E. и соавторов определяли уровни ГПП-1 (7-36) амида/(7-37) исходно и через 15 дней терапии метформином (850 мг/сут.) у больных с ожирением до и после нагрузки ГТТ (19). С целью устранения влияния инсулинемии и гликемии на секрецию ГПП-1 исследование проводилось в условиях эугликемического гиперинсулинемического клэмпа. Авторы не обнаружили изменений концентраций ГПП-1 у лиц контрольной группы. Вместе с тем, у больных с ожирением метформин вызывал существенное увеличение концентрации ГПП-1 (7-36)амида/(7-37) на 30 и 60 минутах теста при неизмененном базальном уровне пептида. В смешанной плазме (после 30 мин. инкубации при 370С), а также в растворе буфера, содержащем дипептидил-пептидазу-4, метформин ингибировал деградацию ГПП-1.
Важным эффектом метформина является уменьшение или стабилизация массы тела, а также снижение отложения висцерального жира. Согласно результатам экспериментальных исследований на животных моделях, анорексигенный эффект метформина, по-видимому, связан с центральным действием препарата на уровне гипоталамических нейронов (4). Модулируя экспрессию орексигенного нейропептида Y, метформин способствует снижению массы тела. В различных исследованиях установлено, что в зависимости от длительности приема метформина снижение массы тела у больных с МС составило от 0,5 до 4,5 кг (4, 5, 21). В работе Kurukulasusuriya R. и соавторов показано, что количество висцерального жира на фоне терапии метформином снизилось на 15,5%, в то время как изменение общей массы подкожного жира в конце исследования было не достоверно (15). Опубликованные данные по применению метформина у подростков с МС в течение 6 месяцев показали, что применение метформина сопровождалось снижением индексом массы тела (ИМТ), объема талии, количества висцеральной жировой ткани (см2), концентрации инсулина натощак (27).
Наряду с этим метформин обладает и рядом других метаболических и гемодинамических эффектов, позволяющих позитивно воздействовать на различные компоненты МС. Благоприятное влияние на метаболизм липидов плазмы обусловлено гиполипидемическим и антиатерогенным действием препарата (таблица 1) (5, 19, 32). В жировой ткани последствия ИР приводят к активизации липолиза и избыточному выделению СЖК, которому также содействует отсутствие ингибирующего влияния инсулина на гормон-чувствительную липазу. Избыток СЖК усугубляет нарушение печеночной и периферической чувствительности к инсулину, способствует увеличению синтеза и секреции ЛПОНП из печени (28). Повышенная концентрация СЖК на уровне печени стимулирует ранние этапы глюконеогенеза. В скелетных мышцах избыток СЖК подавляет активность пируват-дегидрогеназы, а также нарушает транспорт и фосфорилирофание глюкозы (21). Снижая концентрацию, окисление СЖК (соответственно на 10-17% и 10-30%) и активизируя их реэстерификацию, метформин не только улучшает чувствительность к инсулину, но и способствует профилактике прогрессирования нарушений секреции инсулина у больных МС (8, 13). В целом нормализация концентрации СЖК под влиянием метформина приводит к устранению липотоксичности на всех уровнях, включая печень, мышечную ткань и островки Лангерганса. Лечение метформином сопровождается снижением концентрации триглицеридов на 10-20%, ХС ЛПНП – на 10% и как следствие – снижением печеночного синтеза и повышением клиренса ЛПОНП, повышением концентрации ХС ЛПВП на 10-20% (5, 6, 21). Многие их этих эффектов метформина обусловлены уменьшением ИР.
Известно, что эктопическое отложение жира в печени четко коррелирует со степенью ИР (1). Снижение поступления СЖК в печень и концентрации ТГ под влиянием метформина в условиях улучшения чувствительности к инсулину приводят к уменьшению явлений гепатостеатоза, известного компонента МС (12, 14).
Повышая печеночную и периферическую чувствительность к эндогенному инсулину, метформин напрямую не влияет на секрецию инсулина. Не оказывая прямых эффектов на β-клетки, метформин опосредованно улучшает секрецию инсулина, способствует сохранению функциональной активности β-клеток, снижая глюкозотоксичность и липотоксичность (21, 25, 33). Уменьшая соотношение связанный/свободный инсулин, повышая инсулин/проинсулин, препарат изменяет фармакодинамику инсулина. При этом на фоне уменьшения ИР снижается базальный уровень инсулина в сыворотке крови (27).
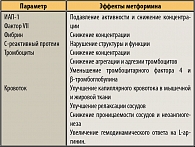
Кроме того, у больных МС метформин оказывает протективные кардиоваскулярные эффекты, связанные не только с его влиянием на липидный обмен, но и эндотелиальную функцию, сосудистую реактивность, систему гемостаза и реологию крови (таблица 2).
По современным представлениям фармакологические воздействия, корригирующие ИР, приводят к улучшению эндотелиальной функции (10, 11). В последние годы появилось много интересных данных о гемодинамических эффектах метформина, которые свидетельствуют о значимой роли препарата в профилактике и замедлении прогрессирования кардиоваскулярных заболеваний (3, 6, 24). Так, метформин положительно влияет на систему гемостаза и реологию крови, обладает способностью не только тормозить агрегацию тромбоцитов, но и снижать риск образования тромбов (14). Также метформин оказывает антиоксидантное влияние на тромбоциты, снижает уровень тромбоцитарного фактора 4 и β-тромбоглобулина, являющихся маркерами активации тромбоцитов (10).
Недавние исследования показали улучшение процессов фибринолиза под влиянием терапии метформином, что обусловлено снижением уровня ИАП-1, инактивирующего тканевой активатор плазминогена (5, 25). Кроме того, метформин обладает и непрямым механизмом снижения уровня ИАП-1. Адипоциты висцеральной жировой ткани продуцируют значительно больше ИАП-1, чем адипоциты подкожно-жировой клетчатки, а терапия метформином способствует уменьшение массы висцерального жира (12).
Как показали результаты исследования Vitale C. и соавторов, по сравнению с контрольной группой, получавшей плацебо, у лиц, получавших метформин (1500 мг/сут.), отмечалось достоверное улучшение чувствительности к инсулину (снижение HOMA-IR на 26%) и эндотелий-зависимой вазодилятации плечевой артерии (31).
Важно отметить, что in vitro метформин обладает антиатеросклеротическим действием, воздействуя на ранние стадии развития атеросклероза, включая снижение отложения липидов в сосудистой стенке, нарушение адгезии моноцитов, их трансформации и способности захватывать липиды (3, 11, 18). Метформин тормозит включение липидов в сосудистую стенку и пролиферацию гладкомышечных клеток сосудов. Влияя на процессы полимеризации и агрегации фибрина, метформин вызывает нарушение структуры и функцию фибрина.
Вазопротективные эффекты метформина заключаются в нормализации цикла сокращения/расслабления артериол, уменьшении проницаемости сосудистой стенки и торможении процессов неоангиогенеза, восстановлении функции пейсмекерных клеток, регулирующих циклическую вазодвигательную активность (11, 14). На фоне терапии метформином повышается транспорт глюкозы в эндотелии и гладких мышцах сосудов, а также в мышце сердца, улучшается эндотелий-зависимая вазодилатация (20, 31).
Наряду с перечисленными эффектами, метформин обладает и яркой антиоксидантной активностью, обусловленной торможением клеточных окислительных реакций, в том числе и окислительного гликозилирования белков (10, 12).
В последнее время большое внимание уделяется активной профилактике СД2 (1, 21, 33). Согласно мнению Laaksonen D.F. и соавторов риск развития СД2 у пациентов с МС повышается в 7-9 раз по сравнению с индивидами, не имеющими МС (16). В настоящее время в мире насчитывается свыше 300 млн людей с НТГ (32). Согласно эпидемиологическим прогнозам, к 2025 г. число пациентов с НТГ повысится до 500 млн. Ежегодно примерно у 1,5-7,3% лиц с НТГ развивается СД типа 2. Гликемия натощак 5,6 ммоль/л и более повышает риск перехода НТГ в СД типа 2 в 3,3 раза. Необходимо особо отметить, что наибольшее количество пациентов с НТГ или с СД типа 2 – это люди активного трудоспособного возраста.
В крупнейшем исследовании DPP (Diabetes Prevention Program, 2002) было показано, что терапия метформином может эффективно и безопасно предотвращать развитие СД2 у пациентов с НТГ, особенно у пациентов с ИМТ более 25 кг/м2 и имеющих высокий риск развития СД2 (8). Так, у пациентов с НТГ и избыточной массой тела, получавших метформин (1700 мг/сут.), отмечалось снижение риска развития СД2 на 31% по сравнению с группой пациентов, не получавших медикаментозной терапии. За долгие годы применения в клинической практике метформин (Глиформин), являющийся диметилбигуанидом и абсорбирующийся в основном в тонком кишечнике, продемонстрировал высокую безопасность. Отсутствие длинных гидрофобных боковых цепей ограничивает как способность препарата к связыванию с клеточной мембраной, так и, впрочем, активное накопление внутри клетки, чем обусловлена низкая вероятность лактацидоза (13, 14). Метформин практически не метаболизируется в организме и полностью выводится почками в неизмененном виде (период полувыведения 1,5-4,9 часа). Противопоказаниями к назначению метформина (Глиформина) являются нарушения функций почек (снижение клиренса креатинина ниже 50 мл/мин. или концентрация креатинина крови более 132 ммоль/л у мужчин и более 123 ммоль/л у женщин), гипоксические состояния любой природы, а также злоупотребление алкоголем. Следует воздержаться от назначения препарата в период беременности и лактации.
Лечение препаратом инициируют с 500-850 мг, принимаемых в ужин или на ночь. В дальнейшем доза препарата увеличивается на 500-850 мг каждую 1-2 недели. Максимальная рекомендованная доза у больных с МС составляет 1500-1700 мг/ сутки в режиме 2-3 приемов. Во избежание побочных явлений метформина (диарея, метеоризм, абдоминальный дискомфорт, металлический вкус во рту) необходима постепенная титрация дозы препарата, а в некоторых случаях – временное снижение дозы до предыдущей. Побочные эффекты обычно исчезают при снижении дозы препарата.
В заключение следует отметить, что рациональное лечение МС метформином (Глиформином) в сочетании с нефармакологическими методами не только улучшает чувствительность к инсулину, но и положительно влияет на компоненты МС, многочисленные факторы риска сердечно-сосудистых заболеваний, а также носит превентивный характер в плане развития СД2. При выборе препарата для фармакотерапии больных МС всегда нужно помнить о доказанных преимуществах метформина у такой категории больных.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.