Особенности дерматоскопии в диагностике меланомы кожи. Обзор литературы
- Аннотация
- Статья
- Ссылки
- English
Посвящается нашему учителю профессору Льву Вадимовичу Демидову
«Мир полон очевидных вещей, которые никто не замечает».
Артур Конан Дойль
Вы научили нас видеть невидимое…
Посвящается нашему учителю профессору Льву Вадимовичу Демидову
«Мир полон очевидных вещей, которые никто не замечает».
Артур Конан Дойль
Вы научили нас видеть невидимое…

Введение
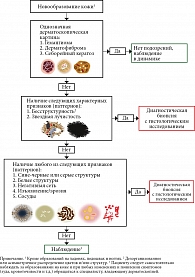
Заболеваемость меланомой кожи неуклонно растет среди светлокожего населения всех континентов, постепенно превращая относительно редкую злокачественную опухоль в одного из лидеров в структуре онкологической заболеваемости [1]. Несмотря на прорывы последних десятилетий, произошедшие в лекарственном лечении меланомы кожи, благоприятный прогноз развития болезни и успех лечения пациента по-прежнему во многом зависят от раннего выявления. Это приводит к постоянному совершенствованию неинвазивных методов ранней диагностики (новые алгоритмы дерматоскопии, конфокальной микроскопии, прижизненное молекулярно-генетическое тестирование новообразований кожи, применение искусственного интеллекта при анализе изображений новообразований кожи), которые уже в ближайшее время могут потеснить сегодняшний стандарт диагностики опухолей кожи – патоморфологическое исследование [2]. Тем не менее, пожалуй, самым доступным и распространенным методом неинвазивной ранней диагностики подозрительных новообразований кожи остается дерматоскопия. Этот простой и высокоэффективный инструмент уже несколько десятилетий успешно применяют для дифференциальной диагностики злокачественных опухолей кожи. Стандартизацией метода дерматоскопии можно считать создание в 2007 г. консенсусных рекомендаций по дерматоскопическому осмотру, разработанных членами правления Международного общества дерматоскопии и ставших в настоящее время общепризнанным алгоритмом дерматоскопического исследования (табл. 1) [3].
Внимания заслуживает пункт 3 – двухэтапный метод дерматоскопической оценки, позволяющий изначально выделить меланоцитарные, немеланоцитарные или неклассифицируемые новообразования кожи. В дальнейшем дифференциальную диагностику меланомы кожи проводят уже между меланоцитарными и неклассифицируемыми образованиями кожи с использованием хорошо известных дерматоскопических алгоритмов: анализа характерных признаков (паттерн-анализа), дерматоскопического правила ABCD Штольца, алгоритма Мензеса, 7-балльного алгоритма Ардженциано и др.
Многообразие существующих дерматоскопических алгоритмов для дифференциальной диагностики меланоцитарных новообразований кожи обусловлено, во-первых, попыткой авторов упростить их освоение врачами, а во-вторых, стремлением увеличить чувствительность и специфичность выявления меланомы кожи с их помощью. Поскольку каждый алгоритм имеет свои достоинства и недостатки, особенно в выявлении ранней меланомы кожи, продолжают создаваться новые дерматоскопические алгоритмы, что, по мнению авторов, еще больше упростит диагностику меланомы среди клиницистов, не обладающих высокой экспертностью в дерматоскопии.
Одним из примеров такого нового упрощенного дерматоскопического алгоритма можно считать предложенный в 2016 г. алгоритм TADA (Triage Amalgamated Dermoscopic Algorithm), обладающий высокой чувствительностью – 94,8% и специфичностью 72,3% [4].
На первом этапе алгоритм TADA требует исключить принадлежность исследуемого новообразования к одному из трех наиболее часто встречающихся доброкачественных новообразований кожи (гемангиоме, дерматофиброме и себорейному кератозу). На втором этапе следует проанализировать наличие структурного беспорядка (дезорганизованного или асимметричного распределения цветов и/или структур), звездной лучистости, структур сине-черного или серого цвета, белых структур, негативную пигментную сеть, изъязвление и сосуды (рис. 1).
Другим примером упрощенного и нового дерматоскопического алгоритма можно считать алгоритм PASS, опубликованный по результатам мультицентрового ретроспективного анализа в феврале 2023 г. [5]. Наиболее значимыми для выявления меланомы в этом алгоритме являются всего три дерматоскопических признака – полихромия, асимметрия, специфические структуры. Диагностическая точность алгоритма PASS составила 88,4%, чувствительность – 91,9%, специфичность – 87%.
Универсальность существующих дерматоскопических алгоритмов зачастую не отражает специфику дерматоскопической картины меланомы кожи особых анатомических локализаций, что ограничивает ее возможности в ранней диагностике при расположении меланомы на лице, ладонях, подошвах и др. Поэтому остановимся подробнее на особенностях дерматоскопической картины меланомы кожи рaзличных локализаций.
Меланома кожи туловища
Меланома кожи туловища характеризуется разнообразием клинико-морфологических вариантов. Наиболее частым гистологическим вариантом является поверхностно-распространяющаяся меланома, и большинство дерматоскопических алгоритмов разработаны для выявления ранних форм именно этой локализации [6]. Полихромия, асимметрия и бело-голубая вуаль – хорошо известные дерматоскопические признаки меланомы кожи туловища [7]. Для меланомы кожи верхней части спины, включая межлопаточную область, характерными дерматоскопическими признаками являются зоны регресса, глобулы и блестящие белые линии, а атипичная пигментная сеть в большей степени характерна для меланомы кожи передней брюшной стенки [8].
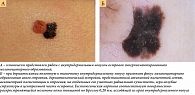
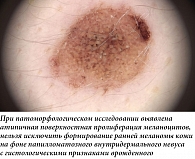
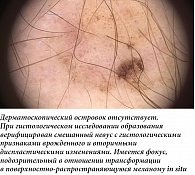
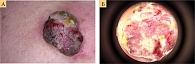
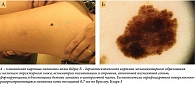
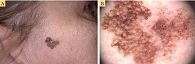
Меланомы кожи туловища нередко могут быть ассоциированы с невусом – так называемые невус-ассоциированные меланомы (НАМ). Однако чаще это не клинический, а патоморфологический диагноз. НАМ имеют свои дерматоскопические особенности, на которые влияют различные факторы, например гистологический тип невуса, соотношение компонентов меланомы и невуса, а также толщина меланомы [9]. Когда невус и меланома расположены близко друг к другу, при дерматоскопии меланома может выглядеть как участок атипии по краю доброкачественного новообразования (рис. 2 А, Б и рис. 3) в виде островка. Однако когда нет четкого горизонтального разделения между компонентами невуса и меланомы, подобный островок атипии обычно отсутствует (рис. 2 В). К другим дерматоскопическим критериям НАМ можно отнести атипичную пигментную сеть (рис. 4), глобулы и полоски. Наличие бело-голубой вуали обычно ассоциировано с меланомой, возникшей de novo.
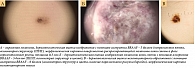
Узловая меланома составляет 10–15% от всех диагностированных меланом, является второй по частоте встречаемости после поверхностно-распространяющейся меланомы [10]. Классифицированы несколько дерматоскопических критериев узловой меланомы в зависимости от наличия или отсутствия пигментации. Частые признаки пигментированной узловой меланомы: сине-черный цвет, неравномерно расположенные точки и глобулы, кристаллические структуры и сосуды разного размера и формы [11]. Нередко можно обнаружить на поверхности образования изъязвление, кровоточивость. Беспигментная узловая меланома характеризуется наличием сосудистых атипий, включая преобладающие центральные сосуды, сосуды в виде шпильки, молочно-розовые участки, более одного оттенка розового и сочетание точечных и линейных сосудов, расположенных неравномерно (рис. 5 А, Б) [12].
T. Deinlein и соавт. подчеркнули, что толщина опухоли может влиять на сосудистый рисунок при дерматоскопическом исследовании [13]. Было выявлено, что точечные сосуды, белые блестящие полосы и неравномерная синяя бесструктурная область являются более вероятными предикторами «тонкой» узловой меланомы, чем «толстой» узловой меланомы кожи (в 3,4; 2,9 и 2,4 раза соответственно) [14].
Меланома кожи конечностей
В немногочисленных исследованиях, посвященных особенностям дерматоскопии при различных локализациях, изучались дерматоскопические признаки меланомы кожи нижних конечностей. Данная локализация меланомы кожи характерна в основном для женщин. По сравнению с меланомой кожи туловища большинство меланом кожи нижних конечностей имеют характерные признаки: линейные пересекающиеся борозды, более светлые, чем общая пигментация поражения (рис. 6 А, Б) [15]. Дополнительные признаки включают многоугольники/угловатые линии, зоны регресса и дерматоскопические островки.
Акральная меланома
Акральная меланома (АМ) – это меланома, локализующаяся на ладонях, подошвах или в подногтевой области. Акральная меланома составляет около 3% от всех меланом, является наиболее распространенным подтипом меланомы (20–40%) среди темнокожего населения (лица азиатского, африканского и латиноамериканского происхождения) [16]. Клинически АМ на начальной стадии развития представляет собой пигментированное пятно с нечеткими границами. Со временем на фоне растущей АМ может появляться узловой компонент. Дерматоскопия акральных участков проводится с учетом особенностей кожного рельефа ладонных и подошвенных поверхностей (расположения кожных борозд и гребней). Паттерн параллельных линий на гребешках (ППЛГ, полосообразная пигментация вдоль эпидермальных гребней) – классический дерматоскопический признак АМ – может быть обнаружен как на ранних стадиях, часто в виде уникального рисунка, так и на поздних [17]. Типичными дерматоскопическими признаками, связанными с поздней стадией АМ, является наличие ППЛГ с диффузной пигментацией и неравномерными коричневыми или черными точками/глобулами. При АМ может также наблюдаться неравномерный фибриллярный рисунок, характеризующийся асимметричным и нерегулярным расположением фибриллярной пигментации, при этом фибриллярные структуры различаются по размеру и цвету. Дополнительные дерматоскопические признаки инвазивной стадии АМ – атипичный сосудистый рисунок, бело-голубая вуаль и изъязвления.
Были предложены дерматоскопические алгоритмы, помогающие выявлять АМ на ранних стадиях и дифференцировать ее с доброкачественными образованиями. К примеру, при оценке образования с помощью клинического трехэтапного алгоритма хирургический этап лечения будет рассматриваться, когда приобретенное акральное меланоцитарное образование имеет нетипичную дерматоскопическую картину с диаметром поражения ≥ 7 мм и когда возраст пациента превышает 50 лет [18]. Алгоритм обладает высокой чувствительностью и специфичностью – 80 и 88% соответственно.
Также был предложен дерматоскопический алгоритм BRAFF, который продемонстрировал высокую точность (88%) [19].
Алгоритм BRAFF состоит из четырех положительных и двух отрицательных паттернов: неправильные пятна (1 балл), ППЛГ (3 балла), асимметрия структур (1 балл) и асимметрия цвета (1 балл), наличие параллельного рисунка борозды (-1 балл), наличие фибриллярного рисунка (-1 балл) (рис. 7 А, Б, В). Установлено, что порог в один балл обеспечивает наилучшую чувствительность (93%) при специфичности 87%. При дерматоскопии беспигментной АМ в большинстве случаев можно обнаружить микроскопические остатки пигментации. Почти в половине образований имеется сосудистый полиморфизм с молочно-красными участками (95%), линейными сосудами неправильной формы (49%), точечными сосудами (43%) и сосудами в форме шпильки (41%).
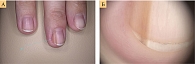
Подногтевая меланома составляет примерно 1–3% от всех меланом у светлокожих и 15–20% у темнокожих пациентов и чаще всего локализуется на больших пальцах верхних и нижних конечностей. Наиболее распространенными клиническими проявлениями подногтевой меланомы являются меланонихии (около 75% случаев) (рис. 8) или реже изъязвленный узел ногтевого ложа (около 25% случаев). Вместе с этими клиническими проявлениями можно также наблюдать околоногтевую пигментацию (симптом Хатчинсона). Подногтевая меланома, представляющая собой продольную полосу меланонихии без аномалий ногтевой пластины или изъязвлений, обычно выявляется in situ и имеет благоприятный прогноз [20]. Появляющиеся в зрелом возрасте полосы на одной ногтевой пластине коричнево-черного цвета с размытыми границами и тенденцией к увеличению – симптом Хатчинсона. Эти признаки указывают на злокачественность меланонихии.
При динамическом наблюдении за пациентом с меланонихиями ногтевых пластин следует оценивать следующие признаки [21]:
- цвет полосы, фон, который проходит продольно от проксимального до дистального края ногтевой пластины и может варьировать по цвету от серого до коричневого и черного;
- продольные тонкие линии, которые видны только на заднем плане. Они могут быть двух видов:
- равномерные линии, которые имеют одинаковый цвет и толщину, проходят от начала до конца полосы параллельно друг другу,
- неравномерные линии, которые имеют разный цвет (от светло-коричневого до черного) и толщину, часто прерываются по длине и переходят друг в друга;
- пигментация околоногтевых тканей, включая проксимальный и латеральный ногтевые валики и гипонихий;
- небольшого размера черно-коричневые гранулы диаметром менее 0,1 мм;
- дополнительные признаки при дерматоскопии – точки/глобулы коричнево-черного цвета (включения меланина в ногтевой пластине), дистрофия ногтевой пластины, ширина пигментной полосы более 2/3 ногтевой пластины.
Дистрофия ногтевой пластины, как правило заметная при клиническом осмотре, является показателем инвазивной меланомы. Примерно 1/4 всех подногтевых меланом являются беспигментными и проявляются в виде эрозированного узелка ногтевого ложа. Беспигментные подногтевые меланомы чаще всего характеризуются полиморфным сосудистым рисунком с молочно-красными участками. Дерматоскопия чаще всего не позволяет дифференцировать беспигментную узловую подногтевую меланому от других доброкачественных или злокачественных опухолей ногтевого ложа, таких как пиогенная гранулема и плоскоклеточный рак.
Меланома кожи головы и шеи
Злокачественное лентиго, или лентиго-меланома, чаще всего возникает на коже, поврежденной ультрафиолетовым излучением, и составляет 4–15% от всех диагностированных меланом. Злокачественное лентиго наиболее часто локализуется в виде нечетко очерченного, неравномерного пигментированного пятна на коже щек или центральной части кожи лица у женщин, у мужчин чаще на коже волосистой части головы или хрящевых участках ушной раковины, также на коже шеи [22]. Дерматоскопические признаки меланоцитарных образований на коже лица включают уплощение эпидермальных гребней, пигмент прерывается волосяными фолликулами и отверстиями придаточных структур, создавая псевдосеть, в отличие от классической пигментной сети, наблюдаемой на других участках тела. Более того, меланоциты на ранних стадиях заболевания в основном пролиферируют вдоль волосяных фолликулов и придаточных структур, создавая специфические дерматоскопические узоры, которые являются фолликулоцентричными. Эти уникальные особенности обусловлены специфическими гистологическими характеристиками злокачественного лентиго на коже лица [23].
Дерматоскопические критерии, наблюдаемые на ранних этапах развития злокачественного лентиго, включают асимметрию пигментации в волосяных фолликулах и вокруг них (круги, полукруги и круги внутри кругов, обычно с сероватым оттенком), за которой следует появление перифолликулярных серых точек и глобул (кольцевидно-зернистый рисунок сине-серого цвета) (рис. 9 А, Б), вплоть до ромбовидных структур/угловатых линий, образующихся в межфолликулярных областях, создавая ромбоиды, и, наконец, пигментированных пятен с облитерацией волосяных фолликулов (однородные участки) [24]. Еще одним признаком, описанным в исследовании C. Navarrete-Dechent и соавт., является «выбухание волосяных фолликулов». Авторы полагают, что эта особенность может коррелировать с перифолликулярными линейными выступами (ПЛП), наблюдаемыми при дерматоскопии в 61,8% меланом типа злокачественного лентиго, и что ПЛП могут являться новым дерматоскопическим симптомом меланом лицевой локализации. Авторы определили ПЛП как «короткие, линейные, пигментированные выступы, исходящие из волосяных фолликулов». Дерматоскопический признак ПЛП имеет высокую чувствительность и специфичность (61,8 и 96,0% соответственно) [25].
Заключение
Морфологические особенности меланомы кожи (клинические, дерматоскопические и молекулярно-генетические) напрямую коррелируют с анатомической локализацией меланомы [26]. Например, меланомы кожи, локализующиеся на голове и шее, отличаются от меланомы кожи на туловище и конечностях из-за различного строения кожи и кумулятивного воздействия ультрафиолетового излучения. Меланомы кожи, локализующиеся на ладонях и подошвах, встречаются реже, поэтому их сложнее диагностировать на рутинных осмотрах, и чаще всего прогностически такие меланомы оказываются крайне неблагоприятными [27]. Становится очевидным, что специалистам необходимы знания дерматоскопических паттернов меланомы кожи в зависимости от анатомической локализации, прежде всего для повышения эффективности ранней диагностики и возможности влияния на прогноз заболевания, особенно меланом редких локализаций.
I.Ye. Sinelnikov, PhD, I.A. Utyashev, PhD, V.V. Nazarova, PhD
Israeli Scientific Medical Center Melanoma Unit
Hadassah Institute of Oncology, Moscow
N.N. Blokhin National Medical Research Center of Oncology
N.I. Pirogov Russian National Research Medical University
Contact person: Valeria V. Nazarova, jezerovel@gmail.com
The incidence of melanoma of the skin is steadily increasing, and, undoubtedly, the need for its early detection is increasing. A universal tool for early diagnosis is dermatoscopy, a method of in vivo examination of skin neoplasms, which has proven its effectiveness in the course of numerous clinical studies. Knowledge of algorithms and dermatoscopic patterns of skin melanoma, depending on the anatomical localization of the tumor, can increase the effectiveness of early diagnosis and, as a result, affect the prognosis of the disease, especially melanomas of rare localizations.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.