Тренировки мышц тазового дна в режиме биологической обратной связи на приборе PELVIC-FIT
- Аннотация
- Статья
- Ссылки
- English

Введение
Под дисфункцией тазового дна понимают комплекс нарушений функции связочного аппарата и мышц тазового дна, удерживающих органы малого таза в нормальном положении и обеспечивающих удержание мочи и кала. Опущение тазовых органов, различные типы недержания мочи и кала, хронический цистоуретрит, сексуальные дисфункции остаются одними из наиболее распространенных расстройств в урогинекологии. Частота опущения и выпадения тазовых органов достигает 30%, причем в 47,3% случаев пролапс гениталий сопровождается стрессовым недержанием мочи [1, 2].
Нарушение функции мышц тазового дна обусловлено рядом причин: возрастом, наследственностью, родовым травматизмом, родами крупным плодом, тяжелой физической нагрузкой, связанной с повышением внутрибрюшного давления и др. В последнее время наблюдается тенденция к «омоложению» данных нарушений. То, что пролапс гениталий встречается у молодых и нерожавших женщин, подтверждает роль дисплазии соединительной ткани в развитии заболевания.
Сочетание органической патологии и опущения тазовых органов определяет многообразие клинических проявлений: ощущение инородного тела во влагалище, ургентные позывы к мочеиспусканию, недержание мочи при ургентном позыве и физической нагрузке, ноктурия, ощущение неполного опорожнения мочевого пузыря, чувство дискомфорта, тяжесть в промежности и внизу живота. У многих пациенток имеет место сексуальная дисфункция и/или диспареуния. Задержка мочеиспускания или ощущения неполного опорожнения мочевого пузыря нередко связаны с опущением передней стенки влагалища. Симптомы могут возникать в репродуктивном возрасте и прогрессировать, что резко снижает качество жизни [1].
Недержание мочи у женщин – самое частое заболевание в структуре дисфункции тазового дна. Около 50% женщин в возрасте от 45 до 60 лет хотя бы однажды отмечали непроизвольное недержание мочи. Его распространенность среди россиянок составляет 33,6–36,8%. С возрастом ситуация усугубляется. Так, если в возрастной группе от 25 до 34 лет этот показатель достигает 8,7%, то в группе 55 лет и старше превышает 34%. Среди женщин старше 50 лет стрессовое недержание мочи встречается в 70% случаев, что подтверждает социальную значимость проблемы [3]. Реальная распространенность недержания мочи может быть еще выше, поскольку женщины стесняются сообщать врачу об этом расстройстве и считают его неотъемлемым признаком старения [4].
В соответствии с рекомендациями Международного общества по проблемам недержания мочи (International Continence Society – ICS), под термином «недержание мочи» понимается любое непроизвольное, не контролируемое волевым усилием выделение мочи. Развитие заболевания обусловлено, в частности, нарушением функции детрузора (гиперактивностью, низкой эластичностью стенки мочевого пузыря), нарушением функционирования сфинктерного аппарата (гипермобильностью уретры, недостаточностью уретрального сфинктера), парадоксальной ишурией. Не последнюю роль играет и состояние связочного аппарата тазового дна.
В клинической практике недержание мочи принято подразделять на три основных типа: стрессовое, ургентное и смешанное. В 30–40% случаев стрессовый компонент сочетается с ургентным, то есть имеет место смешанная форма недержания мочи. С возрастом распространенность этого типа увеличивается, достигая после 60 лет 56% [5].
Среди факторов риска развития недержания мочи выделяют:
- предрасполагающие:
- наследственность;
- особенности труда (недержание мочи чаще возникает у женщин, занятых физическим трудом);
- неврологические заболевания;
- анатомические нарушения;
- особенности коллагенового статуса;
- провоцирующие:
- роды;
- хирургические вмешательства на органах таза;
- повреждения тазовых нервов и/или мышц тазового дна;
- способствующие:
- расстройства кишечника;
- избыточная масса тела;
- менопауза;
- инфекции нижних мочевыводящих органов;
- психический статус.
Дисфункция тазового дна причиняет тяжелые моральные страдания, снижает социальную активность женщины. Неудобство и смущение резко ухудшают качество жизни, в том числе сексуальной [2, 6].
Диагностика
Для количественной оценки пролапса тазовых органов используют Стандартизированную классификацию пролапса гениталий (Pelvic Organ Prolapse Quantication – POP-Q), разработанную ICS в 1996 г. Эта система предполагает измерение расположения точек на передней и задней стенках влагалища, шейке матки, в своде влагалища, определение расстояния от наружного отверстия уретры до заднего края гимена, расстояния между задним краем гимена и анальным отверстием, длины влагалища. Классификация предусматривает четыре степени пролапса тазовых органов, она достаточно сложна и громоздка. В то же время она имеет преимущества: воспроизводимость результатов (первый уровень доказательности), точность количественной оценки ряда анатомических ориентиров, в том числе проведенного лечения [7].
Диагностика пролапса тазовых органов и различных типов недержания мочи основана на тщательном выяснении анамнеза, анализе дневников мочеиспускания, данных анкетирования, результатах комбинированного уродинамического исследования, цистометрии, цистоуретроскопии, ультразвукового и рентгенографического исследований [8].
В урогинекологической практике используют опросники по недержанию мочи Urogenital Distress Inventory (UDI-6), Incontinence Impact Questionnaire (IIQ-7), International Consultation on Incontinence Questionnaire Urinary Incontinence Short Form (ICIQ-SF), Международный индекс оценки удержания мочи, анкету оценки качества жизни SF-36, опросник Кинга и др. Стандартным считается Опросник по оценке сексуальной функции женщин с пролапсом тазовых органов и/или недержанием мочи (Pelvic Organ Prolapse and Incontinence Sexual Function Questionnaire – PISQ-31). PISQ-12 – более краткая версия, которая рекомендована для применения в клинической практике. Наиболее распространенным способом диагностики сексуальных дисфункций является Индекс женской сексуальной функции (Female Sexual Function Index – FSFI).
Комбинированное уродинамическое исследование, признанное одним из самых эффективных методов дифференциальной диагностики различных типов недержания мочи, направлено на изучение состояния сократительной способности детрузора и замыкательной функции уретры и сфинктера. Урофлоуметрия – простой диагностический метод, позволяющий оценить скорость и время опорожнения мочевого пузыря. В ходе урофлоуметрии определяется функциональное состояние детрузора и замыкательного аппарата уретры. Данная неинвазивная методика рекомендована в качестве рутинного скрининга при любых жалобах на нарушение мочеиспускания, она не требует специальной подготовки и предварительного обследования пациентки [9].
Для диагностики пролапса тазовых органов иногда применяют ретроградную цистоуретрографию, кольпографию и проктографию в покое и при напряжении в прямой и боковой проекциях. Однако из-за опасности радиоактивного облучения, отсутствия четкой визуализации мягких тканей тазового дна, необходимости использования рентгеноконтрастных веществ эти методы не получили широкого распространения.
Возможности трансвагинального ультразвукового исследования (УЗИ) достаточно высоки для уточнения расположения уретровезикального сегмента и определения сфинктерной недостаточности у пациенток со стрессовым типом недержания мочи. При УЗИ промежности можно установить локализацию дна мочевого пузыря, его расположение относительно верхнего края лона, измерить длину и диаметр уретры на всем протяжении, задний уретровезикальный угол (бета) и угол между уретрой и вертикальной осью тела (альфа), оценить конфигурацию шейки мочевого пузыря, мочеиспускательного канала, положение шейки мочевого пузыря по отношению к симфизу. При трехмерном моделировании ультразвукового изображения можно определить состояние внутренней поверхности слизистой оболочки, диаметр и площадь сечения мочеиспускательного канала на поперечных срезах в верхней, средней и нижней трети уретры, провести осмотр шейки мочевого пузыря, визуализировать его внутренний «сфинктер» [10].
В настоящее время для оценки подвижности тазового дна широко используется УЗИ тазового дна. К преимуществам такого метода относятся его доступность, отсутствие ионизирующего излучения, неинвазивность. Кроме того, не требуется специальной подготовки пациентки. Как правило, для определения подвижности тазового дна применяется сканирование промежности.
В одном из исследований оценивали подвижность тазового дна по динамике изменения объема пролапса от состояния покоя к состоянию напряжения (повышение внутрибрюшного давления/проба Вальсальвы) с помощью трехмерного сканирования промежности. Подвижность тазового дна у женщин, страдавших стрессовым недержанием мочи, почти в 1,6 раза превышала таковую у пациенток без недержания мочи. При сканировании тазовых органов у женщин без пролапса прирост его объема составил 28%, что свидетельствовало о нормальной подвижности тазового дна. В то же время у пациенток с бессимптомным пролапсом тазовых органов исследуемый показатель достигал 75%. Патологическая подвижность тазового дна начиная с показателя объема опущения в 52% требует профилактических мероприятий по укреплению мышц тазового дна (методика биологической обратной связи – БОС) с дальнейшим динамическим наблюдением. В отличие от классификации POP-Q только трехмерное УЗИ дает полное представление о подвижности тазового дна у пациенток с выраженным пролапсом тазовых органов (третья-четвертая стадия по классификации POP-Q), которая варьируется в широких пределах. Именно поэтому степень натяжения и фиксации синтетического материала при выполнении хирургической коррекции, а также площадь сетчатого имплантата должны подбираться индивидуально с учетом резерва подвижности тазового дна.
Таким образом, УЗИ тазового дна помогает обнаружить его патологическую подвижность еще до клинических проявлений пролапса, обеспечивает возможность проведения профилактических мероприятий и динамического наблюдения, а также позволяет определять функциональные резервы при планировании хирургического лечения тазовых дисфункций [10].
В настоящее время для диагностики дисфункции тазового дна применяют широкий спектр цифровых перинеометров, влагалищных манометров и цифровых электромиографов.
Итак, в силу многообразия клинической картины дисфункции тазового дна и вовлечения в патологический процесс соседних органов (кишечника, мочевого пузыря) подход к лечению пациенток должен быть мультидисциплинарным и предусматривать участие гинеколога, уролога, проктолога, сексолога и физиотерапевта.
Лечение
Лечение пролапса гениталий осложняется тем, что самые тяжелые и часто рецидивирующие формы встречаются у пациенток пожилого и старческого возраста. Согласно данным американского исследования, распространенность пролапса гениталий увеличивается примерно на 40% с каждой следующей декадой жизни [11].
Среди способов лечения пролапса гениталий – поведенческая терапия, тренировки мышц тазового дна с помощью специальных устройств (влагалищные конусы, тренажеры Кегеля) и портативных приборов (Myself, MyoBravo, DoloBravo), медикаментозная терапия, хирургическая коррекция. По данным разных авторов, частота рецидивов пролапса после операции составляет 28–43%. Послеоперационные осложнения и высокий риск рецидивов требуют разработки новых эффективных способов устранения этой проблемы [12].
Современные аппаратные методики для лечения дисфункции тазового дна позволяют решить проблему консервативным путем, что актуально для пациенток с противопоказаниями к оперативному лечению, а также для молодых и активных женщин с легкой степенью опущения тазовых органов или легкой степенью недержания мочи [13].
Методы лечения дисфункции тазового дна подбирают индивидуально в зависимости от степени выраженности клинических проявлений заболевания, показаний и противопоказаний.
Особого внимания заслуживает метод тренировки мышц тазового дна (ТМТД) в режиме БОС – метод первой линии при лечении недержания мочи [14, 15]. В метаанализе (88 рандомизированных исследований с участием 9721 женщины со стрессовой формой недержания мочи), посвященном сравнению различных методов лечения (БОС, электростимуляция мышц тазового дна, вагинальные конусы и шарики, тренировка мочевого пузыря, медикаментозная терапия антидепрессантами), наиболее эффективной (при длительном курсе) оказалась ТМТД, основанная на БОС [16].
Метод БОС начал успешно применяться в гастроэнтерологии и урогинекологии с 1970-х гг. БОС – это группа терапевтических процедур с использованием электронных или электромеханических инструментов, позволяющих оценить и обработать информацию с целью усиления свойств нейромускульной и автономной деятельности, как нормальной, так и анормальной, в форме слуховых и/или визуальных сигналов обратной связи [17].
Метод ТМТД в режиме БОС направлен на восстановление тонуса мышц тазового дна, коррекцию замыкательной функции уретровезикальных сфинктеров, восстановление фаз физиологического наполнения и опорожнения мочевого пузыря. ТМТД способствует улучшению кровообращения в органах малого таза и нормализации психоэмоционального статуса.
Обоснованная и комбинированная ТМТД может существенно улучшить качество жизни больных с легкой и средней степенью тяжести стрессового недержания мочи, которым оперативное лечение или не показано, или противопоказано. Благодаря появлению различных индивидуальных и стационарных физиотерапевтических приборов ТМТД стала намного комфортнее [18].
Одно из немаловажных преимуществ метода БОС – его безопасность. Данный вид терапии не имеет абсолютных противопоказаний. Относительные противопоказания связаны с физической или психологической невозможностью выполнения пациентками поставленной перед ними задачи. Эффективность ТМТД в режиме БОС повышается в сочетании с кинезиотерапией, дыхательной гимнастикой, лечебной физкультурой и плаванием [16, 19].
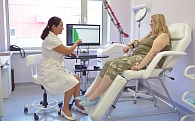
Физиотерапевтический прибор PELVIC-FIT (ПЭЛВИК-ФИТ) (рис. 1) предназначен для восстановления функций мышц тазового дна (мочеполовой диафрагмы) посредством обучения пациентов навыку произвольного (сознательного) и рефлекторного (непроизвольного) контроля сократительной функции мышц тазового дна при урогинекологических заболеваниях у взрослых и детей, а также при некоторых формах сексопатологии. Например, PELVIC-FIT способствует увеличению тонуса и сократительной способности мышц тазового дна, предупреждая тем самым послеродовые осложнения у женщин и возрастные изменения генитальных функций у мужчин и женщин.
Показания к применению PELVIC-FIT в урогинекологии:
- состояния, обусловленные перенесенной родовой травмой промежности;
- опущение стенок влагалища и матки;
- недержание мочи (стрессовая и смешанная формы, гиперактивный мочевой пузырь);
- восстановление урогенитальных функций после оперативных вмешательств;
- лечение дисфункций сфинктера уретры.
Абсолютные противопоказания отсутствуют, относительными считаются состояния сердечно-сосудистой системы, препятствующие физической нагрузке.
Действие прибора PELVIC-FIT направлено на увеличение сократительной способности и объема мышц, образующих диафрагму таза. Наиболее мощное средство восстановления сократительной способности мышц – их тренировка (периодическое интенсивное, или субмаксимальное, напряжение). Скелетные мышцы напрягаются в ответ на волевое (сознательное) усилие. Но мышцы тазового дна, в отличие от других мышц тела, не поддаются сознательному контролю (напряжение усилием воли). Эти мышцы участвуют в рефлекторных реакциях мочеиспускания, дефекации, эрекции, эякуляции, и поэтому человек не ощущает их работу. Чтобы научиться интенсивно напрягать мышцы тазового дна, необходим визуальный контроль, который обеспечивает прибор PELVIC-FIT.
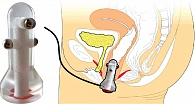
Работа с прибором PELVIC-FIT организована следующим образом. Положение пациентки – сидя на стуле. Пациентка вводит во влагалище предварительно обработанный антисептиком датчик для регистрации электрических сигналов мышц (рис. 2). Задача пациентки состоит либо в периодическом напряжении и расслаблении мышц тазового дна, либо в их длительном напряжении. Прибор задает временной режим работы и демонстрирует результаты мышечной деятельности в виде графиков. После фазы мышечного напряжения (от 30 до 60 секунд) следует период релаксации (15–45 секунд) (рис. 3). В период отдыха пациентка может смотреть фильм или слайд-шоу. Общая продолжительность сеанса – 20 минут. Сеанс проводится ежедневно один раз в день. Курс – 10–15 сеансов.
Для усиления мышц тазового дна предусмотрено три варианта упражнений: «Столбики», «Ступени» и «Мотивационный». Два первых варианта предоставляют возможность непосредственно видеть на экране монитора графическое отображение работы собственных мышц промежности и сопоставлять ее с заданием, также отображаемым на экране. Пациентка следит за активностью собственных мышц, может управлять их напряжением, видеть результат своих усилий и их корректировать, произвольно регулируя мышечный тонус. Этот тип обратной связи развивает сознательный контроль над функциями мышц. Именно с этих режимов следует начинать работу.
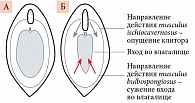
Кроме того, режим «Ступени» предназначен для выработки навыка «тонкого» сознательного управления тонусом мышц тазового дна. Этот режим показан в первую очередь женщинам, стремящимся повысить сексуальную активность. Musculus bulbospongiosus у женщин участвует в формировании входа во влагалище и влияет на его размеры. Поэтому увеличение объема мышцы и ее произвольное напряжение при половом акте значительно усиливают фрикции и (вместе с musculus ischiocavernosus) прижимают пенис к клитору (рис. 4). Это в значительной мере увеличивает интенсивность ощущений как у женщины, так и у мужчины и ускоряет наступление оргазма.
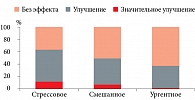
По результатам исследования по оценке эффективности ТМТД в режиме БОС на аппарате PELVIC-FIT, суммарная эффективность метода составила 61,6% при стрессовом недержании мочи, 37,8% – при ургентном и 49,2% – при смешанном (рис. 5). При этом неэффективность ТМТД у женщин со стрессовым недержанием мочи (38,4%) наблюдалась в 1,6 раза реже, чем у пациенток с ургентным недержанием мочи (62,2%) – различия статистически значимы, р < 0,02 [20]. Таким образом, ТМТД – эффективный метод лечения недержания мочи и может выступать в качестве альтернативы хирургическому лечению, поскольку более чем в половине случаев снижает частоту эпизодов неконтролируемой потери мочи.
Заключение
Современные достижения науки позволяют осуществлять дифференцированный индивидуальный подход к лечению сложных урогинекологических заболеваний с учетом решения не только медицинских, но и социальных проблем, стоящих перед врачом. Лечение невозможно без комплексного и всестороннего подхода – определяющего фактора успеха лечения и улучшения качества жизни.
Аппаратные методики лечения дисфункций мышц тазового дна – один из важнейших способов снижения количества оперативных вмешательств в урогинекологии, а также рецидивов пролапса после хирургических методов лечения. Возможность консервативного лечения в случае недержания мочи и пролапса гениталий способствует росту обращаемости больных к специалисту, а возможность индивидуального использования в амбулаторных условиях большинства методик – увеличению комплаенса. Активное внедрение современного подхода к тактике ведения пациентов с дисфункциями мышц тазового дна позволит улучшить качество оказания медицинской помощи и снизить затраты на лечение.
I.A. Apolikhina, А.S. Chochuyeva, A.S. Saidova
National Medical Research Center for Obstetrics, Gynecology and Perinatology named after Academician V.I. Kulakov, Moscow
I.M. Sechenov First Moscow State Medical University
Contact person: Inna Anatolyevna Apolikhina, i_apolikhina@oparina4.ru
Here we provide contemporary data on epidemiology, etiology, diagnostic approaches and conservative methods of various pelvic disorders in women, in particular, prolapse of pelvic organs, urinary incontinence, pelvic pain and sexual dysfunctions. Special attention was paid to pelvic floor muscle training exercises in a biofeedback mode.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.