Роль постпрандиальной гликемии и самоконтроля у пациентов с сахарным диабетом 2 типа
- Аннотация
- Статья
- Ссылки



Целью лечения СД 2 типа является достижение стабильного метаболического контроля, что позволяет отсрочить появление поздних осложнений сахарного диабета. Многочисленные исследования показали прямую зависимость между степенью компенсации углеводного обмена и развитием микро- и макрососудистых осложнений сахарного диабета. Согласно результатам исследования UKPDS, существуют достоверные преимущества жесткого контроля гликемии: снижение уровня HbA1c на 1% уменьшает риск смерти у больных СД 2 типа на 21%, острого инфаркта миокарда – на 14%, микрососудистых осложнений – на 37%, заболеваний периферических сосудов – на 43% (20).
В таблице 1 представлены показатели гликемического контроля для взрослых пациентов, рекомендуемые различными мировыми профессиональными организациями.
Постпрандиальная гликемия (ППГ) длительное время находится в фокусе внимания ученых и врачей. В 2007 г. Международная Федерация Диабета (IDF) подтвердила, что постпрандиальная гипергликемия (> 7,8 ммоль/л) опасна и должна подвергаться коррекции.
Постпрандиальная гликемия является независимым фактором риска микро- и макроангиопатий, которые в свою очередь являются основной причиной инвалидизации и смертности больных с СД 1 типа и особенно 2 типа. ППГ также связана с высоким риском ретинопатии, ряда онкологических заболеваний, нарушения познавательных функций у лиц пожилого возраста, развития депрессии, которая становится серьезным препятствием в изменении терапии СД.
Очевидно, что с целью снижения риска осложнений пациентам с диабетом необходимо достижение целевых значений глюкозы натощак и через 2 часа после еды (таблица 2). IDF предлагает следующие критерии оптимального управления диабетом: HbA1c £ 6,5% (гликированный гемоглобин – показатель среднего уровня глюкозы в плазме за 3 месяца); глюкоза плазмы натощак < 6,1 ммоль/л; глюкоза плазмы через 2 часа после еды < 7,8 ммоль/л.
В то же время все больше внимания уделяется индивидуализации целей лечения больных СД 2 типа. Цели лечения пожилых больных СД 2 типа зависят от средней ожидаемой продолжительности жизни больного, сохранности когнитивных функций, общего соматического статуса, способности проводить регулярный самоконтроль гликемии. При небольшой ожидаемой продолжительности жизни (менее 5 лет), тяжелых сопутствующих заболеваниях возможны менее строгие цели по гликемии: HbA1c < 8%.
В понятие компенсации углеводного обмена помимо уровня гликемии и гликированного гемоглобина (HbA1c) входят также такие показатели, как уровень артериального давления, который должен составлять менее 130/90 мм рт. ст., содержание липидов крови (холестерин менее 4,5 ммоль/л, триглицериды менее 1,7 ммоль/л, ЛПНП менее 2,6 ммоль/л).
В отличие от периодических исследований HbA1c, который указывает на среднее значение глюкозы крови по сравнению с предыдущими месяцами, самоконтроль уровня глюкозы обеспечивает немедленную обратную связь с пациентами в отношении уровня глюкозы в течение дня (2). Клинические рекомендации по лечению СД подчеркивают необходимость самоконтроля уровня сахара крови с целью улучшения метаболического контроля заболевания (5).
Оба теста имеют важное значение для оценки гликемического контроля, HbA1c считается более предпочтительным стандартом для прогнозирования микро- и макрососудистых осложнений диабета, а контроль гликемии проводится с целью регулярной корректировки показателей (6).
При сравнении роли резких колебаний гликемии и хронической гипергликемии в развитии окислительного стресса в исследованиях с использованием CGM (7) было показано, что резкие колебания имеют большее влияние на запуск процессов окислительного стресса. Самоконтроль уровня гликемии крови позволяет своевременно корректировать сахароснижающую терапию в зависимости от питания и режима физической активности. Это, в свою очередь, может свести к минимуму диапазон колебаний гликемии (8).
Помимо выявления гипергликемии, самоконтроль гликемии имеет жизненно важное значение для выявления или предотвращения гипогликемий, в том числе бессимптомных.
Перед началом самоконтроля пациенты должны иметь четкое понимание своих индивидуальных целей гликемии. Пациентам с СД 2 типа, находящимся на терапии ПССП, может оказаться полезным составление письменного графика целевых значений гликемии, отвечающих ступенчатой системе мероприятий, которые пересматриваются и корректируются через регулярные промежутки времени (например, титрация препарата или коррекция диетотерапии).
Частота и время самоконтроля уровня глюкозы должны регулироваться в зависимости от конкретных обстоятельств, потребностей и целей пациента. В связи с этим необходимо учитывать тип терапии, степень контроля гликемии, риск гипогликемии, а также необходимость в срочной корректировке лечения (8). Связь между частым самоконтролем и улучшением гликемического профиля является наиболее важной для пациентов, получающих инсулинотерапию, которые могут применять мониторинг данных непосредственно перед осуществлением коррекции терапии (9, 10).
В то же время, согласно данным проведенных в последние годы мета-анализов, а также данным Karter A.J. и др. (11), Martin S. и др. (12), наблюдается сокращение уровня HbA1c, а также снижение заболеваемости и смертности в группах пациентов, получающих ПССП и проводящих регулярный контроль уровня гликемии.
Международной Диабетической Центр (IDC) принял рекомендации, сформулированные на конференции по мониторингу глюкозы в 2005 году (таблица 3), которые остаются наиболее практичным инструментом для врачей и пациентов (8, 13).
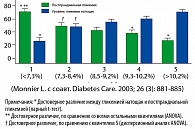
Monnier L. и др. (14) показали, что у пациентов с СД 2 типа, находящихся на терапии ПССП, постпрандиальный уровень глюкозы способствует вкладу ~70% от общей гликемии при уровне HbA1c < 7,3%, тогда как уровень глюкозы натощак способствует вкладу ~70% от общей гликемии при уровнях > 10,2%. Учитывая, что вклад уровня глюкозы плазмы натощак уменьшается по мере уменьшения уровня HbA1c, авторы показали, что при показателях HbА1с в диапазоне от 7,3% до 8,4% уровни глюкозы плазмы натощак (ГПН) и постпрандиальной глюкозы плазмы (ПГП) одинаково влияют на общую гликемию (см. рисунок).
Согласно данным DECODE Study Group (Diabetes Epidemiology: Collaborative Analysis of Diagnostic Criteria in Europe), гликемия натощак – менее точный, по сравнению с гликемией через 2 часа, предиктор смертности. Высокий уровень глюкозы плазмы через 2 часа связан с повышенным риском смерти, независимо от гликемии натощак. Смертность, связанная с гликемией натощак, зависела от гликемии через 2 часа при всех уровнях глюкозы натощак (21).
Известно, что постпрандиальная гипергликемия увеличивает образование свободных радикалов, уменьшает антиоксидантную защиту, активирует протромботические механизмы, вызывает сужение сосудов и повышение уровня циркулирующих молекул адгезии. Постпрандиальная гипергликемия также ассоциируется с изменением толщины интима-медиа сонных артерий, которая признается суррогатным маркером сердечно-сосудистой дисфункции.
В исследовании Honolulu Heart Study анализировалась частота возникновения фатальной и нефатальной ИБС, скорректированная по возрасту, в зависимости от уровня глюкозы сыворотки крови после нагрузки с 50 г глюкозы.
Было показано, что существует прямая зависимость между частотой развития сердечно-сосудистых заболеваний и смертностью и уровнем гликемии через 2 часа после нагрузки.
Результаты исследований STOP-NIDDM и АПРЕЛЬ подтвердили, что на фоне снижения массы тела, постпрандиальной гликемии и артериального давления происходит снижение риска сердечно-сосудистых заболеваний (22).
Негативные последствия постпрандиальной гипергликемии вместе с сопровождающими ее дислипидемией и сердечно-сосудистыми заболеваниями дают основания предположить, что постпрандиальная гипергликемия должна быть главной целью сахароснижающей терапии.
Существует достаточно данных клинических исследований, показывающих, что снижение постпрандиальной гипергликемии у пациентов с СД 2 типа может уменьшить риск заболеваний сердечно-сосудистой системы (3).
Постпрандиальный мониторинг глюкозы однозначно рекомендуется для беременных женщин с уже существующим или гестационным сахарным диабетом. Постпрандиальный мониторинг и контроль глюкозы снижает риск преэклампсии, гипогликемии новорожденных, макросомии плода и родоразрешений путем кесарева сечения (15).
Согласно данным ADA, целевым уровнем гликемии натощак, 1-часовой и 2-часовой постпрандиальной глюкозы плазмы для беременных женщин является £ 105, £ 155 и £ 130 мг/дл соответственно (16).
Появление индивидуальных средств для измерения уровня гликемии (глюкометров) сделало самоконтроль доступным большому контингенту пациентов. Постоянно происходит совершенствование и повышение удобства эксплуатации приборов. В настоящее время на российском рынке появился глюкометр OneTouch® Select® (производства LifeScan, Johnson&Johnson), который позволяет не только отмечать, когда был проведен тест – «до еды» или «после еды», но и отдельно анализировать уровни пре- и постпрандиальной гликемии за 7, 14 и 30 дней. Удобство прибора OneTouch® Select® также заключается в наличии меню на русском языке.
Регулярный самоконтроль с помощью глюкометра OneTouch® Select® будет способствовать своевременной коррекции проводимой сахароснижающей терапии и оптимизации показателей препрандиальной и постпрандиальной гликемии.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.