Дендритно-клеточная иммунотерапия в сочетании с фотодинамической терапией и циклофосфамидом у больных диссеминированной меланомой кожи, резистентных к стандартным методам лечения
- Аннотация
- Статья
- Ссылки
- English
1) приготовление вакцины из костномозговых предшественников ДК с иммунофенотипом CD34-/CD14-/CD1a+/CD83-/CD80-/+/CD86-/+/HLA-DR+;
2) элиминация Т-лимфоцитов с иммуносупрессирующими свойствами путем однократного внутримышечного введения всем пациентам циклофосфамида в дозе 300 мг за три дня до начала проведения специфической иммунотерапии;
3) сеанс фотодинамической терапии;
4) пятикратное введение АДКВ в предварительно облученные опухолевые очаги (расчетная доза ДК – 1 × 106/кг массы тела пациента).
Клиническую и иммунологическую эффективность иммунотерапии ДК-ФДТ оценивали у всех больных. 14 (52%) пациентов получили один-два цикла иммунотерапии ДК-ФДТ, 13 (48%) – три цикла и более. Полный регресс не зафиксирован. Частичный регресс наблюдался в двух (7,4%) случаях, стабилизация опухолевого процесса – в восьми (29,6%), прогрессирование заболевания – в 17 (63%). В процессе лечения нежелательные явления 4–5-й степени не были зарегистрированы. У 4% пациентов отмечались лейкоцитоз или лихорадка 3-й степени, у 54% больных – нежелательные явления 1–2-й степени. В периферической крови пациентов с положительной клинической динамикой обнаружено снижение иммунорегуляторного индекса за счет преобладания цитотоксических Т-лимфоцитов (ЦТЛ) (р < 0,05). Кроме того, установлена тенденция к увеличению абсолютного содержания активированных Т-хелперов, ЦТЛ и снижению содержания регуляторных Т-лимфоцитов. Использование иммуномодулирующих эффектов ФДТ и циклофосфамида в сочетании с АДКВ в режиме 21-дневных циклов позволило достичь медианы общей выживаемости 8,4 месяца у больных с исчерпанными возможностями стандартного лечения.
1) приготовление вакцины из костномозговых предшественников ДК с иммунофенотипом CD34-/CD14-/CD1a+/CD83-/CD80-/+/CD86-/+/HLA-DR+;
2) элиминация Т-лимфоцитов с иммуносупрессирующими свойствами путем однократного внутримышечного введения всем пациентам циклофосфамида в дозе 300 мг за три дня до начала проведения специфической иммунотерапии;
3) сеанс фотодинамической терапии;
4) пятикратное введение АДКВ в предварительно облученные опухолевые очаги (расчетная доза ДК – 1 × 106/кг массы тела пациента).
Клиническую и иммунологическую эффективность иммунотерапии ДК-ФДТ оценивали у всех больных. 14 (52%) пациентов получили один-два цикла иммунотерапии ДК-ФДТ, 13 (48%) – три цикла и более. Полный регресс не зафиксирован. Частичный регресс наблюдался в двух (7,4%) случаях, стабилизация опухолевого процесса – в восьми (29,6%), прогрессирование заболевания – в 17 (63%). В процессе лечения нежелательные явления 4–5-й степени не были зарегистрированы. У 4% пациентов отмечались лейкоцитоз или лихорадка 3-й степени, у 54% больных – нежелательные явления 1–2-й степени. В периферической крови пациентов с положительной клинической динамикой обнаружено снижение иммунорегуляторного индекса за счет преобладания цитотоксических Т-лимфоцитов (ЦТЛ) (р < 0,05). Кроме того, установлена тенденция к увеличению абсолютного содержания активированных Т-хелперов, ЦТЛ и снижению содержания регуляторных Т-лимфоцитов. Использование иммуномодулирующих эффектов ФДТ и циклофосфамида в сочетании с АДКВ в режиме 21-дневных циклов позволило достичь медианы общей выживаемости 8,4 месяца у больных с исчерпанными возможностями стандартного лечения.


Введение
Современные достижения в изучении роли дендритных клеток (ДК) в индукции противоопухолевого иммунного ответа путем презентации опухоль-ассоциированных антигенов позволяют рассматривать их в качестве привлекательной мишени для терапевтического воздействия. Согласно данным последних исследований, иммуногенный комплекс (пептид-МНС) на поверхностной мембране ДК распознается Т-клетками в результате агрегации рецепторов с образованием центрального супрамолекулярного активационного комплекса в зрелом иммунологическом синапсе. Индукция адаптивных иммунных ответов требует прямого взаимодействия «высокопрофессиональных» ДК с «наивными» Т-лимфоцитами.
Фотодинамическая терапия (ФДТ) уже давно используется для лечения неопластических поражений, при этом остается объектом исследований в целях повышения эффективности и расширения возможностей применения [1–3]. В отличие от радиотерапии и химиотерапии действие ФДТ на опухолевую клетку выражается в цитотоксических внеядерных повреждениях белковых компонентов опухолевых клеток, индуцированных фотоокислительными реакциями, запуске каскадных реакций, приводящих к ускоренной гибели клеток и увеличению числа апоптотических и некротических клеток, выходу в микроокружение мембраносвязанных и растворимых факторов, молекулярных паттернов, таких как DAMPs, привлекающих и активирующих клетки иммунной системы [4]. Кроме того, в предклинических исследованиях применение ФДТ способствовало не только образованию апоптотических и некротических опухолевых клеток, но и модификации микроoкружения злокачественного новообразования за счет высвобождения провоспалительных цитокинов, таких как фактор некроза опухоли альфа, интерлейкины (ИЛ) 1 и 6 [5]. В этом контексте введение в опухолевый очаг, подвергшийся фотодинамическому воздействию, ДК, представляющих собой «высокопрофессиональные» антигенпрезентирующие клетки, способствует модуляции противоопухолевого иммунного ответа, изменяя соотношение сил в системе «опухоль – организм хозяина» в пользу последнего. Так реализуется фактор успешной противоопухолевой иммунотерапии, который зависит от способа введения дендритно-клеточной вакцины (ДКВ) и определяет качественные характеристики иммунного ответа [6–10].
Исследования М. Korbelik и соавт. (2006, 2007 гг.) [3, 11] продемонстрировали эффективность вакцинации культурой клеток плоскоклеточного рака SCCVII, подвергнутой фотодинамическому воздействию с целью индукции апоптоза, у мышей C3Н/НеN. Такая иммунотерапия вакциной, содержащей 40–50% апоптотических и 10% некротических опухолевых клеток, способствовала активации цитотоксических Т-лимфоцитов и регрессу опухоли. Кроме того, повторная имплантация живых цельных опухолевых клеток иммунизированным таким образом животным не была успешной. На модели аденокарциномы мыши С-26 инъекция незрелых ДК после фотодинамического воздействия на опухолевый очаг приводила к активации CD8+-цитотоксических Т-лимфоцитов, NK-клеток. Был достигнут полный регресс у большинства экспериментальных животных.
В работах В.М. Моисеенко и соавт. (2009 г.) [12], И.А. Балдуевой и соавт. (2011 г.) [13] описан клинический эффект введения незрелых костномозговых ДК в опухолевые очаги, доступные для ФДТ, у пациентов с диссеминированной меланомой кожи, резистентных к химиотерапии и иммунотерапии в 40% случаев: у двух из пяти больных отмечались стабилизация заболевания, частичный или полный регресс отдельных метастатических очагов. Данная методика была стандартизована и зарегистрирована в качестве медицинской технологии [14].
Таким образом, ДК, полученные из костномозговых предшественников и сенсибилизированные фотомодифицированными опухолевыми клетками в иммуногенной апоптотической и/или некротической форме непосредственно в опухолевом очаге, могут считаться перспективными кандидатами для активной специфической иммунотерапии у пациентов с диссеминированной меланомой кожи, резистентных к стандартному лекарственному лечению.
Материал и методы
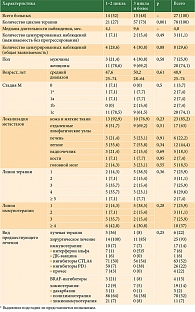
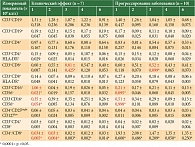
В исследовании проанализированы результаты лечения 27 больных (семь (25,9%) мужчин и 20 (74,1%) женщин), получавших лечение в Национальном медицинском исследовательском центре онкологии им. Н.Н. Петрова с 2007 по 2017 г. Средний возраст пациентов составил 48,9 года (от 25 до 74 лет). Обязательным условием участия в исследовании было подписание добровольного информированного согласия. Критерии включения: возраст старше 18 лет, общее удовлетворительное состояние (ECOG < 3), верифицированный гистологически диагноз метастатической формы меланомы, наличие доступных для ДК-ФДТ опухолевых очагов. Критерии невключения: метастатические поражения центральной нервной системы с неврологической симптоматикой, аутоиммунный процесс в активной фазе, наличие острого или обострение хронического инфекционного заболевания, нарушение функции печени, почек, костного мозга, беременность или лактация. 14 (52%) больных получили от одного до двух циклов иммунотерапии ДК-ФДТ, 13 (48%) – три цикла и более.
Клиническая характеристика участников исследования представлена в табл. 1.
Все участники исследования ранее получали лекарственное лечение. Предшествующее хирургическое вмешательство перенесли 25 (93%) пациентов, лучевую терапию – шесть (22%). Иммунотерапию получили 17 (63%) больных, в том числе:
- цитокинотерапию, преимущественно интерферон альфа – 14 (52%) пациентов;
- ингибиторы контрольных точек: CTLA4 (ипилимумаб или тремелимумаб) – шесть (22%) больных, PD1-ингибиторы (ниволумаб – один (4%) больной);
- иммуномодулятор Рефнот или Ингарон;
- BRAF-ингибиторы – четыре (15%) пациента до начала терапии (вемурафениб или дабрафениб – трое больных, комбинацию дабрафениба и траметиниба – один пациент).
Химиотерапия проведена 19 (70%) больным, преимущественно в виде монотерапии дакарбазином (14 (52%) пациентов). Полихимиотерапию и химиоиммунотерапию (комбинацию интерферона альфа и полихимиотерапию на основе алкилирующих агентов) получили пять (19%) больных.
На момент начала иммунотерапии ДК-ФДТ у 20 (74%) больных выявлены висцеральные метастазы либо повышенный уровень лактатдегидрогеназы (ЛДГ) (стадия М1с), у двух (7,4%) – метастазы в легких (стадия М1b), у трех (11,1%) – изолированное поражение кожи и/или метастазы в лимфатических узлах (М0 (неоперабельные) или стадия М1а). У двух больных при наличии изолированного поражения кожи и периферических лимфатических узлов подстадия М не установлена из-за отсутствия информации об уровне ЛДГ.
В соответствии с выбранными методами оценки безопасности и эффективности терапии, все пациенты до начала терапии и регулярно в течение всего периода лечения проходили комплексное обследование (стандартные клинические, лабораторные, рентгенологические и ультразвуковые методы).
Технология приготовления вакцины на основе костномозговых ДК предусматривала мобилизацию миелоидных предшественников ДК из костного мозга в периферическую кровь с помощью гранулоцитарного колониестимулирующего фактора (5 мкг/кг массы тела подкожно в течение четырех-пяти дней), операции афереза, дифференцировку миелоидных предшественников в незрелые ДК в течение пяти дней. Использовали безсывороточную сбалансированную питательную среду CellGro DC (CellGenix, Германия), ростовые факторы и факторы дифференцировки: гранулоцитарно-макрофагальный колониестимулирующий фактор (72 нг/мл, «Фармсинтез», Россия) и ИЛ-4 (20 нг/мл, CellGenix, Германия), которые вносили на первый и третий день культивирования. При соблюдении указанных условий удавалось получить 2–5 × 109 и более клеток с жизнеспособностью не менее 98% и иммунофенотипом CD34-/CD14-/CD1a+/CD83-/CD80-/+/CD86-/+/HLA DR+.
Процесс созревания/дифференцировки вакцинных ДК оценивали по экспрессии ими дифференцировочных антигенов иммуноцитохимически и методом проточной цитометрии.
Технология применения ДК-ФДТ заключалась в следующем. При введении в ФДТ-облученный опухолевый очаг ДК ресуспендировались в 1,0–4,5 мл 0,9%-ного раствора NaCl, содержавшего альбумин человека (конечная концентрация 2%). Разовую дозу ДК (1,0 × 106 клеток/кг массы тела больного (7–10 × 107 клеток)) вводили по периферии ФДТ-модифицированного опухолевого очага – в общей сложности в девять точек по 0,5 мл. В очаг вводили не менее 1 мл вакцинного препарата на 1 см опухолевого очага.
Остальные ДК помещали в криосреду (90% аутологичной плазмы и 10% диметилсульфоксида) (Sigma, США) и индивидуальные маркированные криопробирки (NuncCryoTube, США). Подготовленные таким образом образцы немедленно подвергали криоконсервации с помощью программного замораживателя Ice-Cube 14S (Австрия) с контролируемой скоростью охлаждения -1 оС/мин в диапазоне от +4 до -4 оС и -5оС/мин в диапазоне от -40 до -12 оС. После этого образцы помещали в жидкий азот (-196 оС), где хранили до использования.
Иммунотерапия ДКВ осуществлялась в режиме 21-дневных циклов. В нулевой день пациенты получали 300 мг циклофосфамида внутримышечно с целью элиминации Т-лимфоцитов с иммуносупрессирующей активностью. На четвертый день 21-дневного цикла вводили соли хлорина в дозе 1 мг/кг массы тела, облучали опухолевой очаг красным светом с длиной волны 662 нм в дозе 400 Дж через два часа после введения фотосенсибилизатора. Через шесть часов свежие или размороженные ДК вводили в ФДТ-облученный опухолевый очаг. Введение продолжали ежедневно с четвертого по восьмой день 21-дневного цикла иммунотерапии ДК-ФДТ.
Токсичность оценивали по шкале NCI CTC AE v.3, эффективность лечения – по критериям RECIST. Выживаемость без прогрессирования определяли как период времени от первого введения лекарственных средств в первом цикле (начало лечения) до выявления признаков прогрессирования заболевания, общую выживаемость – от начала лечения до смерти больного от любой причины. В отсутствие данных о прогрессировании на момент смерти наблюдение оставалось неполным (цензурированным).
Иммунологические показатели оценивали перед каждым циклом иммунотерапии с использованием современных технологий:
- иммуноцитохимии;
- проточной цитометрии;
- ELISpot-анализа;
- иммуноферментного анализа;
- определения реакции гиперчувствительности замедленного типа через 24 и 48 часов после внутрикожной инъекции пула стандартизированных раково-тестикулярных антигенов собственного производства.
Иммуногистохимические исследования включали:
- оценку эффективности фотодинамического воздействия в опухолевых очагах на основе результатов иммуногистохимического анализа биопсийного материала;
- изучение отдаленных метастатических очагов, не подвергавшихся воздействию ДК-ФДТ-вакцины, доступных для забора гистологического материала, с применением CD95 (маркеры ранних стадий апоптоза), моноклональных антител к каспазе-3, общему лейкоцитарному антигену, рецептору цитотоксических Т-лимфоцитов CD8 (Novocastra, UK).
Статистическую обработку осуществляли с помощью пакета программ SPSS 18. Для анализа использовали описательные статистики, точный критерий Фишера, метод Каплана – Мейера и метод пропорциональных рисков Кокса.
Результаты и обсуждение
Основными критериями включения пациентов в исследование были распространенный опухолевый процесс, низкая ожидаемая эффективность зарегистрированного в РФ лекарственного лечения и низкая ожидаемая продолжительность жизни. Вместе с тем понимание вероятности увеличения выживаемости без прогрессирования и общей выживаемости, повышение эффективности системы организации медицинской помощи на основе обеспечения доступности для населения эффективных технологий оказания медицинской помощи (Государственная программа развития здравоохранения, Концепция-2020) позволили провести клиническую и иммунологическую оценку перспективной технологии у данной категории больных.
Применение иммунотерапии ДК-ФДК способствовало достижению клинического эффекта у 37% больных и объективного ответа у 7,4% пациентов. Клиническая эффективность иммунотерапии ДК-ФДТ отражена в табл. 2.
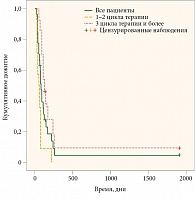
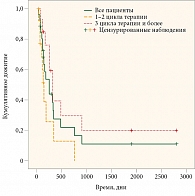
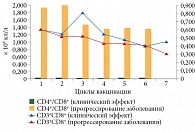
Как видим, в целом по двум группам больных (пациенты первой группы получали один-два цикла иммунотерапии, пациенты второй – три цикла и более) медиана выживаемости без прогрессирования составила 2,5 месяца (1,7 и 4,0 месяца соответственно; р = 0,001). Медиана общей выживаемости для всех больных и по группам составила 8,4, 4,83 и 10,6 месяца соответственно (р = 0,034) (рис. 1 и 2). На наш взгляд, важно, что именно количество циклов терапии, а не наличие или отсутствие эффекта от лечения и его качество служили независимым благоприятным фактором прогноза общей выживаемости в многофакторном анализе. Каждый следующий цикл терапии снижал относительный риск смерти на 30% в модели пропорциональных рисков Кокса (р = 0,006).
Необходимо отметить, что массивное предшествующее лечение пациентов предполагало наличие у них более резистентных форм заболевания.
Среди нежелательных явлений иммунотерапии ДК-ФДТ чаще регистрировали гриппоподобный синдром 1–2-й степени – 54% случаев. У 4% больных отмечались лейкоцитоз или лихорадка 3-й степени, болезненность в месте введения, которая купировалась слабыми опиатами. Ни в одном случае не зафиксировано нежелательных явлений 4–5-й степени, связанных с терапией и требовавших ее отмены. В большинстве случаев иммунотерапия ДК-ФДТ переносилась удовлетворительно.
Наблюдение за пациентами, получавшими иммунотерапию ДК-ФДТ, продолжалось по завершении курса лечения.
Особый интерес представляют данные о больных, достигших частичного регресса. Так, пациентка (А., 55 лет) с диагнозом «меланома кожи спины» получила хирургическое лечение в 2009 г. В 2011 г. проведено хирургическое удаление метастатически измененных левых аксиллярных лимфоузлов. Дальнейшее прогрессирование процесса произошло спустя четыре месяца на фоне адъювантной терапии интерфероном альфа с метастатическим поражением костей и мягких тканей левой аксиллярной области. Несмотря на то что специфическому воздействию были подвергнуты только доступные для ДК-ФДТ опухолевые очаги, частичный регресс зарегистрирован в том числе в пораженном участке позвоночника, что свидетельствовало о системном характере проведенной терапии. Всего больная получила четыре цикла иммунотерапии ДК-ФДТ, после чего была проведена неполная циторедуктивная операция в объеме метастазэктомии и продолжена вакцинотерапия на основе зрелых аутологичных ДК, нагруженных раково-тестикулярными антигенами. С мая 2012 г. по март 2015 г. пациентке проведено 20 введений аутологичной ДКВ. На этом фоне отмечался полный регресс патологических изменений. Эффект сохраняется до настоящего времени. Продолжительность жизни другой пациентки (К., 54 лет) после трех циклов ДК-ФДТ превысила семь лет, хотя прогрессирование опухолевого процесса отмечалось уже через три месяца после начала лечения.
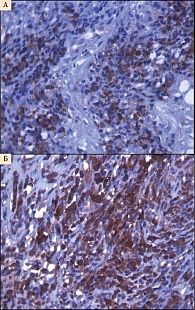
Мониторинг изменений в опухолевых очагах, следующих за фотодинамическим воздействием, показал появление клеток, вступающих в апоптоз, о чем свидетельствовало наличие экспрессии каспазы-3 и CD95, «рецептора смерти» FAS/APO-1 (рис. 3).
На сегодняшний день в доступной литературе отсутствуют сведения об аналогичных клинических исследованиях с использованием незрелых костномозговых ДК. Однако полученные нами данные о клинической эффективности иммунотерапии ДК-ФДТ полностью согласуются с результатами работ, основанных на применении дендритно-клеточных технологий с использованием полиэпитопных антигенов и зрелых ДК.
В клиническом исследовании II фазы C. Oshita и соавт. (2012 г.) [15] эффективности аутологичных ДКВ, активированных коктейлем из пяти синтетических антигенов меланомы (gp100, MAGE A1-3, MART 1, тирозиназы), частота объективных ответов составила 4% (95%-ный доверительный интервал (ДИ) 0–15), клинический эффект был достигнут у 29% (95% ДИ 11–47) больных. Анализ выживаемости показал значительное преимущество в группе вакцинированных: 16,6 против 7,3 месяца в контрольной группе.
E. Ellbaek и соавт. (2012 г.) [16] также оценивали результаты клинического исследования II фазы. Объективные ответы не были зарегистрированы, однако стабилизация процесса отмечалась у 56% пациентов с метастатической меланомой. При этом у половины из этих больных зафиксирована продолжительная стабилизация (7,0–13,5 месяца). Медиана общей выживаемости составила 9,4 месяца.
R. Trepiakas и соавт. (2010 г.) [17] представили результаты клинических исследований I/II фаз, в которых пациенты с диссеминированной меланомой получали иммунотерапию аутологичными зрелыми ДК, нагруженными комплексом опухолевых антигенов (р53, сурвивин и др.). Стабилизация заболевания зафиксирована у 24% пациентов, медиана общей выживаемости составила девять месяцев. При этом у больных со стабилизацией процесса она была существенно выше (18,4 месяца).
Аналогичные результаты были получены A. Ribas и соавт. (2010 г.): у 27% больных с помощью иммунотерапии удалось добиться контроля роста опухоли [18]. В этом исследовании для нагрузки ДК использовали лизат из аллогенных опухолевых клеток трех линий меланомы. В одном (3%) из 33 случаев достигнут полный ответ, в двух (6%) – частичный, в шести (18%) – стабилизация процесса продолжительностью свыше восьми недель.
Наши данные свидетельствуют о схожей эффективности подобных вакцин. У пациентов с диссеминированной меланомой, получавших ДКВ на основе зрелых ДК, нагруженных раково-тестикулярными антигенами, частота объективного ответа составила 4%, клиническая эффективность – 38% при медиане общей выживаемости 11,5 месяца [19].
Из этого ряда выпадает исследование R.O. Dillman и соавт. (2016 г.) [20]. Авторы использовали облученные аутологичные опухолевые клетки для нагрузки ДК у пациентов с метастатической формой меланомы. 24% больных имели четвертую стадию заболевания, при этом медиана общей выживаемости достигла 18,8 месяца. Пятилетняя выживаемость составила 54% при медиане наблюдения 4,5 года.
Во всех приведенных исследованиях зафиксирована высокая безопасность применения аутологичных ДКВ. Среди нежелательных явлений чаще отмечались местное покраснение и зуд. В редких случаях имели место лихорадка и гриппоподобный синдром. Ни в одном случае названные нежелательные явления не потребовали отмены терапии.
В настоящее время наметился существенный прорыв в лечении диссеминированной меланомы благодаря новым лекарственным препаратам – ингибиторам иммунологического синапса. Так, эффективность ингибиторов PD1 при использовании во второй и последующих линиях терапии приближается к 26–32%. Медиана общей выживаемости превышает 24 месяца [21–23]. Однако возможность терапии ингибиторами контрольных точек не делает менее значимой описываемую нами технологию с принципиально иным механизмом действия. Этот механизм выражается в стимулировании образования выраженной лимфоидной инфильтрации с наличием значительного количества CD8+ Т-лимфоцитов в отдаленных, не подвергнутых облучению опухолевых очагах (рис. 4). Именно такая лимфоидная инфильтрация является необходимым условием для достижения эффекта ингибиторов
PD1 [17].
Вероятность отсроченного эффекта вакцинотерапии и его влияние на результат последующего лечения подтверждаются в работе R. Ridolfi и соавт. (2010 г.) [21]. 24 пациента с метастатической меланомой получали ДКВ, активированную лизатом аутологичных опухолевых клеток. 11 больных впоследствии получили химиотерапию. Эффективность подобной комбинации составила 63,6%, при этом у двух пациентов отмечался полный ответ, у пяти – частичный. Медиана общей выживаемости составила 34 месяца (16–61 месяца).
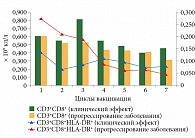
Анализ результатов лабораторного иммунологического обследования показал различную динамику иммунологических показателей у больных с положительным клиническим эффектом (частичный регресс или стабилизация процесса) и прогрессированием заболевания, получивших два и более цикла иммунотерапии. В процессе лечения выявлены отличия в количественном содержании Т-хелперов (CD3+CD4+) и цитотоксических Т-лимфоцитов (ЦТЛ) (CD3+CD8+) у пациентов с клиническим эффектом и прогрессированием заболевания, что выражалось в изменении иммунорегуляторного индекса (ИРИ) (табл. 3, рис. 5). У больных с клиническим эффектом ИРИ на протяжении нескольких циклов вакцинотерапии был достоверно ниже, чем у пациентов с прогрессированием заболевания, что свидетельствовало о преобладании субпопуляции ЦТЛ у больных с положительной клинической динамикой. При этом у пациентов с клиническим эффектом на протяжении трех циклов вакцинотерапии абсолютное содержание активированных ЦТЛ (CD3+CD8+HLA-DR+) было существенно выше, чем у больных с прогрессированием заболевания. Впоследствии этот показатель снизился, что скорее всего было обусловлено вероятной миграцией активированных ЦТЛ в тканевые структуры опухоли (рис. 6).
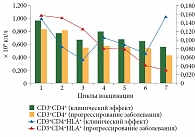
В нашем исследовании получены убедительные данные о корреляции между изменением абсолютного содержания в периферической крови активированных Т-хелперов, экспрессирующих на своей поверхности антигены HLA-DR (CD3+CD4+HLA-DR+), и эффективностью проводимого лечения. Количество этих клеток увеличивалось у пациентов с клиническим эффектом к завершению иммунотерапии ДК-ФДТ и снижалось у больных c прогрессированием заболевания (рис. 7).
Кроме того, наблюдалось достоверное увеличение абсолютного содержания NKT-клеток (CD3+CD16+CD56+), в том числе у больных с прогрессированием заболевания до начала лечения. В ходе иммунотерапии ДК-ФДТ их количество снижалось и сохранялось на определенном уровне, причем у больных с клиническим эффектом их содержание было более низким (табл. 3).
З.Г. Кадагидзе и соавт. (2011 г.) [24] указали на неоднородность популяции NKT-клеток: наличие клеток I типа с противоопухолевой активностью и клеток II типа, оказывающих иммуносупрессорное действие. Данные клинических наблюдений позволяют рассматривать увеличение количества этих клеток как неблагоприятный прогностический фактор.
В настоящее время единого мнения о роли NKT-клеток в противоопухолевом иммунитете нет. В связи с этим необходимо дальнейшее изучение субпопуляционных маркеров NKT-лимфоцитов для выявления корреляции с эффективностью проводимого лечения.
Что касается естественных киллерных клеток (CD3+CD16+CD56+), их абсолютное количество у пациентов с клиническим эффектом достоверно не изменялось в процессе иммунотерапии ДК-ФДТ. У больных с прогрессированием заболевания их число было достоверно выше до начала лечения и в ходе терапии существенно снижалось. Учитывая, что NK-клетки играют важную роль в индукции противоопухолевого иммунного ответа, можно считать тенденцию снижения численности этой популяции клеток у больных с прогрессированием заболевания как неблагоприятную [25].
О влиянии вводимой дозы циклофосфамида в обеих группах пациентов говорит низкая численность субпопуляций регуляторных Т-лимфоцитов, определяемых триадой антигенов CD4+CD25brightCD127low, количество которых не превышало референсных значений. У пациентов с клиническим эффектом наблюдалась более выраженная тенденция к снижению абсолютного содержания этих клеток иммунной системы в периферической крови.
Таким образом, отсутствие нежелательных явлений 3–5-й степени свидетельствует о безопасности применения иммунотерапии ДК-ФДТ у больных с диссеминированной меланомой кожи. Неоднозначной на первый взгляд кажется направленность изменений клинических и иммунологических параметров. Однако в целом можно говорить об усилении опухолеспецифического иммунного ответа и его корреляции с клинической эффективностью.
Прогрессу в терапии пациентов с диссеминированной меланомой будут способствовать дальнейшие исследования молекулярно-генетических особенностей формирования противоопухолевого иммунного ответа у таких больных.
Выводы
Полученные результаты позволяют сделать следующие выводы.
Во-первых, у больных диссеминированной меланомой активная специфическая иммунотерапия на основе аутологичных незрелых ДК, полученных из костномозговых предшественников, в сочетании с ФДТ и низкими дозами циклофосфамида представляется действенным методом лечения и оказывает клинически значимый противоопухолевый эффект. В нашем исследовании он выражался в виде частичного регресса у 7,4% больных, стабилизации опухолевого процесса у 37% пациентов.
Во-вторых, иммунотерапия ДК-ФДТ безопасна и хорошо переносится больными. Наиболее частым нежелательным явлением на фоне проводимого лечения был гриппоподобный синдром 1–2-й степени в 54% случаев. Ни у одного пациента не зарегистрировано нежелательных явлений 4–5-й степени. Всего у 4% больных выявлены лейкоцитоз или лихорадка 3-й степени, а также болезненность в месте введения, потребовавшая обезболивания слабыми опиатами.
В-третьих, введение циклофосфамида с иммуномодулирующей целью перед каждым 21-дневным циклом иммунотерапии аутологичными незрелыми ДК, полученными из костномозговых предшественников, в дополнение к иммуномодулирующему действию ФДТ способствует повышению эффективности лечебных мероприятий. Клинического эффекта удалось достичь в 37% случаев (95% ДИ 14–61). Медиана общей выживаемости у больных с диссеминированным процессом и исчерпанными возможностями стандартного лечения достигла 8,4 месяца.
I.A. Balduyeva, A.V. Novik, M.L. Gelfond, T.L. Nekhayeva, S.A. Protsenko, A.B. Danilova, N.P. Pipia, A.I. Semyonova, N.V. Yemelyanova, M.V. Korinenko, T.A. Danilova, D.Kh. Latipova, O.A. Galiullina, G.M. Teletayeva, E.M. Anokhina, Z.S. Kotova, N.A. Avdonkina, A.M. Belyaev
N.N. Petrov National Medical Research Center of Oncology
Contact person: Irina Aleksandrovna Balduyeva, biahome@mail.ru
The article presents the results of clinical and immunological studies of active specific immunotherapy with autologous immature bone marrow dendritic cells (DC) in combination with photodynamic therapy (PDT) and cyclophosphamide in patients with metastatic melanoma, resistant to standard therapies. The study included 27 patients who received treatment at N.N. Petrov National Medical Research Center of Oncology from 2007 to 2016. All patients received the autologous dendritic cell vaccine (ADKV) in 21-day cycles. Each cycle consisted of four stages:
1) preparation of vaccine from bone marrow precursors of DC with the immunophenotype CD34-/CD14-/CD1a+/CD83-/CD80-/+/CD86-/+/HLA-DR+;
2) elimination of T-lymphocytes with immunosuppressive properties by a single intramuscular injection in all patients of cyclophosphamide at a dose of 300 mg three days before the specific immunotherapy beginning;
3) the session of photodynamic therapy;
4) five times the introduction ADCV in the previously irradiated tumor (estimated dose of DС – 1 × 106/kg of body weight of the patient).
Clinical and immunological efficacy of DC immunotherapy-photodynamic therapy was evaluated in all patients. 14 (52%) patients received one or two cycles of immunotherapy DС-PDT, 13 (48%) – three and more. Complete regression was not fixed. Partial regression was observed in two (7.4 percent) cases, stabilization of tumor process – in eight (29.6%) cases, disease progression in 17 (63%). In the treatment undesirable manifestations
of 4–5-th degree has not been registered. 4% of patients had leukocytosis or fever of 3rd degree, 54% of patients – adverse events of 1–2-th degrees. In the peripheral blood of patients with a positive clinical dynamics decrease of immunoregulatory index observed due to the predominance of cytotoxic T-lymphocytes (CTL) (p < 0.05). In addition, it was registered the tendency to the increase of the absolute content of activated T-helper cells, CTLs, and the decrease in the content of regulatory T-lymphocytes. The use of immunomodulatory effects of photodynamic therapy and cyclophosphamide in combination with ADCV in the regime of 21-day cycles allowed to achieve the median overall survival of 8.4 months in patients with exhausted possibilities of standard treatment.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.